首诊2型糖尿病的全科诊治思路
高凤娟 ,马鹏涛 ,左庆瑶
2型糖尿病是需要全科医生重点管理的疾病,也是社区门诊中最常见的疾病之一。2013年我国慢性病及其危险因素监测显示,18岁及以上人群糖尿病患病率为10.4%,而未诊断的糖尿病患者占总数的63%[1],由此可见我国糖尿病患者数量庞大,糖尿病的一级、二级预防工作至关重要。以全科医生为主的糖尿病社区干预通过对患者的长期、连续、个体化、综合治疗,使患者血糖控制率显著提高,生活质量明显改善,对我国糖尿病的一级、二级预防做出了重大贡献[2-3]。本例患者为1例首诊于社区卫生服务中心的初发2型糖尿病患者,通过问诊、查体、相关实验室检查,依据《中国2型糖尿病防治指南(2017年版)》[1]做出临床诊断、危险因素分析、治疗性生活方式干预及规范化药物治疗,患者血糖逐渐达标,最后完成患者全科医疗健康档案(SOAP病历)。本文结合相关指南对该案例诊疗经过进行分析,以期为在岗全科医生或参加“5+3”住院医师规范化培训的全科医生进行糖尿病社区干预提供借鉴。
1 病例介绍
1.1 主观性资料(S) 患者,男,44岁,保安。因发现血糖增高4 h于2018-04-27就诊于北京市西城区德胜社区卫生服务中心。患者4 h前于单位自测快速空腹血糖,发现明显增高(具体数值记不清楚),自诉4个月内体质量下降5 kg,无多饮、多食、多尿。患者无情绪亢奋、心慌、乏力,无恶心、呕吐、食欲下降,无腹痛、腹泻,无发热,无情绪低落、思维迟缓,无视物模糊,无头晕、头痛,无胸痛、心慌,无血尿、泡沫尿,无肢体感觉异常,无间歇性跛行或足部发凉。自发病以来,精神好,睡眠好,二便正常。
既往史:体健。否认高血压、心脏病、脑血管病及甲状腺疾病史。否认肝炎、结核等传染病病史。否认创伤、手术史。否认输血史。否认药物过敏史。
个人史:吸烟20年,15~20支/d;偶尔饮白酒,1~2次/月,2~3两/次;主食0.4~0.5 kg/d;不运动;与爱人关系亲密;心情愉快,无社会负担及心理负担。
家族史:患者父亲、姑姑有2型糖尿病病史多年,用药及血糖控制情况不详。
1.2 客观性资料(O)
1.2.1 体格检查 体温(T):36.5 ℃,脉搏(P):80次/min,呼吸(R):16次/min,血压(BP):120/70 mm Hg(1 mm Hg=0.133 kPa);身高:175 cm,体质量:80 kg,体质指数(BMI):26.1 kg/m2,腰围88 cm。意识清楚,营养中等,精神好。皮肤黏膜颜色正常。甲状腺未触及肿大。双侧颈动脉听诊未闻及收缩期血管杂音。双肺呼吸音清晰,未闻及干湿啰音。心律齐,心音有力,未闻及杂音。腹软,无压痛及反跳痛,肝脾未触及肿大。双下肢无水肿,双足部颜色正常,无胼胝、无水泡、无溃疡,10 g尼龙丝试验无异常,双侧足背动脉及胫后动脉搏动正常。
1.2.2 实验室检查 (1)采血化验随机静脉血浆葡萄糖:21.0 mmol/L(测定方法:己糖激酶法)。(2)尿常规:尿糖(++++),酮体(+),尿蛋白(+)(测定方法:干化学法),镜检:正常。(3)生化指标及糖化血红蛋白(HbA1c)检查(见表1)。(4)未使用检眼镜检查眼底。(5)心理测评:未做。(6)血气分析:未做。

表1 首诊2型糖尿病患者生化指标及糖化血红蛋白检查结果Table1 Biochemical test and HbA1c results of the patient with type 2 diabetes
1.3 临床诊断与分析(A) 初步诊断:(1)2型糖尿病?(2)糖尿病酮症;(3)高脂血症。目前主要健康问题:(1)吸烟;(2)超重;(3)缺乏有氧运动;(4)主食过量;(5)血糖增高;(6)酮症;(7)血脂异常。
1.4 治疗计划(P) (1)建议转诊至综合性医院内分泌科治疗糖尿病酮症,同时完善胰岛素、C肽水平测定及糖尿病相关自身抗体测定,明确糖尿病分型,患者拒绝。(2)大量饮水,2 000~3 000 ml/d,监测尿酮体、血糖及患者一般情况,2 d后复诊,患者同意。建议立即启动胰岛素治疗,患者拒绝。(3)指导糖尿病专病护士评估患者生活方式并制定干预计划:①戒烟:该患者无戒烟意愿,采取“5R”方法。a.“5R”干预方法:反复告知其吸烟严重危害自身及其家人健康及戒烟长远的健康益处,对戒烟过程中有可能遇到的问题,提供帮助;b.制定戒烟计划:逐渐戒烟,目标为吸烟≤10支/d,1个月后复诊[4]。②糖尿病营养处方:a.计算理想体质量:175-105=70 kg;b.患者超重,日常生活工作属中等体力劳动类型,按照30 kcal/kg计算,计 算 每 日 应 摄 入 总 热 量:70×30=2 100 kcal;c.热 量分 配: 碳 水 化 合 物 60%(1 260 kcal), 脂 肪 30%(630 kcal),蛋白质10%(210 kcal);d.三餐按照3∶4∶3分配[1,5](见表 2);e.“90 kcal”作为一个食物交换份,根据《中国居民膳食指南2016》第三部分中食物交换份进行配餐[6]。③运动处方:有氧运动与抗阻训练相结合[7],酮体转阴后执行。a.运动形式:散步、慢跑、骑自行车结合户外器械练习或俯卧撑、仰卧起坐;b.运动强度:靶心率大致控制在(170-年龄)~(180-年龄),即126~136次/min;c.运动时间及频率:运动在餐后1~3 h内,30 min/次,至少5 d/周,间隔不超过2 d;d.注意事项:随身携带糖果,循序渐进。④心理处方:a.未对患者进行心理状态(如糖尿病生命质量测定量表、焦虑自评量表、抑郁自评量表等)评估;b.一对一沟通,鼓励患者配合治疗,提高依从性[8]。⑤指导患者监测血糖:建议患者每周监测2次空腹及餐后血糖[1],患者实际每周只监测2次血糖。(4)选择中等强度他汀类药物治疗,4周后复查血脂、肝功能、肌酶。(5)大量饮水结合饮食控制4 d后,酮体(-),随机快速血糖16.5 mmol/L,启动口服药物治疗,盐酸二甲双胍片(中美上海施贵宝制药有限公司,批准文号:国药准字H20023370)0.5g/次、3次/d(饭后服用),联合阿卡波糖片(拜耳医药保健有限公司,批准文号:国药准字H19990205)50 mg/次、3次/d(餐时服用)。(6)随访(见表3)。
2 提出问题
(1)问题1:到社区卫生服务机构首诊的血糖升高的患者是否一定需要转诊?哪些患者需要进一步转诊到综合性医院?
(2)问题2:首次就诊的血糖升高的患者,问诊、体格检查及实验室检查中应注意的事项?
(3)问题3:患者要求首先口服降糖药物治疗,如何规范选择药物,应注意哪些问题?
(4)问题4:首次就诊的血糖升高的患者,合并高脂血症,调脂药应如何选择?
(5)问题5:该患者长期慢性病管理中需要重点监测、干预的内容包括哪些?

表2 每日应摄入总热量2 100 kcal的2型糖尿病患者热量3∶4∶3分配表(kcal)Table2 3∶4∶3 allocation table for type 2 diabetes patient with a total caloric intake of 2 100 kcal per day
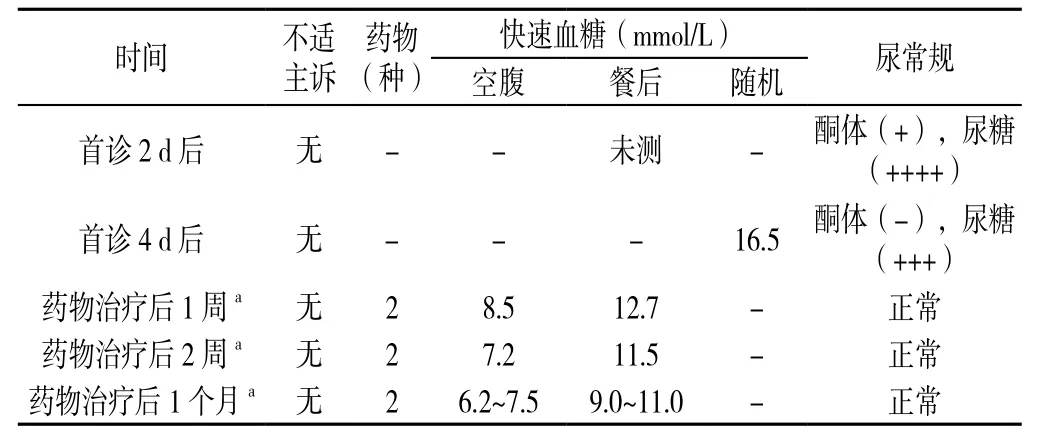
表3 首诊2型糖尿病患者随访内容Table3 Follow-up content of the patient with type 2 diabetes
3 病例分析
3.1 问题1:到社区卫生服务机构首诊的血糖升高的患者是否一定需要转诊?哪些患者需要进一步转诊到综合性医院?
分析:发现血糖升高,来社区首诊的患者大致可以分为两类:(1)未出现急慢性并发症或临床合并疾病,有或没有“三多一少”的临床表现;(2)同时合并急慢性并发症或多种临床疾病。后者应该及时转诊,防止病情加重。
对于情况(1),如果考虑为1型糖尿病,如发病年龄<30岁、“三多一少”症状明显、以酮症或酮症酸中毒起病等;妊娠期糖尿病;特殊类型糖尿病如患者存在其他内分泌性疾病,如甲亢、库欣综合征、醛固酮增多症,合并胰腺炎、胰腺肿瘤或切除史,长期使用药物如甲状腺素、糖皮质激素、噻嗪类利尿剂、苯妥英钠等,应及时转诊。如果根据糖尿病诊断标准[1],考虑2型糖尿病,病情较平稳,依据《中国2型糖尿病防治指南(2017年版)》[1]可先做一个临时性分类指导治疗,然后观察患者对治疗的反应及其临床表现,对评估、分型加以印证。结合本病例,患者具有以下两个特点:(1)初次发现血糖异常,病因和分型不明确;(2)严重高血糖伴糖尿病酮症,均符合上转至二级及以上医院的标准[9],需要明确分型、适当补液及胰岛素治疗,直至尿常规检测酮体消失。1型糖尿病是胰岛β细胞数量明显减少和消失所导致的胰岛素分泌明显下降或缺失。2型糖尿病是胰岛素调控葡萄糖代谢能力的下降(胰岛素抵抗)伴随胰岛β细胞功能缺陷所导致的胰岛素分泌减少(或相对减少)[1]。因此了解血糖、胰岛素分泌情况及是否存在胰岛细胞自身抗体,有助于评价胰岛β细胞功能,探索病因、明确分型。胰岛β细胞功能检查主要指胰岛素释放试验和C肽释放试验,检查方法与口服葡萄糖耐量试验(OGTT试验)类似,健康人空腹基础胰岛素血浆胰岛素为5~20 mU/L,口服75 g无水葡萄糖(或100 g标准面粉制作的馒头)后,30~60 min上升至高峰,峰值为基础值的5~10倍,3~4 h恢复至基础水平。因胰岛素测定受血清中胰岛素抗体和外源性胰岛素干扰,而C肽测定不受影响,因此通常同步测定C肽水平,C肽空腹基础值为≥400 pmol/L,高峰时间同胰岛素,峰值是基础值的5~6倍。若以上两项检查提示血糖显著增高而胰岛素及C肽水平明显降低或消失则1型糖尿病可能性大,若出现胰岛素及C肽水平高峰延迟(即2 h后达到高峰)或血糖和胰岛素、C肽水平都明显升高,提示胰岛素抵抗,支持2型糖尿病诊断[10]。胰岛细胞自身抗体包括谷氨酸脱羧酶抗体(GADA)、胰岛细胞抗体(ICA)、人胰岛细胞抗原2抗体(IA-2A)、锌转运体8抗体(ZnT8A)等,胰岛细胞自身抗体阳性,提示存在自身免疫,支持1型糖尿病诊断[1,10]。该患者拒绝转诊,要求在社区进行治疗,予以生活方式干预,尿常规检测酮体消失后予以口服降糖药治疗,2周后血糖逐渐达标,2型糖尿病诊断明确。
3.2 问题2:首次就诊的血糖升高的患者,问诊、体格检查及实验室检查中应注意的事项?
分析:(1)问诊要关注以下几方面:①是否有“三多一少”表现;②既往是否发现血糖增高;③目前是否已出现糖尿病慢性并发症;④既往是否有甲状腺疾病史。
(2)体格检查:除一般心肺腹查体,首次就诊,还应包括甲状腺、颈动脉和锁骨下动脉听诊,腹部血管杂音、糖尿病周围神经检查及足部检查。甲状腺疾病的相关临床表现,如多食、体质量下降、乏力等需要与糖尿病进行鉴别,颈动脉、锁骨下动脉、腹主动脉、双肾动脉听诊可以提示是否存在大血管损害,糖尿病周围神经检查可以提示是否存在糖尿病周围神经病变,糖尿病足的预防是糖尿病管理中的重要内容。
(3)实验室检查:应注意完善尿常规、尿清蛋白/肌酐比值或尿微量清蛋白检测和眼底照相、眼底相关检查,早期筛查糖尿病肾病和糖尿病视网膜病变。此外,老年糖尿病患者骨质疏松症、抑郁症、阿尔茨海默病风险明显增加,认知功能及自我管理能力下降,应早期检测骨密度,每年进行1次认知功能及抑郁症相关量表评估[1]。本病例还应完善血气分析、尿清蛋白/肌酐比值、检眼镜眼底检查等,患者因为费用问题不愿接受。
3.3 问题3:患者要求首先口服降糖药物治疗,如何规范选择药物,应注意哪些问题?
分析:糖尿病酮症未纠正时应首选胰岛素治疗。本例患者首诊时合并酮症,建议患者立即启动胰岛素治疗,患者拒绝,给予饮食控制及大量饮水后尿常规检测酮体转阴,启动口服药物治疗。
二甲双胍是单药治疗的首选[11],但用药前应首先评估是否存在禁忌证:(1)肾功能不全〔血肌酐水平男性>132.6 μmol/L(1.5 mg/dl), 女 性 >123.8 μmol/L(1.4 mg/dl) 或 估 算 肾 小 球 滤 过 率(eGFR)<45 ml·min-1·(1.73 m2)-1〕;(2)肝功能不全;(3)严重感染;(4)低氧、应激状态或接受大手术的患者。除此之外,首次应用应考虑二甲双胍的胃肠道反应,应从小剂量服起。长期应用注意监测维生素B12浓度,预防及治疗维生素B12缺乏[1-2]。患者首诊随机静脉血浆葡萄糖21.0 mmol/L,血糖较高,单药治疗效果可能不佳,故起始二联治疗。患者每日主食0.4~0.5 kg,量较大,α-糖苷酶抑制剂可通过抑制碳水化合物在小肠上部的吸收而降低餐后血糖,故予以二甲双胍联合阿卡波糖联合治疗,监测血糖,2周后患者未出现药物相关不良反应,血糖逐渐达标。
二甲双胍和阿卡波糖联用可能会使患者增加排气、腹泻等胃肠道反应,如果患者不耐受,可考虑停用阿卡波糖,改为促泌剂或新型口服降糖药二肽基肽酶4抑制剂(DPP-4抑制剂),后者通过抑制DPP-4而减少肠促胰素(GLP-1)在体内的失活,使内源性GLP-1的水平升高。GLP-1以葡萄糖浓度依赖的方式增强胰岛素分泌,抑制胰岛α细胞分泌胰高糖素,同时延缓胃排空、抑制食欲,有利于改善胰岛β细胞功能,发挥独特的降糖作用,DPP-4抑制剂有西格列汀、沙格列汀等,肝肾功能不全、既往有胰腺疾病等应谨慎应用。
3.4 问题4:首次就诊的血糖升高的患者,合并高脂血症,调脂药应如何选择?
分析:2型糖尿病患者常见的血脂异常是三酰甘油(TG)升高及高密度脂蛋白胆固醇(HDL-C)降低,总胆固醇(TCHO)和低密度脂蛋白胆固醇(LDL-C)达标或轻度升高。LDL-C是2型糖尿病患者发生冠心病和心肌梗死的首要预测因素,降低LDL-C始终是主要的血脂管理目标[12]。《中国2型糖尿病合并血脂异常防治专家共识(2017年修订版)》[12]推荐治疗原则如下:(1)治疗基础首先应是建立健康生活方式,包括戒烟、控制体质量、限制食盐和酒精摄入、坚持有氧运动、保持乐观豁达的生活态度等。(2)经过积极生活方式干预,LDL-C仍不达标,临床首选中等强度他汀类药物作为起始治疗。(3)治疗前应对患者血脂异常进行分层,根据风险分层进行调脂治疗。(4)当TG≥5.7 mmol/L时首选贝特类药物治疗,以减少胰腺炎的风险。(5)2型糖尿病患者每年至少化验1次血脂(包括TCHO、TG、LDL-C、HDL-C);合并血脂异常的2型糖尿病患者,则应在起始药物治疗后4~12周化验1次血脂以及肝功能、肾功能、肌酶等,此后每年至少检测1次。(6)他汀类药物本身可引起肝功能受损,主要表现为转氨酶升高,常见于开始用药或增大剂量的12周内,当血清丙氨酸氨基转移酶(ALT)或天冬氨酸氨基转移酶(AST)<2.5倍参考值上限,同时总胆红素达标,可观察,无须调整剂量;如血清ALT或AST在参考值上限2.5~3.0倍时可减量;如血清ALT或AST≥3.0倍参考值上限时应停药;当ALT达标时,可酌情再次加量或换药。(7)2型糖尿病合并慢性肾脏病(CKD)时首选阿托伐他汀,10~20 mg起始治疗,当患者进入CKD 5期时,透析前不推荐他汀治疗,透析后可以使用。(8)胆固醇吸收抑制剂依折麦布可作为他汀不耐受或单药治疗LDL-C不达标时的联合用药,但其长期在糖尿病患者中应用的疗效和安全性仍有待进一步的探讨。(9)不推荐2型糖尿病合并血脂异常的患者应用烟酸。
3.5 问题5:该患者在长期慢性病管理中需要重点监测、干预的内容包括哪些?
分析:首先建立健康档案,开展家庭医生签约服务,纳入长期慢性病管理中。需要重点干预的内容包括:(1)生活方式干预:①团队护士负责评估患者生活方式,发现主要问题;②根据评估结果,制定生活方式干预计划;③定期评估干预效果。(2)规范化药物治疗:全科医生在选择口服降糖药时首选二甲双胍(用药前应评估是否存在二甲双胍禁忌证),需要联合用药时可以考虑促泌剂(包括磺脲类和格列奈类)、α-糖苷酶抑制剂、噻唑烷二酮类、钠-葡萄糖协同转运蛋白2(SGLT-2)抑制剂或DPP-4抑制剂中的1种,具体选择时应考虑患者胰岛β细胞功能、心血管远期预后、肾脏病变、HbA1c水平、体质量及患者经济因素等,尊重患者意愿,安全、有效地使用药物,并持续监测相关不良反应[11]。(3)强调早期、个体化、综合、连续地对患者进行管理,包括控制血压、控制血糖、调节血脂、应用抗血小板药物治疗等,合理用药的同时,加强监测,定期检查肝肾功能、血脂、肌酶、HbA1c、眼底、足部、尿清蛋白/肌酐比值、颈动脉超声或下肢动脉彩超等,早期发现脏器损害,积极防治相关并发症。(4)以家庭为单位,对患者家庭成员进行干预。
4 小结
2型糖尿病可以引起包括心、脑、肾及外周动脉的大血管病变,糖尿病肾病、糖尿病视网膜病变的微血管病变,糖尿病神经病变,糖尿病足等多系统损害。全科医生作为社区居民健康的“守门人”,需要对患者进行长期、连续的管理,更需要坚持深入地学习相关指南,规范诊治,加强监测,提高患者血糖控制率,预防相关并发症,改善患者生活质量。
作者贡献:高凤娟负责案例的收集、论文撰写及修改,并对文章负责;马鹏涛负责案例中非药物干预的审校;左庆瑶负责对文章全部内容的审校。
本文无利益冲突。

