外周血白细胞计数与妊娠期糖尿病的相关性
华素环,李筱梅,乔小改,王冬亮
(郑州大学第二附属医院,河南 郑州 450014)
妊娠期糖尿病(GDM)是妊娠前期糖代谢正常或有潜在糖耐量减退,在妊娠24~28周及以后,进行OGTT检测结果异常的孕妇。妊娠期糖尿病发生率世界各国报道为1%~14%,我国发生率为1%~5%,近些年有明显增高趋势[1]。妊娠期糖尿病孕妇其糖代谢异常多数于产后恢复正常,但后期患2型糖尿病几率增加。妊娠期糖尿病的临床机制较为复杂,其并发症对母婴造成的危害不容小嘘,因此加强对妊娠期糖尿病发生机制的认识,是十分重要的。而目前对妊娠期糖尿病的发生发展机制尚未明确,一般认为其发生机制与2型糖尿病具有一定的相似性,2型糖尿病的发生主要以胰岛素抵抗或分泌不足为主,因此妊娠期糖尿病的发生可能与胰岛素的抵抗相关,而妊娠期糖尿病孕妇胰岛素抵抗的相关病理特征,常表现为慢性炎症反应[2]。外周血白细胞计数及中性粒细胞百分比是机体慢性炎症常用的检测指标之一,既往对外周血白细胞计数及中性粒细胞百分比对妊娠期糖尿病的相关性研究较少,因此,孕期外周血白细胞计数及中性粒细胞百分比的变化是否与妊娠期糖尿病的发生存在相关尚不明确。本研究以316例于郑州大学第二附属医院定期围产保健的孕妇为研究对象,探讨妊娠期外周血中白细胞计数及中性粒细胞百分比变化情况是否与妊娠期糖尿病的发生存在相关性。
1 资料与方法
1.1 临床资料 回顾性选取郑州大学第二附属医院2017年1月至2018年1月期间孕周为37~42周定期行围产保健的316例单胎初产孕妇,将其分为妊娠期糖尿病组(GDM组)158例和正常妊娠组(即对照组)158例。其中妊娠期糖尿病组孕妇年龄为21~43岁,平均年龄(30.196±3.935)岁,孕周37~42周,平均孕周(38.924±0.939)周;均为单胎。对照组孕妇年龄22~40岁,平均年龄(30.506±3.206)岁;孕周37~42周,平均孕周(38.838±0.931)周;均为单胎初产。两组研究对象的年龄、种族、孕周、产次等差异无统计学意义。纳入标准:选取孕妇为孕37~42周于本院定期行围产保健的单胎初产孕妇,既往无高血压、糖尿病、不良孕产史、白血病、感染相关的疾病等病史。对所有研究对象于24~28周进行75 g口服葡萄糖耐量试验(即OGTT)检测,其中GDM孕妇OGTT检测结果异常并确诊为GDM的孕妇,其诊断标准:禁食至少8 h。检查时,5~10 min内口服含75 g葡萄糖的液体300 ml,分别测定孕妇服空腹及服糖后1、2h的血糖水平。3项血糖值应分别低于5.1 mmol/L、10.0 mmol/L、8.5 mmol/L(92 mg/dl、180 mg/dl、153 mg/dl),任何一项血糖值达到或超过上述标准即可诊断GDM。
1.2 方法 对定期行围产保健的孕37~42周的单胎初产孕妇抽取2 ml外周静脉血,并运用EDTA-K2采血管抗凝处理,将所有样本均于采血后2 h内进行血细胞分析检测。本实验所使用的样本检测仪为Sysmex-XN1000全自动血细胞分析仪,并严格按照仪器操作的要求步骤处理样本,该仪器包含检测系统、原装配套试剂及质控品,其试剂及质控品均在有效期内,仪器按使用要求校对准确。
1.3 统计学方法 利用SPSS 22.0软件对所有数据进行统计学分析,对两组符合正态分布的数据,计量资料之间的比较采用t检验,计数资料采用卡方检验,对非正态分布的数据比较,采用秩和检验,并用四分位数进行表示,并绘制预测孕期GDM患病的ROC曲线,并对其进行分析,采用Spearman对两组数据进行相关性分析,当P<0.05时差异存在统计学意义。
2 结果
2.1 对两组研究对象的年龄、孕周进行分析比较 对两组研究对象的年龄、孕周进行分析比较,差异无统计学意义,见表1。
表1 两组研究对象年龄及孕周的比较(±s)Table 1 Comparison of age and gestational age of two groups of subjects(±s)
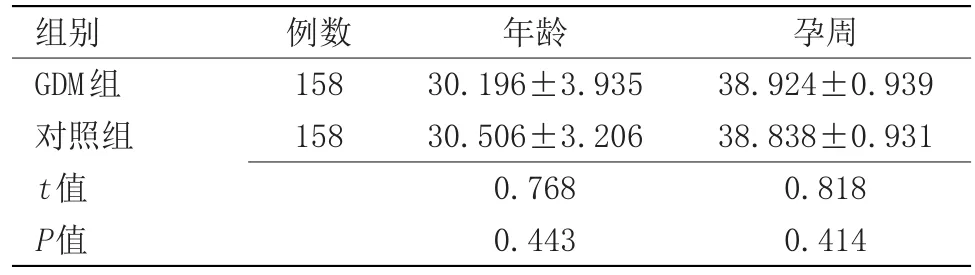
表1 两组研究对象年龄及孕周的比较(±s)Table 1 Comparison of age and gestational age of two groups of subjects(±s)
孕周38.924±0.939 38.838±0.931 0.818 0.414组别GDM组对照组t值P值例数158 158年龄30.196±3.935 30.506±3.206 0.768 0.443
2.2 对两组研究对象的不同WBC(×109)及NEUT(%)值进行比较 对两组研究对象的不同WBC(×109)及NEUT(%)值进行比较分析,GDM组孕妇WBC(×109)及NEUT(%)值均高于对照组,两组间比较差异均有统计学意义(P<0.05),见表2。

表2 两组孕妇WBC(×109)及NEUT(%)值比较Table 2 Comparison of WBC(×109)and NEUT(%)values between two groups of pregnant women
2.3 GDM与 WBC(×109)及NEUT(%)值的相关性分析 运用Spearman相关性分析对GDM与WBC(×109)及NEUT(%)值之间的关系进行分析比较,得出GDM与WBC(×109)的相关系数为0.307,P<0.05,与NEUT(%)相关系数为0.153,P<0.05,可见GDM与WBC(×109)及NEUT(%)值呈正相关。
2.4 预测孕妇孕期GDM患病的ROC曲线分析 316例孕妇的WBC(×109)、NEUT(%)值预测GDM患病情况的ROC曲线面积为0.677、0.589,差异均具有统计学意义(P<0.05),见图1、表3。

图1 孕期GDM患病的ROC曲线图Figure 1 ROC curve of GDM prevalence during pregnancy
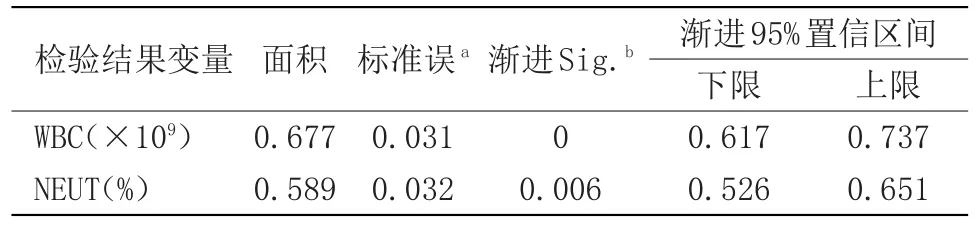
表3 曲线下面积Table 3 Area under curve
3 讨论
近年来随着生活质量的提高,GDM的发病率呈上升趋势,其并发症对母婴的健康造成严重危害,也使我们越来越重视GDM的发生,迫使我们更深入的探讨GDM的发生发展机制及相关指标的检测,以便更好的管理处于妊娠期的孕妇。GDM孕妇血糖水平通常于产后6周恢复正常,但其后期发展成2型糖尿病的几率较正常孕妇明显增加。因此对GDM孕妇相关检测指标的研究及孕期管理是十分必要的。
处于妊娠期的孕妇因其胎儿从母体摄取的葡萄糖量增加,是母体孕期肾血浆流量及肾小球滤过率均增加,但其肾小管对葡萄糖的再吸收率不能相应增加,导致部分孕妇排糖量增加,而妊娠中后期,随着孕周的增加,孕妇体内的抗胰岛素样物质也相应增加,如胎盘生乳素、皮质醇、孕酮、雌激素和胎盘胰岛素酶等物质使孕妇对胰岛素敏感性下降,因此为了维持孕妇正常的糖代谢水平,其体内的胰岛素需求量必须相应增加,而对于胰岛素分泌受限的部分孕妇,妊娠期不能代偿这一生理变化而使体内血糖升高,从而发生GDM。这些变化背后的病理生理学机制还没有被完全理解。然而,所有这些变化都伴随着氧化应激。两个主要的病理诱导GDM的机制涉及到导致胰岛素抵抗的生化途径慢性亚临床炎症。炎症是一种被公认的氧化应激的表现,以及各种各样的产生炎症介质的途径(如粘附分子和白细胞介素)所有这些都是由氧化应激引起的。长期刺激急性发作慢性炎症可能与胰岛素抵抗的发病机制有关[3]。
有研究认为[4-5],WBC作为机体炎症反应常用的检测指标之一,与胰岛素抵抗的发生存在相关性,因此检测外周血WBC变化情况,可作为评估机体胰岛素抵抗情况提供一定参考。有学者认为[6],WBC刺激会导致细胞因子分泌过多,并最终导致基因或新陈代谢的个体发展为糖尿病。相关的细胞因子主要包括IL-1、IL-6和肿瘤坏死因子(TNF),其中IL-6是一种强有力的WBC分化因子,主要由脂肪组织产生,与胰岛素抵抗有关。激素是WBC和胰岛素敏感性之间的另一种可能的联系。各种各样的激素在WBC的表面有受体,并且已经被证明在它们的生产和成熟中起着重要作用,因此WBC可能与GDM的发生存在一定的相关性。相关研究表明[7-8],慢性炎症通过反复抑制与胰岛素受体相关的酪氨酸激酶途径,促进胰岛素抵抗的发生,以导致GDM的发生。然而,外周血WBC是一种标准的、廉价的炎症生物标志物,通常用于临床实践。在产前护理期间,它还作为常规血液检测进行。对于孕妇来说,血常规最常用的成分可能是血红蛋白来确定贫血的存在。较少的注意力集中在WBC(×109)上,除非有人怀疑任何正在进行的炎症或感染过程。Pattan等[9]学者通过限制研究人口数的纵向研究,探索与GDM有关的常见血液成分,在妊娠早期,妊娠期增加的WBC(×109)与葡萄糖耐受不良的程度或严重性有关。
一直以来,我们只意识到WBC(×109)的局限性,因为它是炎症反应的一个相对非特异性的标记,受到许多因素的影响,所以研究WBC(109)与GDM的相关性,需要将其在预测GDM中的作用与特定的炎症标记物进行比较。由此可见,WBC(×109)是发生GDM的风险因素之一。同样,王凤玲及田松柏等[10-11]学者认为,WBC(×109)的测定可作为早期观察GDM可能发生的指标之一。Yang H等[12]学者,对产妇保健手册、医疗记录和实验室信息系统获得了社会人口和妊娠特征以及血液参数,通过采用多元逻辑回归、χ2试验、接收机算子特征曲线(ROC)和Fisher线性判别法分析了变量在开发GDM中的筛选效果,得出妊娠期妇女的中性粒细胞(NEU)、淋巴细胞(LYM)、血小板(PLT)和红细胞(RBC)计数均显著增高,与GDM呈正相关。孕妇白细胞、红细胞和血小板计数是妊娠期糖尿病的重要相关性。红细胞和血小板数量的增加可能会保护孕妇不受糖尿病的发展,但其发生机制还有待讨论。
有研究表明[13],以妊娠早期进行定期围产保健的孕妇为研究对象,对这些研究对象进行回顾性研究,通过比较分析GDM组和糖耐量正常(NGT)组的孕妇妊娠早期外周血中WBC(×109)变化情况,发现GDM组的孕妇妊娠早期外周血中WBC(×109)水平较NGT组明显增高,因此,推测机体中存在的某些炎症因素极大可能在GDM的发生发展中起到了一定的相关影响作用。然而,机体中可以运来反映体内炎症发生发展的指标有很多,其中的外周血WBC(×109)水平就是目前最常用的反应人体炎症情况的相关指标之一。孕妇妊娠早期机体外周血中WBC(×109)水平的增高可能是其妊娠期发生GDM的一个独立影响因素,通过运用回归分析的统计学方法证实了,处于妊娠早期的孕妇外周血中WBC(×109)水平对妊娠期出现GDM的发生发展机制可能表现为两个方面:①机体中的炎症介质通过触发体内的脂肪细胞相应分泌功能,使脂肪细胞分泌的游离性脂肪酸量较前增加,从而促使机体内组织对体内胰岛素的反应性较前降低;②机体内的部分炎症介质也可通过影响体内胰岛素特有的信号转导通路产生影响作用,即外周血中某些炎症介质通过降低胰岛素相关受体的酪氨酸激酶活性,而使体内与胰岛素对应的受体底物产生一定磷酸化现象,促使机体内皮功能出现紊乱和激发体内的氧化应激反应过程等途径增加机体胰岛素的抵抗情况。由于罹患糖尿病的患者,无论是处于妊娠期还是非妊娠期,机体体内可能都存在糖类、蛋白质类及脂质类等三大物质代谢水平的异常,这可能诱发机体发生轻度、持续性的慢性炎症反应,进而引起机体外周血中WBC(×109)的增高,反过来,这种机体持续存在的慢性炎症反应过程可以通过进一步触发机体内的某些氧化应激反应,而导致机体内炎症物质或因子的释放较之前明显增加,从而持续加重机体的胰岛素抵抗情况,形成一个恶性循环过程。孕妇妊娠早期外周血中WBC(×109)的增加情况可能直接影响着GDM的发生,因此,孕妇妊娠早期外周血中WBC(×109)变化情况可能与妊娠中、晚期体内的血糖及胰岛素变化情况呈一定的正相关性,从而孕妇妊娠期外周血中WBC(×109)变化情况与GDM的发生可能也存在一定的相关性,孕妇外周血中WBC(×109)水平可能是GDM发生的一个有用的预测因子。
本研究结果显示,通过对两组研究对象的年龄、孕周分析比较,发现其结果无明显差异,但因其所选取样本量的原因,孕妇GDM的发生与孕周是否存在一定相关性,还进一步的研究证实。而通过对两组研究对象中外周血WBC(×109)及NEUT(%)值分析比较得出,GDM组孕妇外周血中WBC(×109)及 NEUT(%)值均高于对照组,且 WBC(×109)、NEUT(%)值预测GDM患病情况的ROC曲线面积为0.677、0.589,均具有统计学意义(P<0.05),而GDM与WBC(×109)的相关系数为0.307,呈正相关,GDM与NEUT(%)相关系数为0.153,但因相关系数<0.3,一般认为 GDM与NEUT(%)无明显相关性。外周血中WBC(×109)作为临床慢性炎症的标志物之一,其增高可能与GDM的发生具有一定的相关性,但其确切机制还有待进一步研究。
综上所述,血常规作为一项妊娠期围产保健时重要检测指标之一,不仅能直观的观察妊娠期外周血血液成分的变化情况,还能通过对孕妇妊娠期外周血中WBC(×109)变化情况的分析,考虑处于妊娠期的孕妇罹患GDM的风险性,为临床医生认识GDM的发生提供一项新的思路,对减少GDM的发生及早期预防具有一定参考的意义。由于本研究未对整个孕期进行研究,因此得出的结果具有一定的局限性,需要我们进行更深入的探讨研究。

