DNA测序诊断孢子丝菌病三例
邬清芝 孙 毅 曾同祥
孢子丝菌病是一种亚急性或慢性的皮下组织真菌病,是由申克孢子丝菌复合体(sporothrix schenckii complex)引起的皮肤、皮下组织及淋巴系统的亚急性和慢性感染[1]。可通过有创伤的皮肤或开放性损伤的组织感染进行传播,也可经过人体的呼吸道吸入分生孢子导致肺部感染。孢子丝菌病分为皮肤型和皮肤外型,皮肤型又可分为皮肤固定型、皮肤淋巴管型、皮肤播散型。是皮肤科最常见的感染性肉芽肿性疾病之一,也是最常见的皮下组织真菌病[2,3]。传统的诊断方法主要根据直接镜检、真菌培养及鉴定可明确致病菌种,还可以提供药物敏感性测试结果,但耗时较长,分子生物学诊断不仅可用于培养菌落的菌种鉴定,还可以用于病变组织的诊断,可缩短诊断时间,明确菌种但后者无法提供药物敏感性结果,因而不同方法各有利弊[4-6]。本文3例结合了活检组织直接分子诊断和传统真菌病原学检测方法,早期诊断,并进行经验性抗真菌治疗,真菌培养及药敏进一步证实致病菌种及药物敏感性。
1 资料与方法
1.1 临床资料 患者1,男,60岁,农民。因左手背皮损1年余来我院就诊。1年前左手背出现黄豆大皮损,逐渐扩大,曾口服头孢类药物和外用多种抗生素软膏治疗无效。否认特殊病史;皮肤科检查:左手背可见一处2 cm×1 cm暗红色斑块,质软,境界清楚,表面有脓痂(图1a);辅助检查:三大常规、肝肾功能、血糖血脂无异常。
患者2,女, 45岁,农民。因右手背皮损1年来我院就诊。1年前右手背出现黄豆大皮损,逐渐扩大,曾在外院口服美满霉素、头孢类药物治疗无效;否认特殊病史。皮肤科检查:右手背见一3 cm×3 cm红色斑块,质软,境界清楚,表面有破溃、脓液外渗及结痂(图1b);辅助检查:三大常规、肝肾功能、血糖血脂无异常。
患者3,女,58岁,农民。因左手背及上肢皮损半年余来我院就诊。患者半年多前,左手中指出现黄豆大皮损,逐渐扩大,并蔓延至手背、前臂及上臂,曾在外院口服、静脉滴注头孢类药物,及多种中草药外敷治疗无效;高血压病3年,口服药物控制;否认其他特殊病史。皮肤科检查:左手中指指背、手背及前臂均可见1 cm×1 cm~3 cm×1 cm红色斑块,境界清楚,表面有破溃、脓液外渗及结痂,左上臂可见一1.5 cm×1 cm暗红色结节;辅助检查:三大常规、肝肾功能、血糖血脂无异常。
1.2 实验室检查
1.2.1 直接镜检及培养 真菌直接镜检;将皮屑及脓液利用10% KOH直接镜检,见少量孢子、未找到菌丝(图1c、d);将收集的脓液和皮屑接种于沙氏培养基(含卡那霉素)中,置于27℃培养箱中培养。
1.2.2 活检组织分子鉴定 取部分活检组织于1.5 mL离心管中,加入250 μL DNA提取液及少量玻璃珠于漩涡震荡仪2000 r/min震荡10 min 后,14000 r/min离心10 min并收集上清;采用EasyPure Plant Genomic DNA Kit(北京全式金生物技术有限公司)提取DNA,方法参考试剂盒说明书;然后PCR扩增:扩增引物ITS1:5’-TCCGTAGGTGAACCTGCGG-3’和ITS4:5’-TCCTCCGCTTATTGATATGC-3’[7]扩增所提取真菌DNA的ITS区;将PCR扩增产物送上海生工进行测序,测序结果登录GeneBank进行Blast比对;比对结果提示申克孢子丝菌。
1.2.3 组织病理学检查 对3例患者病变部行组织病理检查,石蜡切片,HE染色,3例病理学特征均为感染性肉芽肿(图2a、b);抗酸染色及PAS染色阴性。
1.2.4 真菌培养及形态学鉴定 3例患者的脓液及组织培养1周后均可见菌落生长,转种于察氏琼脂培养基中培养行形态学观察,并进行小培养形态学观察(图3)。

a:病例1皮损:左手背可见一2 cm×1 cm暗红色斑块,质软,境界清楚,表面有脓痂;b:病例2皮损:右手背可见一3 cm×3 cm红色斑块,质软,境界清楚,表面有破溃、脓液外渗及结痂;c: 病例1皮损处皮屑及脓液直接镜检:仅见少量孢子(箭头),未见菌丝;d:病例2皮损处皮屑及脓液直接镜检:见少量孢子(箭头),未见菌丝
图1 患者皮损临床图像及直接镜检图像

图2 患者组织病理图像:病例1和2组织病理检查(HE,×100):a、b见弥漫混合型炎细胞(中性粒细胞、淋巴细胞、组织细胞等)浸润图3 球形孢子丝菌形态学图像:a:沙氏培养基 27℃ 恒温培养,10天后可见有灰白色褶皱粉末状菌落生长;b:见细长分隔菌丝,分生孢子延菌丝呈袖套样排列(×400)
1.2.5 真菌DNA提取及分子鉴定 同时玻璃珠法分别提取菌株DNA,通过ITS鉴定仍提示申克孢子丝菌;为进一步进行种间鉴定,利用calmodulin基因扩增引物CL1(5’-GA(GA)T(AT)CAAGGAGGCCTTCTC-3’)和CL2A(5’-TTTTTGCATCATGAGTTGGAC-3’)扩增及测序鉴定;将测序所得的CAL原始序列于GeneBank中进行比对,鉴定其为球形孢子丝菌。
1.2.6 药物敏感性检测 参照美国临床实验室标准化研究所(clinical and laboratoty standards institute,CLSI)的M27-A3和M38-A2方案进行[8,9]。质控株为近平滑念珠菌ATCC 22019。测试药物:伊曲康唑(sigma-aldrich,批号84625-61-6,纯度>99%)、特比萘芬(sigma-aldrich,批号78628-80-5,纯度>99%)及伏立康唑(sigma-aldrich,批号182369-73-9,纯度>99%)。
1.2.7 糖同化实验 收集孢子悬液并用血细胞计数板计数,菌悬液浓度为1×105~1×106CFU/mL;在YNB培养基中加入5%不同糖(葡萄糖、蔗糖、棉籽糖);将孢子悬液加入含不同糖的YNB中,28℃孵育至第 5 天后培养基由澄清变为浑浊则说明同化试验阳性,如仍保持澄清则同化试验阴性[10]。三个受试菌株蔗糖同化试验阳性、棉籽糖同化试验阴性。
2 诊断与治疗
该3例患者脓液中存在少量孢子,本文根据早期病变组织的分子诊断结果及临床表现诊断为孢子丝菌病,给予患者特比萘芬口服250 mg/d;舍他康唑乳膏外用;早期的分子鉴定利用ITS测序为申克孢子丝菌,与培养菌经ITS测序鉴定结果相符。进一步对calmodulin基因测序,发现为球形孢子丝菌;结合糖同化实验鉴定,最终证实为球形孢子丝菌。3株菌株体外药敏试验显示在菌丝相和酵母相时特比萘芬、伊曲康唑和伏立康唑的最低抑菌浓度(minimal inhibitory concentration, MIC)分别为0.125 μg/mL、1 μg/mL 和0.5 μg/mL;药敏试验提示其对特比萘芬敏感。患者服药期间均无任何不良反应。复诊时见患者皮损明显好转(图4a、b)。提示病变组织的早期分子检测可以早期诊断,指导治疗。
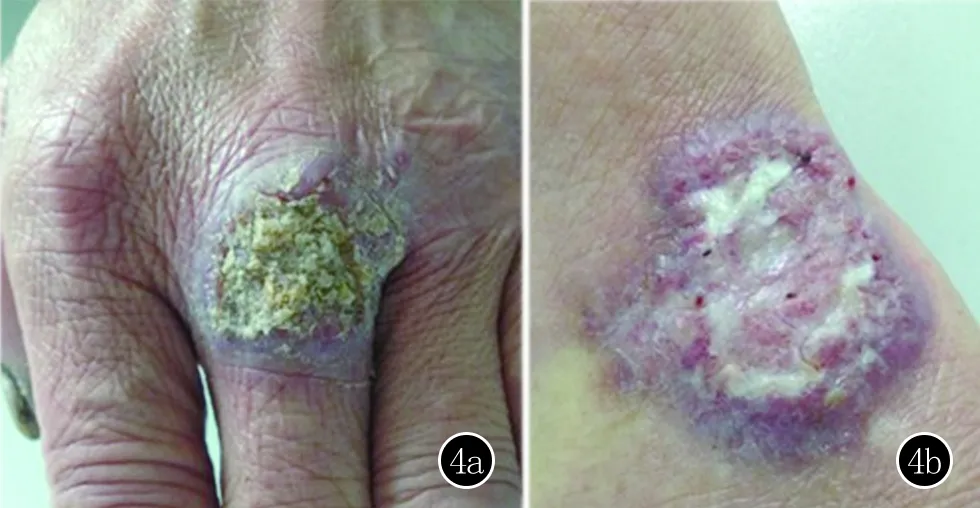
a:病例1治疗1个月后复诊:左手背皮损大小较治疗前好转;b:病例2治疗1个月左右复诊:右手背皮损大小较治疗前缩小
图4 抗真菌治疗后患者临床图像
3 讨论
孢子丝菌病主要分布在热带和亚热带国家,也可以发生在温带国家,好发于农林畜牧业人群。是皮肤科最常见感染性肉芽肿性疾病之一,也是最常见的皮下组织真菌病[1-3]。典型皮损表现为糜烂、溃疡、浸润斑块或结节;当感染孢子丝菌时由于宿主免疫力不同、皮损及发病部位不同、长期搔抓、自行外用不明药物等因素可出现不典型皮损。诊断金标准仍是培养阳性[5]。
对于深部真菌感染传统诊断方法主要包括镜检、培养及组织病理学检查;直接镜检阳性率低,使用培养基进行鉴定菌种耗时长,至少需要1~2周,给临床诊治带来不便;组织病理学检查不容易找到典型的真菌孢子,且不能准确鉴定致病菌种[6]。而病变组织的直接分子鉴定能提早明确致病菌种并为经验性治疗用药提供依据。本文3例患者由于镜检取脓液行直接镜检,见少量孢子,组织及脓液的培养需耗时1周;然而采用病变组织直接提取DNA鉴定在2天内即可完成,大大缩短了临床诊疗的进程。
虽然分子诊断可以给临床诊治带来便捷,但是目前孢子丝菌病诊断的金标准仍是培养阳性,而且致病真菌对药物敏感性的检测也只能对培养获得的纯菌进行。因此,对培养菌株的分子生物学和形态学鉴定结果仍是必要的,可与早期诊断获得的结果相互验证。
临床治疗中,饱和碘化钾溶液为治疗孢子丝菌病的经典药物,但其潜在的副作用(如碘疹、胃肠道紊乱、甲状腺抑制等)以及配制不方便等原因限制了临床使用[11];根据美国感染疾病学会发表的孢子丝菌病诊疗指南推荐伊曲康唑为治疗孢子丝菌病的首选药物,其次为特比萘芬[12];该3例球形孢子丝菌经验性给予了特比萘芬口服250 mg/d治疗;药敏检测时结果也提示菌株对特比萘芬敏感;经随访,3例患者均获得治愈。

