胰岛素剂量调整在接受胰岛素泵治疗的2型糖尿病患者血糖控制中的应用
董学美,王丽娟,沈 鸿,赵 岩,张秀娟,乔 月,蔡寒青
(1.吉林大学第二医院内分泌科,吉林 长春 130041;2.山东省滨州市中心医院内分泌科,山东 滨州 256600)
目前我国45岁及以上中老年人糖尿病患病率达15.1%[1],高于美国同年龄段患者的患病率(11.3%)。糖尿病及其并发症的预防和治疗已成为我国医疗系统的沉重负担。研究[2]表明:良好的血糖控制可减少糖尿病并发症发生率并降低患者的死亡率。目前胰岛素泵连续皮下胰岛素输注(continuous subcutaneous insulin infusion,CSII)治疗已广泛应用于临床,多项临床观察[3-7]显示:采用胰岛素泵的降糖治疗在血糖控制及胰岛素用量方面明显优于皮下多次注射,而临床应用胰岛素泵治疗时剂量调整方法较多,根据医生个人经验或是根据胰岛素泵自带的大剂量向导软件调整剂量是比较常用的调整剂量的方法。近年来实时动态血糖监测系统(real time continuous glucose monitoring system, RTCGM)的出现为胰岛素泵剂量调整提供了实时数据,其与大剂量向导软件联合使用为胰岛素泵的剂量调整提供了新的方法,但目前国内外尚无关于胰岛素泵的3种剂量调整方法比较的研究,且何种方法更有利于血糖控制亦无报道。本研究通过探讨胰岛素泵的3种剂量调整方法对2型糖尿病患者血糖控制的影响,阐明这3种胰岛素泵剂量调整方法的优劣,为其临床应用提供理论依据。
1 资料与方法
1.1 研究对象 选择2014年8月—2015年10月于吉林大学第二医院内分泌科住院的2型糖尿病患者60例。纳入标准:①按照WHO(1999年)标准明确诊断为2型糖尿病;②年龄 18~65岁;③入院前应用预混胰岛素(联合或不联合口服降糖药);④糖尿病病程大于1年;⑤糖化血红蛋白(glycosylated hemoglobin, HbA1c)≥7%。排除标准:①并发糖尿病性酮症酸中毒或高渗状态患者;②妊娠患者及其他特殊类型糖尿病患者;③并发严重器质性疾病患者;④并发精神疾病患者。
1.2 研究方法 患者均签署知情同意书后收集所有患者的基本信息,在相同饮食、运动治疗并保证患者植入胰岛素泵前至少12 h无外源胰岛素输注的基础上按数字随机表将患者随机分为传统治疗组、大剂量向导组和大剂量向导联合监测组,每组20例。传统治疗组患者根据经验和指尖血糖监测情况调整胰岛素剂量,以每次2 U的固定剂量调整基础率及餐前大剂量;大剂量向导组患者根据胰岛素泵自带大剂量向导软件设置胰岛素敏感系数和碳水化合物系数,设定血糖目标值,根据当前血糖值调整基础率及餐前大剂量;大剂量向导联合监测组患者在应用大剂量向导软件基础上同时应用实时动态血糖监测系统对患者进行血糖监测,并根据动态显示的实时血糖情况给予追加临时大剂量干预。3组患者胰岛素泵内均为门冬胰岛素。3组患者每日均监测7次(三餐前、三餐后2 h及睡前)指尖血糖,根据情况可加测血糖,根据指尖血糖判断血糖是否达标。观察3组患者血糖达标时间、日内血糖离散度的评价指标—血糖水平的标准差(standard deviation of blood glucose,SDBG)和日内血糖波动幅度的评价指标—最大血糖波动幅度(largest amplitude of blood glucose excursions,LAGE)等血糖波动指标、低血糖发生情况及胰岛素用量。SDBG为24 h内检测的多次血糖的标准差,用于评价偏离标准平均血糖的程度。LAGE为24 h内最高血糖水平与最低血糖水平的差值,用于评价日内血糖的波动幅度。血糖达标标准[8]:空腹或餐前血糖4.4~7.0 mmol· L-1;餐后2 h血糖5.6~10.0 mmol· L-1;睡前血糖5.6~7.0 mmol·L-1;7次指尖血糖(三餐前、三餐后2 h及睡前)中有 6 次达标即可判定为血糖达标。低血糖分级:①血糖警惕值,血糖≤3.9 mmol·L-1,提示需要服用速效碳水化合物和调整降糖方案剂量;②临床显著低血糖,血糖<3.0 mmol·L-1,提示有严重的、临床上有重要意义的低血糖;③严重低血糖,无特定血糖界限,伴有严重认知功能障碍且需要其他措施帮助患者恢复的低血糖[9-10]。
1.3 统计学分析 数据录入采用Excel软件进行,采用R3.3.1软件进行统计学分析。对于满足正态分布、方差齐性的连续变量即非基础胰岛素总量和非基础胰岛素百分比3组间比较采用单因素方差分析,组间两两比较采用SNK法;对于不满足方差分析前提的连续变量,即达标时间、SDBG和LAGE、每千克体质量胰岛素用量3组间比较采用Kruskal-Wallis秩和检验,对有差异的组间多重比较采用Steel-Dwass检验[11];针对分类变量即低血糖事件发生情况组间比较采用χ2检验,如果T<1, 则采用Fisher确切概率法。检验水准为α=0.05。
2 结 果
2.1 各组患者基本临床资料 3组患者均无明显肝功能损害;共2例患者血清肌酐(serum creatinine,Scr)水平升高,其肾小球滤过率分别为65.48 和38.50 mL-1·min-1·1.73 m-2,分别处于慢性肾脏病2期和3期;3组患者其他指标比较差异无统计学意义(P>0.05)。3组患者基本临床资料比较见表1。
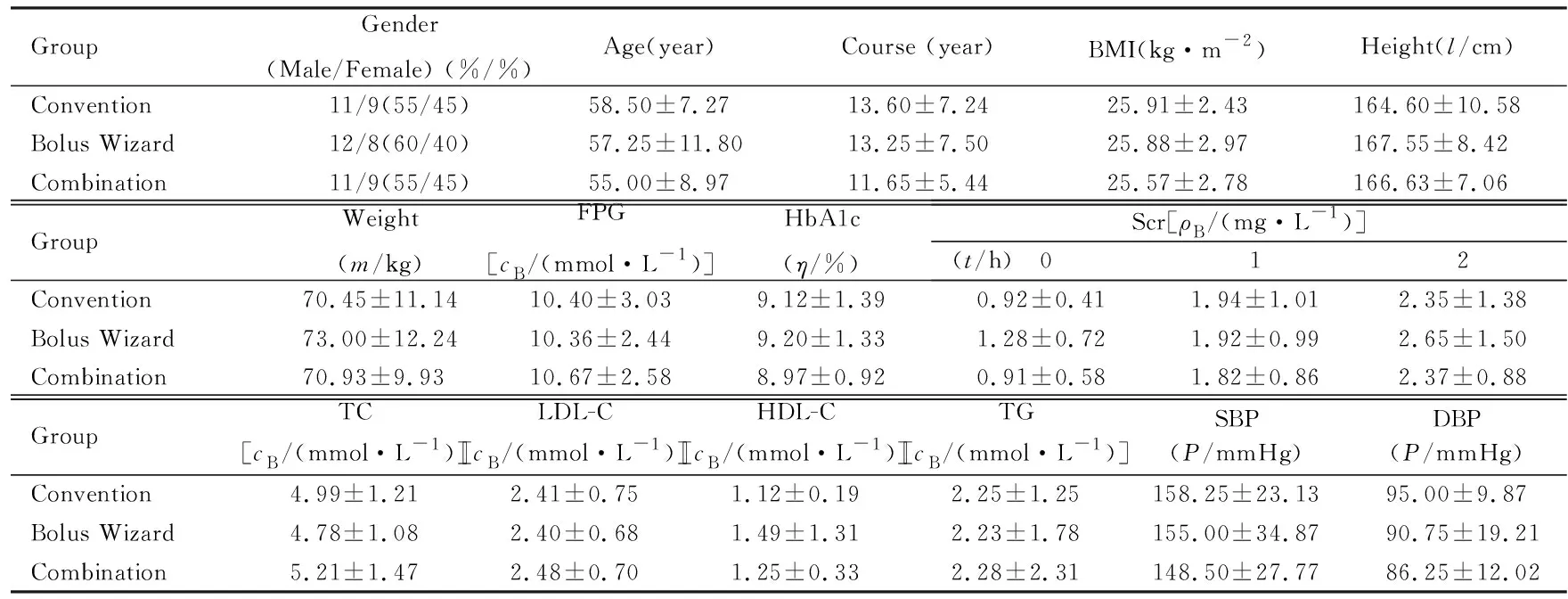
表1 3组患者基本临床资料
2.2 各组患者血糖达标时间 传统治疗组患者平均血糖达标时间为(4.35±1.46)d,大剂量向导组患者平均血糖达标时间为(3.35±1.04)d,大剂量向导联合监测组患者平均血糖达标时间为(2.05±0.95)d,3组患者平均血糖达标时间比较差异有统计学意义(χ2=24.633,P<0.05)。大剂量向导联合监测组患者平均血糖达标时间少于软件向导组(t=3.50,P<0.05),大剂量向导组患者平均血糖达标时间少于传统治疗组(t=2.30,P<0.05)。
2.3 各组患者3 d内SDBG和LAGE 3组患者治疗3 d内的血糖波动情况均表现为第3天SDBG小于前2天,第2天SDBG小于第1天,大剂量向导联合监测组患者该现象更为明显。第1天,大剂量向导联合监测组患者SDBG和LAGE明显小于传统治疗组和大剂量向导组(P<0.05),血糖控制更为平稳;第2天,传统治疗组和大剂量向导组患者间SDBG和LAGE比较差异无统计学意义(P>0.05),大剂量向导组及大剂量向导联合监测组患者SDBG比较差异无统计学意义(P>0.05),但大剂量向导联合监测组患者LAGE小于传统治疗组,血糖控制情况较传统治疗组平稳;第3天,3组患者LAGE均有明显差异,大剂量向导联合监测组患者LAGE明显小于大剂量向导组(tLAGE=2.47,P<0.05),大剂量向导组患者SDBG和LAGE明显小于传统治疗组(tSDBG=3.11,tLAGE=2.54,P<0.05)。 见表2。
表2 3组患者3 d内SDBG和LAGE
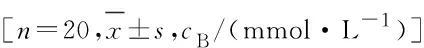

Group SDBG(t/d) 123LAGE(t/d) 123Convention3.94±1.192.76±1.342.37±0.9311.02±3.987.99±3.386.80±2.68Bolus Wizard 3.23±1.172.23±1.121.63±0.57*9.23±3.36*6.61±2.924.94±1.65*Combination2.73±1.47*△2.12±0.991.16±0.69*6.66±3.78*△5.25±2.63*3.06±1.53*△
*P<0.05vsconvention group;△P<0.05vsBolus Wizard group.
2.4 各组患者治疗过程中低血糖发生情况 3组患者均未发生严重低血糖事件。总体低血糖事件(χ2=2.192,P=0.532)、显著低血糖事件(χ2=2.765,P=0.322)和夜间低血糖事件(χ2=2.192,P=0.532)发生情况比较差异均无统计学意义。见表3。
表3 3组患者治疗过程中低血糖发生情况
Tab.3 Occurence of hypoglycemia of patients in three groups duning treatment

(n=20)
2.5 各组患者治疗后胰岛素用量 血糖控制达标后,3组患者每日平均胰岛素用量为(0.56±0.17)U·kg-1。其中传统治疗组患者平均胰岛素用量为(0.56±0.15)U·kg-1,大剂量向导组患者平均胰岛素用量为(0.52±0.16)U·kg-1,大剂量向导联合监测组患者平均胰岛素用量为(0.60±0.19)U·kg-1,组间比较差异无统计学意义(F=2.102,P=0.350);达标日非基础胰岛素用量(χ2=2.328,P=0.107)和非基础胰岛素百分比(χ2=2.104,P=1.131)组间比较差异无统计学意义。见表4。
3 讨 论
随着时代的发展、人们生活水平的提高、饮食习惯的改变以及人口老龄化的加重,糖尿病发病率逐年升高,且严重影响患者的生活质量[12]。目前我国是亚洲糖尿病患病率最高的国家之一,也是世界上糖尿病患者绝对人数最多的国家。糖尿病可并发多种慢性并发症,导致器官功能障碍和衰竭,甚至致残或致死[13]。研究[14-16]证明:低血糖及血糖波动较持续高血糖更易发生糖尿病并发症。急性血糖波动比慢性持续性高血糖能更显著地促进氧化应激反应和损害内皮功能,而频繁低血糖及大幅度的血糖波动可增加糖尿病并发症的发生率,甚至增加重症患者残疾和死亡的发生率。Johansen等[17]研究显示:一次严重的医源性低血糖事件及其引发的心血管病变可能抵消长期良好血糖控制带来的益处,故血糖控制过程中应在不增加低血糖风险、改善血糖波动的前提下尽快使血糖水平达标。
表4 3组患者治疗后胰岛素使用剂量

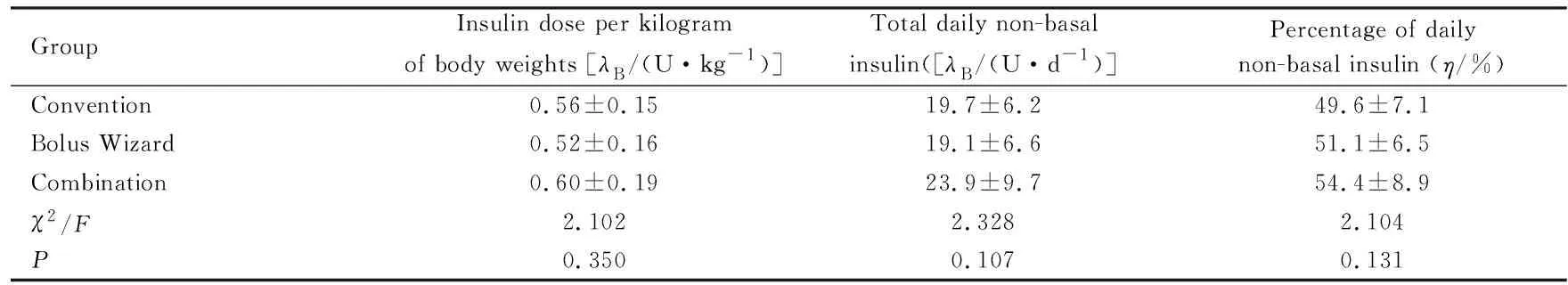
GroupInsulin dose per kilogram of body weights [λB/(U·kg-1)]Total daily non-basal insulin([λB/(U·d-1)]Percentage of daily non-basal insulin (η/%)Convention0.56±0.1519.7±6.249.6±7.1Bolus Wizard 0.52±0.1619.1±6.651.1±6.5Combination 0.60±0.1923.9±9.754.4±8.9χ2/F2.1022.3282.104P0.3500.1070.131
与多次胰岛素注射比较,胰岛素泵可以更有效地控制HbA1c水平,同时还能改善患者的生活质量。目前临床上已使用集成大剂量向导计算功能的胰岛素泵,基于程序设计的大剂量向导计算器,较手工计算不仅方便快捷,同时还考虑了已输入体内的未发挥作用的胰岛素(活性胰岛素)的影响,因此能更精确地控制血糖,从而更好控制餐后血糖。研究[18-19]证实:使用大剂量向导软件可以改善血糖控制,特别是餐后血糖控制,减少矫正胰岛素用量,提高治疗满意度,同时不增加低血糖风险。
血糖监测是糖尿病患者降糖治疗过程中必不可少的环节,目前自我血糖监测(self-monitoring of blood glucose, SMBG)是治疗过程中血糖监测的基本形式,而HbA1c是反映血糖长期控制水平的金标准。但两者均有局限性,SMBG无法全面精细地反映患者全天的血糖波动变化,而HbA1c除了对治疗评估具有滞后性外,还难以反映患者血糖水平的波动性,而RTCGM能随时关注患者血糖变化,系统中的高低血糖报警功能及血糖快速变化警示功能可及时提醒医护人员发现并给予处理,有效地防治低血糖,减少血糖波动,故其较单纯胰岛素泵能更好地控制血糖。Gu等[20]的研究结果证明:胰岛素泵联合RTCGM治疗可以提高HbA1c达标率,同时并未增加低血糖发生和体质量增加等不良反应。此外研究[21]表明:动态血糖监测的低血糖报警功能可以明显地减少低血糖持续时间,优化治疗效果。
本研究探讨了不同胰岛素剂量调整方法对糖尿病患者血糖水平的影响,结果表明:应用胰岛素泵大剂量向导计算的胰岛素剂量在血糖达标时间及血糖波动方面的效果优于固定调量方法,该结果与Ziegler等[22]的研究结果一致。而大剂量向导软件联合RTCGM能够在优化餐时胰岛素剂量设置的同时随时处理低血糖和高血糖等情况,使血糖达标时间更短,且不增加患低血糖风险,血糖波动水平明显减小,因此在临床中,为使患者更加平稳、快速地降糖,可将大剂量向导软件与RTCGM联合应用。

