瘢痕子宫产妇经阴道分娩的观察及分析
蔡志勤
瘢痕子宫指有剖宫产史、子宫肌瘤剔除术史或子宫穿孔修补术病史的产妇。由于我国二胎政策的推广,瘢痕子宫再次妊娠产妇数量也逐年上升[1]。传统医学分析瘢痕子宫再次妊娠为剖宫产适应证,可是,剖宫产后会出现较多的并发症,所以,为瘢痕子宫再次妊娠产妇选择合适的分娩方式具有重要作用,可以保障产妇和新生儿健康。现阶段,临床对瘢痕子宫再妊娠经阴道分娩安全性已有了大量研究,成功率达72%~88%[2],对比非瘢痕子宫经阴道分娩结果发现,无论在生产过程中的出血量、总产程、分娩成功率还是生产后的出血量、产后并发症及新生儿窒息率等指标对比,并没有明显的差异。为避免因瘢痕子宫脆弱发生子宫破裂的不良结局,要加强对瘢痕子宫再次妊娠经阴道生产观察,慎重选择生产方式具有重要作用[3]。本次研究中,选取本院2014年5月~2017年8月收治的60例瘢痕子宫经阴道分娩足月产妇设作观察组,再选取同期收治的60例非瘢痕子宫经阴道分娩足月产妇设作对照组,两组经过对比研究,将研究结果报道如下。
1 资料与方法
1.1 临床资料 选取本院2014年5月~2017年8月收治的60例瘢痕子宫经阴道分娩足月产妇设作观察组,再选取同期收治的60例非瘢痕子宫经阴道分娩足月产妇设作对照组。观察组所选60例研究对象在孕期均实施规律产前检查,年龄24~35岁,平均年龄(28.5±3.6)岁;孕期子宫下段厚均大于2.0 mm;胎儿体质量均小于3.5 kg;未见妊娠合并症和并发症发生;经产妇48例,初产妇12例;对照组60例研究对象孕期也给予规律产前检查,年龄25~35岁,平均年龄(29.1±3.5)岁;孕期子宫下段厚均大于2.0 mm;胎儿体质量均<3.5 kg;未见妊娠合并症和并发症发生;经产妇47例,初产妇13例;两组年龄、子宫下段厚度、胎儿体质量等基线资料对比差异无统计学意义,具有可比性,可以比较研究。
1.2 方法 两组产妇入院后均了解病史、检查各项生命体征,妊娠距上次剖宫产时间在2年以上,排除剖宫产指征,首次剖宫产后未见感染和产后出血等不良反应,经彩超检查胎儿状态良好,排除了头盆不称情况,具有较好的阴道分娩条件,产妇和家属也同意经阴道试产,助产士监护产妇生产全程,尤其对子宫下段疼痛要重点关注,如果出现子宫下段的异常疼痛,监测胎心有异常和持续疼痛,试产在6 h以上,宫缩过强或无力等情况,都要及时终止阴道试产而改为剖腹产手术完成。两组产妇均经严格评估后确定符合经阴道试分娩的条件,产妇和家属在知情情况下签署了知情同意书后,再进入产房开始试产,助产士要一对一进行陪伴,对产妇应用心电监护,对产妇血压、脉搏及呼吸等生命指标进行监测。同时,要监测胎儿的胎心、宫缩等情况,同时要注意观察产妇的宫缩情况、产程进展等。对产妇瘢痕压痛情况要注意观察,发生胎儿窘迫或头盆不称、先兆子宫破裂等情况时要改为剖宫产手术,根据两组产妇最终分娩结局各项指标进行对比,以此探讨瘢痕子宫经阴道分娩与非瘢痕子宫经阴道分娩的结果。
1.3 观察指标 对两组产妇分娩过程中和分娩后的各项指标进行记录,包括分娩成功率、产程时间、生产时出血量、生产后出血量、并发症、新生儿窒息率等。①评估分娩结局。当胎儿分娩出以后,对产后出血量、胎盘的分娩时间、产道的裂伤情况等进行监测。对分娩后2 h、分娩后24 h出血量进行记录,记录方法选择称重法。将产妇阴道清理后为产妇身下铺灭菌纸浆垫,将产后流出血液进行收集,每隔2小时要及时更换1次,对纸浆增重进行计算,以此得出产后出血量[4]。②评估新生儿情况。分娩后根据Apgar评分,对新生儿窒息情况进行评分,以Apgar>7分表示正常,以Apgar<7分表示发生窒息。③评估产妇产后并发症。对产妇分娩后1周发生的并发症进行记录,包括尿潴留和产后感染等[5]。
1.4 统计学方法 使用SPSS 17.0统计学分析,计量资料采用“x±s”表示,组间比较采用t检验,计数资料以率(%)表示,采用χ2检验;P<0.05为差异有统计学意义。
2 结果
2.1 两组产妇分娩情况比较 观察组分娩成功率、总产程和产时出血量与对照组比较,差异无统计学意义,见表1。

表1 两组产妇分娩情况比较Table 1 Comparison of maternal delivery between the two groups
2.2 两组产妇分娩结局比较 两组产后出血量和并发症、新生儿窒息率等指标对比差异无统计学意义,见表2。
3 讨论
据WHO统计,亚洲各国剖宫产统计结果,我国剖宫产占47%,与其他国家相比明显更高,而剖宫产是用于对高危妊娠分娩时采用的手术措施。剖宫产应用于分娩中可以有效降低高危孕妇和新生儿病死率,可是,受医学水平发展的影响,社会因素的影响,再加上有些产妇由于害怕生产的疼痛会主动选择剖宫产的生产方式,导致剖宫产比例逐年上升。剖宫产率的逐年上升加上我国二胎政策的放宽,导致瘢痕子宫再妊娠分娩产妇逐年增加。研究发现,二次剖宫产会延长手术时间,增加产后出血量,甚至增加产后感染的风险,而且对产妇子宫会产生极大的损伤。有些产妇二次剖宫产后手术切口会有持续的疼痛,甚至有慢性盆腔痛、子宫活动受限等不良症状[6]。本次研究结果显示,观察组分娩成功率、总产程和产时出血量与对照组比较差异无统计学意义;两组产后出血量和并发症、新生儿窒息率等指标对比,差异无统计学意义,与他人研究相符[7]。可见,符合标准瘢痕子宫二次妊娠经阴道分娩安全性较高,具有临床应用可行性。临床为产妇选择生产方式时一定要结合产妇个体情况,选择合适分娩方式,才能保证产妇的身体健康。瘢痕子宫二次妊娠分娩具有可行性,不过一定要满足以下条件,其中包括产妇病史完整,对产妇首次的剖宫产情况、手术指征、切口选择和缝合、术后出血和感染情况、切口的愈合情况等都要进行全面的评估,才能判断产妇可否实施经阴道顺产的生产方式。同时,要控制产妇首次剖宫产和二次妊娠时间间隔,一般在首次剖宫产后2年以上时间,子宫和切口瘢痕部分的肌肉才能恢复最佳状态,才能适应二次妊娠。产妇首次剖宫产前如果有阴道试产经验,对二次妊娠阴道分娩是十分有利的,可以对子宫口起到有效的扩张作用,帮助妊娠第一产程顺利完成,从而缩短第一产程的时间,使子宫瘢痕压力得以减少,而子宫破裂率也会明显降低。护理人员对产妇要进行产前教育,避免有些产妇因缺乏自然分娩的知识,害怕经阴道试产会威胁新生儿安全而行二次剖宫产,对产妇加强健康教育,可以使产妇增加对瘢痕子宫和阴道分娩相关知识的了解,减少二次剖宫产率发生。
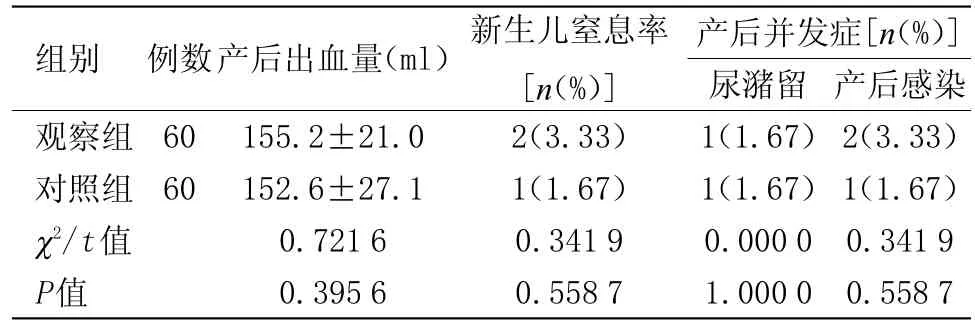
表2 两组产妇分娩结局比较Table 2 Comparison of maternal outcomes between the two groups
综上所述,瘢痕子宫再次妊娠经阴道分娩安全性较高,观察产妇产时出血量、总产程和分娩成功率等生产时指标,生产后出血量和并发症、新生儿窒息率等指标对比无差异表明具有可行性,值得推广应用。

