43例HIV合并梅毒感染临床及脑脊液分析
张 明 闫俊玲 翁文佳 高艳青
梅毒是一种梅毒螺旋体感染导致的慢性疾病,可侵犯全身各个系统。当合并HIV感染时,由于免疫抑制,可能会增加神经系统感染的风险。有研究显示在合并HIV感染的梅毒患者中,神经梅毒的发生率为2.1%,而在未感染HIV的患者中,神经梅毒的发生率仅为0.6%。发生神经梅毒的可能性与HIV引起的免疫抑制程度有关,因此CD4计数为≤350个/μL患者神经梅毒的发生率增加了3倍[1]。因此我们对HIV合并梅毒患者神经梅毒的发生率及临床特点做了初步的探讨。
1 资料与方法
对2014年3月至2017年7月在我院皮肤科进行腰穿的梅毒合并HIV感染的患者进行回顾性分析。对患者进行梅毒血清特异性抗体(TPPA)、快速梅毒血清反应素试验(RPR)、血清梅毒荧光抗体吸附试验(FTA-ABS)、辅助性T细胞亚群检测;脑脊液检测包括白细胞计数、总蛋白、RPR、TPPA、FTA-ABS。神经梅毒的诊断标准为:(1)梅毒螺旋体特异性抗体(TPPA)阳性,快速梅毒血清反应素试验(RPR)阳性;(2)脑脊液白细胞数≥20×106/μL和/或脑脊液蛋白>500 mg/L,排除其他引起脑脊液白细胞或蛋白升高的情况;(3)脑脊液RPR阳性和/或脑脊液FTA-IgM阳性;(4)伴或不伴神经系统症状。
2 结果
2.1 基本情况 共收集了43例HIV合并梅毒的患者进行腰穿。其中90.7%患者为男性,中位年龄为31.5岁(25~59岁)。58.1%的患者在初次诊断为早期梅毒(一期、二期、早期潜伏),83.7%患者初次驱梅治疗方案为苄星青霉素,83.7%的患者腰穿时无神经系统症状;初次发现梅毒至腰穿的时间为3天至74个月不等,中位时间为12个月。其中有17例已进行抗逆转录病毒治疗(Anti-RetroviralTherapy, ART),13例使用的方案是替诺福韦+拉米夫定+依非韦伦(TDF+3TC+EFV)。患者的基线资料见表1。

表1 43例HIV合并梅毒患者基线资料 例
无症状的36例患者均为经过正规驱梅治疗后,RPR下降至一定滴度不再下降≥3个月,RPR波动于1∶1~1∶64不等,时间持续3~62个月。有症状的7例患者中,5例表现为眼部症状,主要表现为视物模糊及视力下降,3例在眼科诊断为“葡萄膜炎”,1例诊断为视神经炎,1例未予诊治。2例患者表现为头晕头痛明显,未予进一步诊治。
2.2 实验室检查结果 43例患者血清学检测TPPA均为阳性,HIV抗体经Western Blot方法证实均为阳性。43例患者腰穿时的血清RPR 1∶1~1∶4有12例,1∶8~1∶32有19例,1∶64~1∶256有9例,>1∶256的有3例。脑脊液白细胞升高有6例(白细胞数为20×106/L~62×106/L),脑脊液RPR阳性患者有4例(RPR 1∶1~1∶4);脑脊液白细胞升高同时伴有RPR阳性的有3例。脑脊液检测具体结果见表2。
在脑脊液白细胞升高的6例患者中,3例患者有神经系统症状,均为二期梅毒,表现为视力下降、视物模糊。其余3例脑脊液白细胞升高的患者均为经过苄星青霉素驱梅治疗后RPR维持在一定滴度不变≥3个月,无神经系统症状的患者。详见表3。
在RPR阳性的4例患者中,均出现神经系统症状。3例二期梅毒表现为视力障碍,在眼科分别诊断为2例葡萄膜炎,1例视神经炎。其中2例“葡萄膜炎”患者均未进行ART,都表现为突然起病,伴有全身的皮疹和/或掌跖的铜红色斑疹伴有领圈样脱屑;1例“视神经炎”患者已ART 6年,发现梅毒2个月。1例一期梅毒表现为严重头痛。4例患者血清RPR滴度都较高,在1∶128~>1∶256之间。详见表4。
2.3 治疗及预后 所有脑脊液白细胞升高和脑脊液RPR阳性的患者均给予头孢曲松2.0 g每日一次静点,连续14天后再肌注苄星青霉素240万单位,每周一次连续三周。经过治疗后有临床症状的4例患者症状均明显改善,视力逐渐恢复,头痛消失。其余3例无临床症状的患者,有1例经治疗后半年复查RPR由1∶16下降至1∶4,其余2例半年复查RPR无明显变化,未复查腰穿。
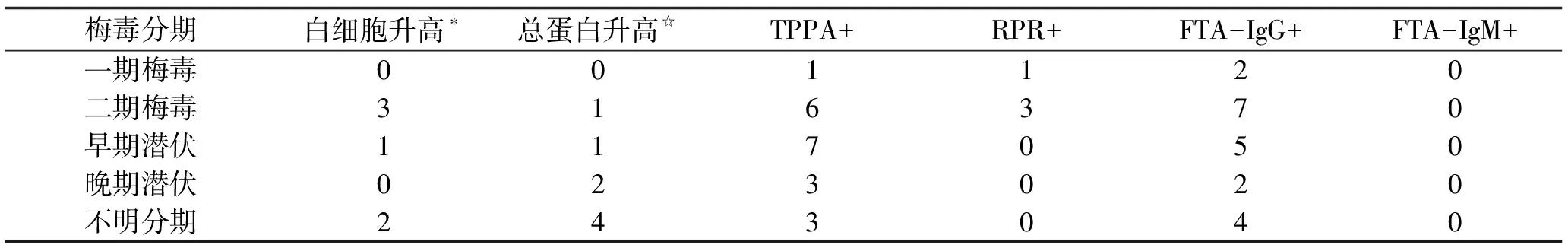
表2 43例患者脑脊液检测结果
*脑脊液白细胞≥20×106/L;☆脑脊液总蛋白≥500 mg/L

表3 6例脑脊液白细胞升高患者资料
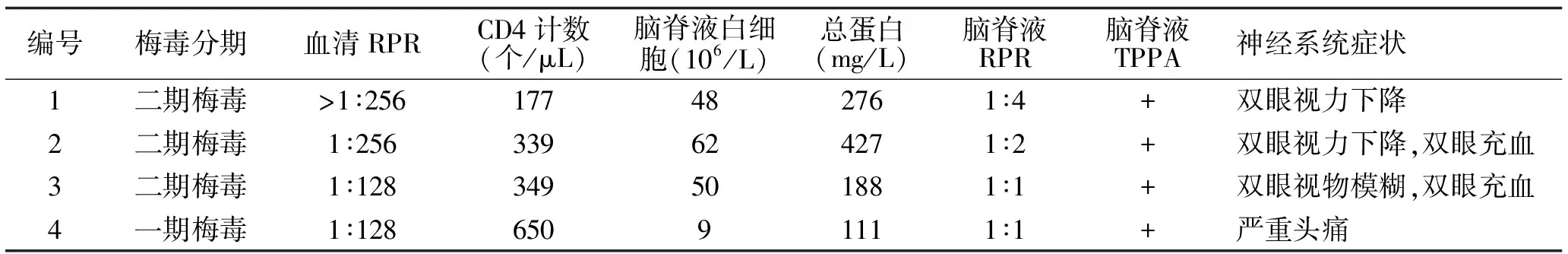
表4 4例脑脊液RPR阳性患者情况
3 讨论
由于存在免疫缺陷,因此HIV阳性患者合并梅毒感染后更易发生神经梅毒,尤其在CD4<350个/μL,RPR>1∶32的患者中。2015年美国性传播疾病治疗指南中指出,在HIV阳性患者中通常存在脑脊液白细胞数升高,建议使用更高的cutoff值(>20个/μL)来提高神经梅毒诊断的准确性[2]。因此在我们的神经梅毒诊断中使用了这一标准,有别于HIV阴性的梅毒患者。
在本研究中,脑脊液白细胞数>20个/μL同时脑脊液RPR阳性的共有3例,均为二期梅毒患者,临床均表现为视力障碍。2015年美国CDC指南对出现视力损害(葡萄膜炎、虹膜炎、视网膜视神经炎、视神经炎),无论是何梅毒分期,都推荐进行腰穿[2]。Davis等[3]指出梅毒合并HIV感染的患者中,出现轻中度的畏光、视力丧失、步态不协调或中重度的听力丧失的患者更容易出现CSF-VDRL的阳性。尤其对未进行抗逆转录病毒治疗HIV患者,畏光更为常见。本研究中2例葡萄膜炎的患者均为同时发现HIV合并梅毒感染,未进行抗病毒治疗。1例视神经炎的患者已进行抗病毒治疗6年,出现视力下降2个月。HIV导致也常易导致眼部病变,尤其在CD4<200个/μL时,但HIV感染常见的眼部并发症为视网膜炎和视网膜血管炎,葡萄膜炎和视神经炎比较少见[4]。且3例患者经过驱梅治疗后视力障碍的情况均得到改善,考虑跟HIV感染导致的眼部病变关系较小。
Sun等[5]对170例合并HIV感染的梅毒患者进行腰穿,其中有24例满足CSF-RPR阳性且CSF-WBC>20个/mm3。Tomkins等对59例HIV阳性无神经系统症状的早期梅毒患者进行了腰穿,这些患者均为CD4≤350个/μL和/或RPR>1∶32。该研究神经梅毒的诊断标准为:CSF RPR阳性和/或CSF白细胞计数>20个/μL,同时CSF TPPA≥1∶640。结果仅有1例符合神经梅毒的诊断标准[6]。在我们的研究中,43例HIV合并梅毒患者仅有3例满足神经梅毒的诊断,神经梅毒的发生率为7.0%。
因此在临床工作中,如果HIV感染者出现视力损害,除了要考虑CMV等机会性感染或者免疫重建所造成本眼部损害外,也要考虑到梅毒的可能性,如果患者RPR≥1∶32,CD4<350个/μL,要及时进行腰穿来明确是否有神经梅毒。除此之外还有学者建议对HIV阳性患者根据是否进行抗病毒治疗,神经梅毒的诊断标准有所区分(已ART患者 CSF-WBC>10个/μL,未ART患者 CSF-WBC>20个/μL)[7]。我们的研究并未进行详细区分,均将诊断标准定义为CSF-WBC≥20个/μL,可能存在一定程度的漏诊。在未来的研究中应该扩大样本量,对患者进行更加细化的分层,得出更有说服力的结论。

