肾透析按人头付费医保门诊特殊病支付标准的研究
沈伟彬 文光慧
慢性肾病是国内外公认的危害人类健康的公共卫生问题,特别是终末期肾病是需要终身治疗并造成严重经济负担的疾病。患者多数采取透析替代疗法(RRT),包括血液透析(以下简称血透)和腹膜透析(以下简称腹透)。透析治疗对患者本人造成“因病致贫、因病返贫”的现象普遍存在,也给国家和社会带来了巨大的经济负担。为确保医保基金的合理使用,加强医院医保费用规范管理[1],约束定点医疗机构的不合理行为[2],本文以门诊特殊病(简称门特)中的肾透析医保患者医疗费用支付标准为例进行调查研究,以期对国家、社会及患者有所裨益。
1 研究方法
包括文献研究、内容研究、专家咨询、数据分析等研究方法。其中数据分析法主要调取天津市医疗保险费用数据库中门特病肾透析患者的数据。对2016—2017两年的医疗保险费用中肾透析患者的数据进行分析处理,了解其发生费用、药品费、统筹支付费用等方面的资料,得出按人头付费的标准。
2 结果
2.1 城职患者肾透析费用情况
调取天津市城镇职工和城乡居民(以下简称城职、城乡)全部采用血液透析治疗方式的门特患者医疗费数据。根据数据显示,2017年与2016年相比,城职门特患者例数略有增加,为4 823例,统筹支付比例略有增加,为79.58%。2016—2017两年的总发生金额都超过3.6亿元,总统筹支付都超过2.8亿元(见表1)。
2.2 城乡患者肾透析费用情况
2017年城乡门特患者例数比2016年亦有增加1 839例,统筹支付比例不足50%。2016年的总发生金额不足1亿元、总统筹支付接近5 000万元,2017年的总发生金额超过1.1亿、总统筹支付超过5 400万元(见表1)。
城乡医保与城职医保门特进行比较发现,城乡医保的例数约为城职医保的1/3,发生次数等数据均明显少于城职医保,但次均发生金额二者相当。
另外,研究发现,相对于国际上统一的标准透析量(血透145次/年)而言,我市医保患者的发生次数少,分析原因可能与较高的费用压力有关。这就需要有关部门采取有效措施,保证终末期肾脏疾病(ESRD)患者都能够得到合理的治疗。
2.3 肾透析患者不同发生次数情况分析
通过分析发现,不同患者血液透析发生次数相差很大。城职、城乡患者的数据中2016年和2017年血透发生次数最少的患者仅发生1次,2016年城职、城乡患者血透发生次数最多的高达387次和287次、2017年为432次和360次。
考虑到血透的治疗周期存在次数等问题。因此,对年发生次数在52~208次的参保患者数据进行重点分析(见表2)。
结果显示,发生次数在52~208次的参保患者在所有患者中占据多数,城职医保的平均人次接近国际统一的标准(145次/年),但城乡医保的平均人次依然较少。例均发生金额,城职医保在9万元左右、城乡医保在7.5万元左右。次均发生金额,均在618~666元。
3 讨论
透析患者的高额医疗费用,对任何一个医疗保障体系来讲都具有挑战性。许多国家制定了各种偿付机制来确保终末期肾病患者的医疗需求,从而减轻患者负担[3]。根据人社部2014年《关于积极推动医疗、医保、医药联动改革的指导意见》[4]中提出的医保基金预算管理,应全面推进付费总额控制,加快推进按人头等付费方式,发挥医保支付管理作用。
3.1 规范肾病透析管理
据终末期肾病的流行病学资料显示,全球依赖透析和肾移植的ESRD患者人数持续增加,甚至超过了人口的年增长率。由于肾源限制使得肾移植不能广泛应用,患者多数采取透析替代疗法(RRT)。但通过数据和调研也反映出,一些肾透析门特患者利用社保政策存在过渡取药和过渡透析的情况,造成过度医疗[5],医疗费用不断上涨[6]。除了临床原因(患者适应证、医生对治疗方式的掌握程度)外,主要原因(1)在目前的价格体系下,血透治疗属于医疗服务收费范畴,而腹透治疗主要收入来自腹透液,腹透液在现有的药品零差率或控制药占比、材料占比的政策环境下,会影响医院的收入。(2)医院科室人员的奖金往往与科室的效益挂钩,医疗收入纳入科室收入,而药品收入不纳入,这就不可避免地导致某些医院科室优先开展血透治疗的现象。(3)科室药占比控制也限制了腹透在肾科的应用。(4)很多医院在前些年已投入了相当的资金建立了血透中心,这部分费用属于沉没成本,医院自然要首先保障血透机的开机率。此外,很多科室更多地考虑学术形象影响而扩充大规模的血透中心。
中国香港“腹透优先”政策的成功实施及其启示:当地终末期肾病患者超过80%以上选择腹透治疗,其中5%的患者采取自动腹透方式。由于采用了先进的技术和严格的消毒措施,腹透造成腹膜炎的情况大为减少。腹透可以在家中简便操作,加上生存期不断延长,所以患者的满意度较高。
应优化透析技术和医疗资源配置,建立以三级医院为龙头的透析技术协作网络,带动和鼓励有能力的一、二级医院开展透析治疗,实现重急病到大医院、常规透析在社区的格局。
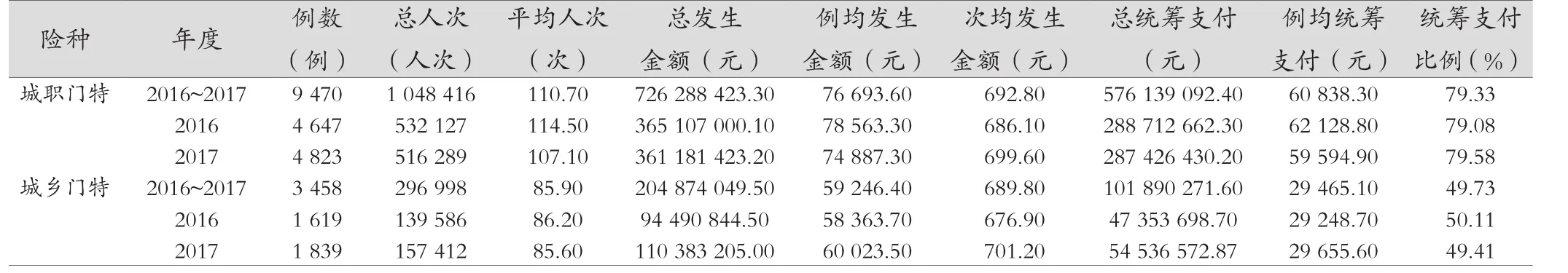
表1 肾脏血液透析门特费用分析

表2 发生次数在52~208次的肾脏血液透析门特数据
3.2 血透与腹透的比较
从治疗结果来看,两种治疗方式效果没有显著差异,腹透治疗的效果并不比血透差,在某些方面甚至比血透更优。腹透在延缓残余肾功能降低有优势,因而是早期替代治疗患者尤其是还有较多残余肾功能患者的较佳选择。
从卫生经济学角度分析,腹透比血透具有更好的成本效果,腹透费用比血透费用约低30%~40%。从调研的医师中了解到,腹透比血透能节省1/4左右的费用,年治疗费用少1~2万元,减轻了患者的经济负担[7]。
4 政策建议
4.1 付费标准建议
通过调研医保数据显示,发生次数在较合理区域内(52~208次/年)的城职医保患者血透的发生金额在9万元左右;腹透的年发生金额在8万元左右。结合其他省市的情况,建议将血透的人头付费标准定为7 500元/月(90 000元/年),腹透的人头付费标准定为6 700元/月(80 400元/年)。
4.2 鼓励和引导腹透的开展
积极开展并强化腹透培训,使透析医生和患者正确认识透析;完善腹透标准操作规程,落实对腹透中心的监管,建立相应的信息系统[8]。向香港学习,对腹透开展达标与否的医院进行有效的奖惩,刺激医疗机构尽可能减少医疗成本[9]。同时,探索建立责任医生制度[10]。医保部门也可以考虑设定腹透报销比例略高于血透的政策。建议腹膜透析液费用不列入定点医疗机构年度药品比例考核范围。
4.3 制定医疗保险透析治疗定点准入审核标准
应不断完善医院医疗费管理制度,改善医保支付效果。通过对医院透析中心硬件设备和医疗质量等进行评估,建立透析中心的医保透析治疗定点准入审核标准,严格控制透析中心的规模和质量。
4.4 鼓励和支持腹透患者回归社会
透析的目的并不仅仅是为了延缓生命,而是为了更好地提升患者生活质量,树立患者回归家庭、反馈社会的信心。建议ESRD患者保障网络能向社会延伸,联合社保、民政等相关部门,开展公益宣传活动,基层医疗机构的地位举足轻重[11],要依托区域医疗联合体的建设[12],妥善解决相关综合性社会问题,消除对透析患者的就业歧视,积极帮助他们早日回归社会。

