腹腔镜胆囊切除联合不同胆总管探查方法治疗胆总管结石*
蔡慧强 陶杰 耿智敏 孟强劳 石磊 白纪刚 张东
(西安交通大学第一附属医院肝胆外科,陕西 西安 710061)
10%~15%的胆囊结石患者合并有胆总管结石[1],仅有3%~5%的胆囊结石合并胆总管结石的患者无症状或可通过自发排石过程将结石排出[2]。因此,胆囊结石合并胆总管结石常需采取手术治疗。胆囊结石合并胆总管结石的手术方式有多种,目前以微创方式为主。其中经内镜逆行性胰胆管造影(Endoscopic Retrograde Cholangiopancreatography,ERCP)胆总管取石联合腹腔镜胆囊切除术(Laparoscopic cholecystectomy,LC)序贯治疗应用广泛,尤其是合并继发性胆总管结石,逐步代替了传统的开腹手术,成为治疗胆囊结石合并胆管结石的理想手段。许多实验已证实其安全性及有效性[3],但其破坏乳头括约肌功能,并且存在手术时间更长、住院花费更多等问题[4]。LC联合腹腔镜胆管探查术(Laparoscopic common bile duct exploration,LCBDE)是治疗胆囊结石合并胆总管结石的另一种双镜联合的方式,已有20余年历史。根据欧洲内镜外科协会(European Association for Endoscopic Surgery,EAES)建议[1],所有有症状的胆囊结石患者均需按照美国麻醉医师协会(American Society of Anesthesiologists,ASA)确立的胆囊结石合并胆总管结石的危险因素分类标准评估胆总管结石的存在并制定相应的手术方案[5]。LCBDE依据胆道镜入路的不同,分为经胆囊管途径及经胆总管切开探查两种方式,目前关于这两种方式的选择外科领域没有达成共识[6-7]。本研究回顾性分析2014年1月~2017年4月我院收治的行LC联合不同LCBDE术式患者的临床资料,旨在总结相关经验,为进一步的临床应用提供参考。
1 资料及方法
1.1研究对象2014年1月~2017年4月,我院收治并施行LCBDE手术患者共209例,根据胆道镜入路的不同,分为A组(TCD-CBDE)131例和B组(C-CBDE)78例两组。
1.2诊断方法根据患者病史、临床表现、实验室检查及影像学检查资料明确诊断。术前患者均完善B超、磁共振胰胆管造影(magnetic resonance cholangiopancreatogmphy,MRCP)检查。A组B超检出胆管结石81例,MRCP检出胆管结石122例;B组B超检出胆管结石50例,MRCP检出胆管结石76例。术前影像检查未确诊,但胆总管结石可疑患者,术中再次经胆囊管胆道造影,并根据造影所见胆总管结石的部位、大小及数目确定具体手术方式。
1.3适应证及手术方式经胆囊管途径:胆囊管无畸形,扩张≥5mm;胆总管直径<10mm;胆管结石数目<4枚;无肝内胆管结石。术中胆道镜经胆囊管探查胆道,胆道镜进入困难者酌情行胆总管侧壁微切开。经胆总管途径:胆囊管不宽,胆总管直径>10mm;胆总管结石多发,数目>4枚。术中行胆总管切开,胆道镜探查取石,根据胆总管直径及取石情况,留置T管或一期缝合。
1.4随访采用门诊复查和电话进行随访,了解患者术后并发症情况。随访时间截至2017年10月。
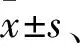
2 结果
2.1一般资料两组患者的年龄、性别及临床表现差异均无统计学意义(P>0.05),见表1。

表1 两组患者术前一般资料Table 1 Preoperative patients’ data
注: 其他含嗳气、背痛、呕吐、口苦、纳差等
2.2手术情况 209例患者中,198例完成腔镜手术(94.7%)。B组78例中49例患者术后放置T管,29例患者行一期缝合。有11例中转开腹的患者,A组3例,B组8例。中转开腹手术原因包括:局部粘连严重,组织水肿,解剖关系不清(5例);Mirizzi综合征致解剖异常2例;胆囊管残端瘘1例;胆总管过细,无法进入胆道镜1例;结石嵌顿2例。11例中转开腹患者中,2例中转为开腹经胆囊管胆道探查取石,其余9例中转为开腹经胆总管探查取石。此外,A组患者的手术时间较B组明显缩短,术中中转开腹人数较B组少,术后住院时间较B组更短,差异均有统计学意义(P<0.05) ,见表2。

Table2Comparisonofintraoperativeresultsofthetwogroups

指标TCD-CBDE(n=131)C-CBDE(n=78)P平均手术时间(min)128.24±4.98185.13±8.27<0.001中转开腹手术例数3(2.3)8(10.3)0.03结石直径(mm)6.73±2.0510.40±2.13<0.001结石数目(枚)2.25±1.872.81±2.480.068胆总管直径(mm)10.24±2.8313.94±2.35<0.001术后住院天数(d)4.86±2.596.99±3.39<0.001
2.3术后并发症A组患者结石清除率为99.24% (130/131例),B组患者结石清除率为98.72%(77/78例),两组患者的结石清除率差异无统计学意义(P>0.05)。A组1例患者术后有结石残留,原因为术中结石较大较硬,碎石后无法完全取出,术后行ERCP+EST取石;B组1例患者有结石残留,术后经T管行胆道镜取石。两组均无术后死亡患者。A组术后出现并发症10例:1例结石残留;2例出现胆道感染,抗感染治疗后感染控制;1例出现胆漏,通畅引流、抗感染后胆漏未控制,术后第3d行内镜下逆行胰胆管造影+鼻胆管引流术治愈;1例出现胆道出血,经止血、对症处理后出血控制;3例患者术后出现梗阻性黄疸,2例黄疸较轻,考虑术中操作导致乳头水肿,保守治疗好转,1例因黄疸逐渐加重,证实结石残留后,行ERCP治疗后黄疸消退;1例术后出现胰腺炎,行相应治疗后好转;1例出现切口感染,抗感染、加强伤口换药等治疗后感染控制。B组术后13例出现并发症:1例术后结石残留;3例出现胆道感染,通畅引流、抗感染等治疗后感染控制;6例出现胆漏,2例为放置T管患者,术后加强局部引流,未出现胆汁性腹膜炎等继发问题,4例为一期缝合患者,术后行ERCP+ENBD通畅引流;1例术后胆道出血,严密观察,术后2d出血自行停止;1例出现黄疸,考虑十二指肠乳头水肿,密切监测T管引流情况,未做特殊处理,后黄疸消退。术后A组并发症发生率较B组少(P<0.05),B组胆漏发生率较A组明显增多(P<0.05),而胆道感染、胆道出血、切口部位感染、胰腺炎、梗阻性黄疸等并发症发生率两组间差异无统计学意义(P>0.05)。 术后病人每6个月随访1次,A组患者1例术后2年出现结石复发,B组3例患者出现结石复发,结石复发时间分别为术后1、1年和15个月,但两组结石复发率差异无统计学意义(P>0.05)。4例患者均行ERCP+十二指肠乳头切开取石+鼻胆管引流术治疗。术后随访未发现胆管狭窄者,见表3。

表3 两组患者并发症比较[n(×10-2)]Table 3 Comparison of postoperative complications
3 讨论
胆囊结石合并胆总管结石传统的手术方式为开腹胆囊切除+胆总管探查+T管引流术[8]。随着腔镜硬件的发展,技术经验的不断积累,以及微创观念的深入,目前多采用ERCP+LC及LC+LCBDE[9]治疗,其中LC+LCBDE又可分为LC+TCD-CBDE和LC+ C-CBDE。传统开腹手术方式虽适应证广泛,疗效确切,但创伤大,恢复慢,治疗费用高,对高龄、合并慢性疾病的患者手术耐受力下降,留置T管时间较长(4~6周),给患者带来痛苦[10];并且留置T管可能引起电解质紊乱及影响消化吸收功能,甚至导致菌群失调;T管长期刺激胆管壁,还会使胆管壁增生、肥厚,引起胆道术后综合征等[11]。因此,目前微创术式应用更广泛,但ERCP+LC和LC+LCBDE二者孰优孰劣,并无定论。两项关于比较ERCP+LC和LC+LCBDE的随机对照实验表明,两种术式在结石取净率以及并发症方面无差别,但是施行LCBDE术式的患者平均住院日更短[12-13]。与此类似,Liu[14]、Zhu[15]两位学者分别做Meta分析发现,行LCBDE和ERCP患者术后并发症发生率及结石残留率无差异(P>0.05),且LCBDE组患者结石清除率和手术成功率更高,住院花费更少,手术时间及住院时间更短。另外,ERCP取石需要两次序贯手术,需行乳头括约肌切开,破坏乳头括约肌导致其功能失调是主要弊端。有报道称,乳头括约肌的切开会引起乳头狭窄以及增加胆管癌的发生率[4,16]。同时ERCP可能会引起胰腺炎、出血、肠穿孔等致命的手术并发症。
腹腔镜胆总管探查术自开展至今已有20余年的历史。研究已证实,LCBDE是安全有效的治疗手段,手术相关并发症及手术死亡率均较低[17]。结石残留是LCBDE较常见的并发症,结石残留率为2.6%~8%,平均5%,与传统开腹胆道探查术结石残留率相当[18-19]。我院行LCBDE术式患者总的结石残留率为1%(2/209例),A、B组患者术后在结石残留方面差异无统计学意义(P>0.05)。结石清除率高的原因有:①术中胆道造影(intraoperative cholangiography, IOC)的应用。术前不能明确诊断为胆总管结石的患者,术中需行IOC进一步明确诊断,避免漏诊使患者术后需行ERCP取石。②熟练运用胆道镜技术。我院有一整套完善的胆道镜学习培训流程,保证了外科医师能够熟练地掌握胆道镜的使用技巧。因胆道镜的熟练运用,术中可直视胆总管内的情况,取净结石。
胆漏是LCBDE术后较严重的并发症,是我院最常见的并发症。我院LCBDE术后胆漏的发生率为3.34%(7/209例),与Dong等[20]的研究相比,发生率不高,但B组患者胆漏的发生率较A组明显升高(P<0.05)。术后胆漏并发症的处理:术中常规Winslow孔留置腹腔引流管1根,术后留置时间>72h,若发生胆漏,其胆汁引流量<300ml/h;或之后数日胆汁引流量迅速减少,只需充分引流,也可在B超定位下腹腔多点穿刺引流;若引流量>300ml/d,患者没有腹膜炎体征,也可行鼻胆管引流,均可在数日内自愈[21- 22]。事实上,对腹腔镜经胆总管切开探查术,不论是一期缝合还是术后留置T管引流,术中均需切开胆总管,对于腹腔镜下缝合打结的技术要求较高。缝合过密或过紧,增加术后胆管狭窄的发生率;缝合不牢,易引起术后胆漏的发生。手术难度增大导致术后并发症的发生率增加。A组较B组术后总体并发症的发生减少(P<0.05),主要原因是胆漏的发生率低。熟练地缝合打结技巧对术后胆漏的预防是非常重要的,因此外科医师需努力练习,熟练掌握相关手术技巧。
LCBDE两种术式TCD-CBDE和C-CBDE中,C-CBDE手术难度更大,所以TCD-CBDE组患者较C-CBDE组患者手术时间明显缩短[(128.24±4.98 )min vs(185.13±8.27) min,P<0.05)]。因TCD-CBDE术式更具微创性,术后患者恢复快;加之术后并发症发生减少,TCD-CBDE组患者较C-CBDE组患者术后住院时间缩短[(4.86±2.59)d vs (6.99±3.39)d,P<0.05)]。
尽管本研究中TCD-CBDE组患者较C-CBDE组患者手术时间短,中转开腹少,术后住院时间短,胆漏发生率低,术后并发症更少,但两种术式各自有其适应证。经胆囊管途径的适应证为:胆囊管无畸形,扩张≥5mm;胆总管直径<10mm;胆管结石数目<4枚;无肝内胆管结石。术中胆道镜经胆囊管探查胆道,胆道镜进入困难者酌情行胆总管侧壁微切开。经胆总管途径的适应证为:胆囊管不宽,胆总管直径>10mm;胆总管结石多发,数目>4枚。术中行胆总管切开,胆道镜探查取石,根据胆总管情况直接取石,留置T管或一期缝合。
4 结论
LC+TCD-CBDE与LC+C-CBDE均具有一次手术同时解决胆囊结石和胆总管结石的优点,但LC+ TCD-CBDE不用切开胆总管,保留了胆总管的正常结构和生理功能;而LC+C-CBDE虽然需要切开胆总管,但是为手术创造了较大的空间,使得胆道镜取石的数目和大小受到的限制减少。因此,由于胆管结石的部位、大小、数目及胆囊管、胆总管直径等的不同,临床上需根据患者的具体情况,把握适应证及禁忌症,并根据硬件设备条件及术者自身的技术水平,合理选择微创方案,为患者制定最优化的治疗方案。

