脑梗死出血性转化的时间规律及MRI分型建议
张明山,许志强,张富山
脑梗死(CI)可分为血栓形成性CI和栓塞性CI,前者是供应脑部血液动脉出现粥样硬化和血栓形成,使得管腔狭窄或闭塞,引起局灶性急性脑供血不足;后者是因异常物体沿血液进入脑动脉或供应脑血液循环的颈部动脉,造成血流阻断或血流量骤减而引起的相应区域脑组织软化坏死。CI出血性转化(HT)是指缺血性脑卒中梗死区内,因自发或药物作用而引起的继发性出血,是常见的CI急性期并发症,严重者可引起死亡[1]。因此,CI疾病在临床治疗上存在用药矛盾,发生HT后,应立即更改治疗方案。因此,为了加强药物治疗的安全性及CI治疗的疗效,研究HT发生的时间规律,并在此基础上调整治疗和预后方案有着非常重要的意义。MRI能够清晰地对颅脑进行成像检查,在诊断微小出血病灶方面有明显优势[2],但是临床缺少HT的MRI分型。因此,观察并研究HT的MRI影像特征并提出相应分型,有利于此类疾病的临床诊断和治疗。
1 资料与方法
1.1 病例资料 选择医院2011~2016年收治的93例HT患者,均符合CI和HT的诊断标准,并排除患有明显凝血功能障碍和肝肾功能不良者,收集其MRI影像及其他相关资料。93例患者中男54例,女 39 例,年龄 38~78(57.2±11.7)岁,根据 CI病因分为栓塞性组35例和血栓形成性组58例。
1.2 检查方法 CT检查采用西门子Emotion16层螺旋 CT 机,参数:120 kV,380 mA,FOV250 mm,层厚2.4 mm。MRI扫描使用西门子Avanto1.5T超导型,头颅8通道阵列线圈,参数设置为:T1WI,TR/TE 400 ms/15 ms;T2WI,TR/TE 4040 ms/114 ms; 层厚6.0 mm;层间距 1.5 mm;FOV 180 mm ×240 mm。DWI,b 值 1000 s/mm2,TR/TE 10 000 ms/75 ms,层厚6.0 mm,层间距1.5 mm,FOV240 mm ×240 mm。 均在两名经验丰富的影像诊断医师操作下进行CT和MRI诊断。
1.3 HT诊断标准 根据欧洲急性中风合作研究协会(ECASS)制定的诊断标准[3],CT表现为低密度梗死灶内出现点状、斑片状和条索状混杂密度影或小团块高密度影;MRI扫描显示DWI高信号,且该信号梗死病灶内存在短T1或等T1短T2的病灶(以CT结果为基础排除钙化灶),可判断为HT发生。
1.4 观察指标 (1)记录不同CI类型患者自CI发病到HT发生(根据HT诊断标准判断)时间;(2)观察记录MRI图像中HT发生部位;(3)记录MRI图像中不同部位CI出血形态。
1.5 统计学方法 应用SPSS19.0软件分析数据,计量资料以±s表示,组间比较采用t检验;计数资料用例和百分率表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组自发病到发生HT的时间 栓塞性组自发病到发生HT时间明显短于血栓形成性组(P<0.05),前者发生HT的时间集中在发病后的1~3 d,而集中在4~7 d。见表1。
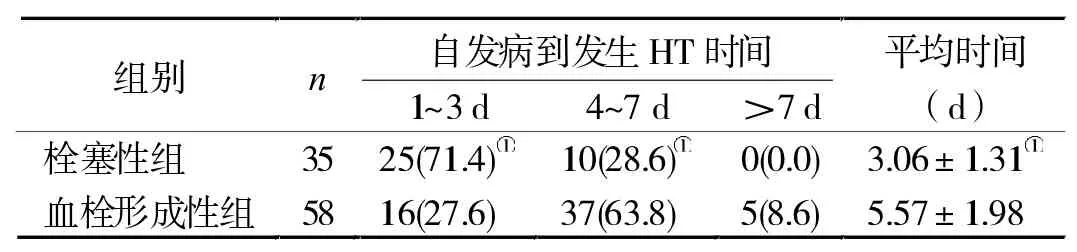
表1 两组自发病到发生HT时间比较
2.2 HT发生部位分布 93例中,HT发生部位仅位于幕上区者77例,占82.8%;仅位于幕下区者12例,占12.9%;幕上幕下区都发生HT者4例,占4.3%。仅脑叶发生HT者39例,仅基底节者12例,二者同时发生者22例,脑叶和丘脑同时发生者3例,发于脑干4例,发于小脑10例,同时发于脑叶与小脑3例。
2.3 HT出血形态与发生部位的关系 93例中,脑回样、线样出血主要在脑叶区,斑点样、斑片样出血主要在脑叶和基底节区,血肿形成以脑叶区为多。见表2。
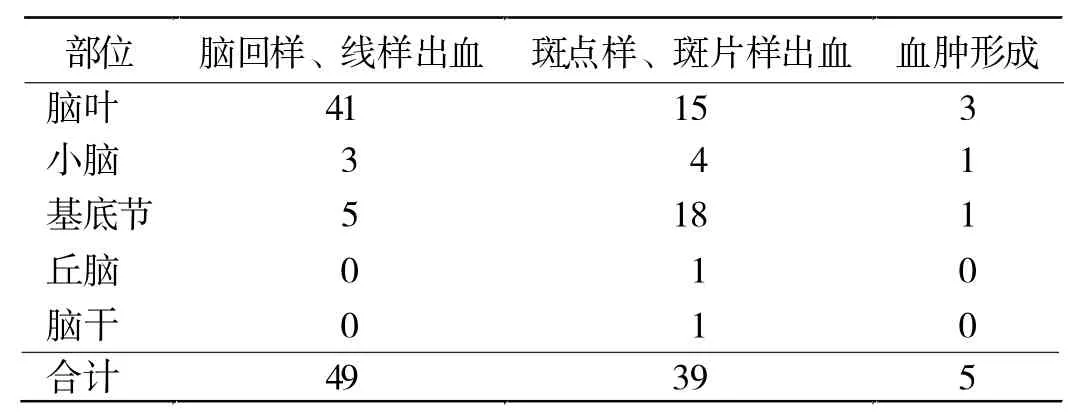
表2 93例CI的HT出血形态与发生部位分布(例)
3 讨论
CI又称脑卒中,是神经系统的常发病和多见病,主要是因为大脑局部组织的血液供应障碍而造成组织的缺血性坏死,从而引起神经功能缺失,根据其发病原因,主要分为栓塞性和血栓形成性两种[4]。HT是指CI区在发病后自然或因药物作用的继发性出血,是CI的自然转归之一。据2010年中国缺血性卒中诊治指南[5],CI患者的HT发生率为8.5%~30%;而在HT发生患者中,8%~10%的患者会因此加重病情甚至死亡。因此,观察并研究HT发生的时间规律和MRI影像特征,有利于加深临床对HT的认知,帮助改善患者预后。目前,HT的发生机制尚不明确,一般认为其与血脑屏障(BBB)的损伤、缺血再灌注损伤和炎症反应、侧支循环开放等有关[6]。脑部缺血后,氧自由基对基底膜产生损害,从而影响胶质细胞和血管内皮细胞的结构和功能,引起BBB的破坏,血管通透性增加,因而出现继发性出血。
分析本组93例CI患者发生HT的时间规律和MRI影像学表现,有如下特征。
3.1 HT的发生时间规律 国内外有较多学者对HT发生的高峰时间进行了研究,一致认为HT多发于发病后1~2 w内[7],本研究结果中1 w内发生HT比例为93.5%,与其相符。同时本研究还发现,栓塞性CI和血栓形成性CI发生HT的高峰时间不同,前者为 1~3 d,后者为 4~7 d,该差异可能与栓塞性CI的发病原因有关:栓子迁移[8]。栓塞性CI患者栓子疏松附着于血管壁上,容易破碎且漂移,因此早期易发HT。此外,缺血区的基质金属蛋白酶-9(MMP-9),功能为降解和重塑细胞外基质动态平衡,在缺血后3 h就开始增加,24 h后达到最大值逐渐下降[9]。研究显示,MMP-9与HT的发生有关,其含量增长可能是导致HT早发的原因之一。因此,血栓形成性CI患者需在1 w内进行MRI复查,观察脑部的影像情况以防HT的发生。而栓塞性CI患者则需在发病3 d后进行复查。一旦有HT发生,需立即暂停抗凝、扩血管等药物,防止药物作用继续恶化。
3.2 HT的发生部位特点 本研究93例患者MRI影像显示,HT好发于灰质区,其可能原因如下:(1)灰质区梗死易引起大范围的水肿,水肿挤压毛细血管影响周边的血供、甚至引起缺血。待血肿消退侧支循环开放,可引发HT。而白质区梗死水肿范围小,不易引起缺血及再灌注损伤[10]。(2)灰质区梗死常为栓塞性梗死,栓子疏松附着于血管壁上易于再通;而白质区梗死多为血栓形成性梗死或动脉硬化。(3)灰质区相较白质区,有更丰富的侧支循环。因此,CI患者的MRI复查,对灰质区应给予更高度的重视和更细致的检查。
3.3 HT出血形态与发生部位的联系 研究显示,脑回样、线样出血多发于脑叶,而斑点样、斑片样出血多发于皮质下,血肿形成发生率较低。出血形态的不同可能与梗死的部位和梗死面积有关。脑皮质区梗死多为缺血性,周边的皮质血管却因为栓子移动等原因能够适度再通。待水肿消退,血液进入坏死的毛细血管就会产生皮质区的点样出血。皮质下的动脉侧支少,发生出血后不易调整止血,易形成片状。同时,梗死面积大的患者,梗死后更容易出血,因为大范围的脑水肿会压迫小血管,血管内膜变性断裂在再灌注时就会渗血。脑血肿的发生率,国外报道约为3%[11],而在本研究为5.4%,与之相近。
3.4 HT的MRI影像特征及分型建议 目前临床常使用CT表现对HT进行分型,分为点状出血性梗死(Ⅰ型)、中等出血性梗死(Ⅱ型)、大出血性CI(Ⅲ型)、颅内血肿(Ⅳ型)共4型。随着MRI技术的发展,MRI在敏感度和准确度上有了大幅的提升,对比CT在诊断微小病灶方面有着独到的优势[1]。但随着敏感度的提高,MRI影像所显示的结果与CT偶有不同,分级略有偏高,因此,需要建立HT的MRI分型标准诊断标准。过去几年中,有学者就提出过此类标准[12],将HT的MRI影像分为4型:脑叶HT、脑深部(基底节及丘脑)HT、小脑HT、混合型(脑叶+脑深部)HT。但本研究发现,有2例HT发于脑干,且存在其他混合型HT。因此,基于本研究结果,结合出血形态和部位,提出以下MRI分型:幕上非血肿型(Ⅰ型)、幕下非血肿型(Ⅱ型)、血肿形成型(Ⅲ型)、混合(幕上+幕下)非血肿型(Ⅳ型)。该分型方法不仅更全面涵盖了HT发病部位,而且更清晰地区别了血肿分型,直接且简便,易于记忆。
综上所述,HT的发生时间具有规律性,栓塞性多发于发病后 1~3 d,血栓形成性为 4~7 d,不同病因的CI患者应对应不同的MRI复查时间,以便及时调整治疗和预后方案。此外,本研究提出的MRI分型标准有助于了解HT的发生部位、出血形态和血肿情况,对临床诊疗具有一定指导意义。
[1] 范治国,林鸣,戴捷,等.多层螺旋CT血管造影诊断颅内自发性出血的研究[J].中国医学装备,2016,13(11):54-57.
[2] 韩晓芳,郭爱红,王丙聚,等.MRI和CT检查在腔隙性脑梗死中的应用分析[J].中国医学装备,2017,14(1):42-44.
[3] 杨飞,崔书君,刘怀军,等.脑梗死后出血性转变的CT、MRI比较[J].实用放射学杂志,2011,27(11):1632-1635.
[4] MaeshimaS,OkamotoS,OkazakiH,etal.Hemorrhagic transformation in patients with cerebral infarction referred to a rehabilitation hospital[J].Interv Neurol,2016,4(3-4):69-74.
[5] 李翠宁,刘怀军,耿左军,等.脑梗死出血性转化的磁共振扩散张量成像参数图特点分析[J].中国全科医学,2013,16(24):2845-2847.
[6] Öcek L,Güner D,Uludag IF,et al.Risk factors for hemorrhagic transformation in patients with acute middle cerebral artery infarction[J].Noro Psikiyatr Ars,2015,52(4):342-345.
[7] 田洪,刘磊,郝磊,等.急性脑梗死后出血性转化48例临床特点分析[J].重庆医学,2015,44(2):183-185.
[8] 张艳利,郭顺林,雷军强,等.脑梗死出血性转化的发生时间及MRI分型[J].实用放射学杂志,2015,31(2):186-188.
[9] 王健楠,南光贤.脑梗死出血性转化的相关因素[J].中国老年学杂志,2015,35(20):5976-5978.
[10] 徐海如.磁敏感加权成像在脑梗死出血性转化的临床应用价值[J].医学影像学杂志,2014,24(2):190-192.
[11] 田洪,张玉波.脑梗死出血性转化的研究进展[J].微循环学杂志,2012,22(3):61-63.
[12] Malhotra K,Khunger M,Ouyang B,et al.Interaction of incidental microbleeds and prior use of antithrombotics with early hemorrhagic transformation:causative or protective [J]?Ann Indian Acad Neurol,2016,19(4):467-471.

