下咽癌颈淋巴结转移的规律及其对预后的影响*
下咽癌(hypophyrngeal carcinoma)占头颈部恶性肿瘤的3%~5%[1],发病部位较隐匿,病变沿黏膜下浸润扩散,易发生颈淋巴结转移,60%~80%患者就诊时已出现颈淋巴结转移[2],且颈淋巴结转移是影响下咽癌患者预后的主要因素[3]。本研究回顾性分析天津医科大学肿瘤医院收治的经手术治疗的140例下咽癌患者临床资料,旨在观察颈淋巴结转移的规律,分析淋巴结转移的相关因素并探讨淋巴结转移因素对预后的影响,为制定下咽癌的治疗策略提供可靠依据。
1 材料与方法
1.1 临床资料
选取2000年1月年2016年12月天津医科大学肿瘤医院收治的140例下咽癌患者的临床资料,所有患者均接受手术治疗,病理组织学证实均为鳞状细胞癌。本次研究经本院伦理委员会批准。其中男性135例,女性5例;年龄37~80岁,中位年龄58岁。肿瘤临床分期采用国际抗癌联盟(UICC)2010年TNM分期标准:T1期15例(10.7%),T2期52例(37.1%),T3期41例(29.3%),T4期32例(22.9%);Ⅰ期12例(8.6%),Ⅱ期21例(15.0%),Ⅲ期18例(12.9%),Ⅳ期89例(63.5%)。临床病理资料见表1。
1.2 方法
140例患者原发病灶治疗方式中保留喉功能手术60例:下咽癌切除术30例(21.4%),部分喉+下咽部分切除术30例(21.4%);未保留喉功能手术80例:全喉切除术46例(32.9%),全喉+全下咽切除术23例(16.4%),全喉全下咽+颈段食管切除术11例(7.9%)。淋巴结治疗方式:单侧颈清88例,双侧颈清52例;cN0期48例(单侧颈清35例、双侧颈清13例),cN+期92例(单侧颈清53例、双侧颈清39例)。术后病理显示切缘阳性(重度不典型增生、原位癌、浸润性癌)、淋巴结转移≥2枚、结外侵犯的56例患者术后再行放疗,放疗剂量为50 Gy。采用电话、信件及门诊复查等方式对所有患者的生存情况及肿瘤治疗发展情况进行随访。
1.3 统计学分析
使用SPSS 20.0软件对所有数据进行处理及统计学分析。计量资料采用t检验,计数资料采用χ2检验,多因素分析采用Cox模型,生存率采用Kaplan-Meier法计算,并行Log rank检验。以P<0.05为差异具有统计学意义。
2 结果
2.1 下咽癌患者颈部淋巴结转移情况
本组资料中颈部淋巴结总转移率为68.6%(96/140),双侧颈淋巴结转移率为25.0%(13/52)。淋巴结转移主要位于Ⅱ、Ⅲ、Ⅳ区,淋巴结转移率分别为44.6%、45.2%、18.2%;而Ⅰ、Ⅴ、Ⅵ区转移较少见,淋巴结转移率分别为10.7%、10.4%、7.9%。cN0期患者中术后病理证实12例(25.0%)出现颈淋巴结转移,转移均位于病变同侧Ⅱ、Ⅲ、Ⅳ区,转移率分别为25.0%、20.8%、17.4%,Ⅰ、Ⅴ、Ⅵ区均未见淋巴结转移。cN+期84例出现颈淋巴结转移,转移率为91.3%,双侧颈淋巴结转移13例(33.3%),Ⅱ、Ⅲ、Ⅳ区颈淋巴结转移率分别为47.1%、48.9%、18.3%,Ⅰ、Ⅴ、Ⅵ区淋巴结转移区淋巴结转移率分别为12.5%、16.7%、13.0%。对侧颈淋巴结转移主要位于Ⅱ、Ⅲ区,转移率分别为30.7%、38.4%。Ⅰ区转移病例均伴有同侧Ⅱ、Ⅲ区转移;Ⅴ区转移病例66.7%伴有Ⅱ、Ⅲ区淋巴结转移,50.0%伴有Ⅳ区淋巴结转移;Ⅵ区转移病例75.0%伴有Ⅱ、Ⅲ区转移,57.1%伴有Ⅳ区淋巴结转移。11例发生Ⅵ区转移病例中,8例伴有梨状窝尖或食管受累,3例伴有甲状腺受侵。肿瘤病理分级中高分化37例(26.5%),中分化56例(40.0%),低分化47例(33.5%)。术后病理证实有淋巴结转移的96例患者中,66.7%患者有淋巴结结外侵犯。
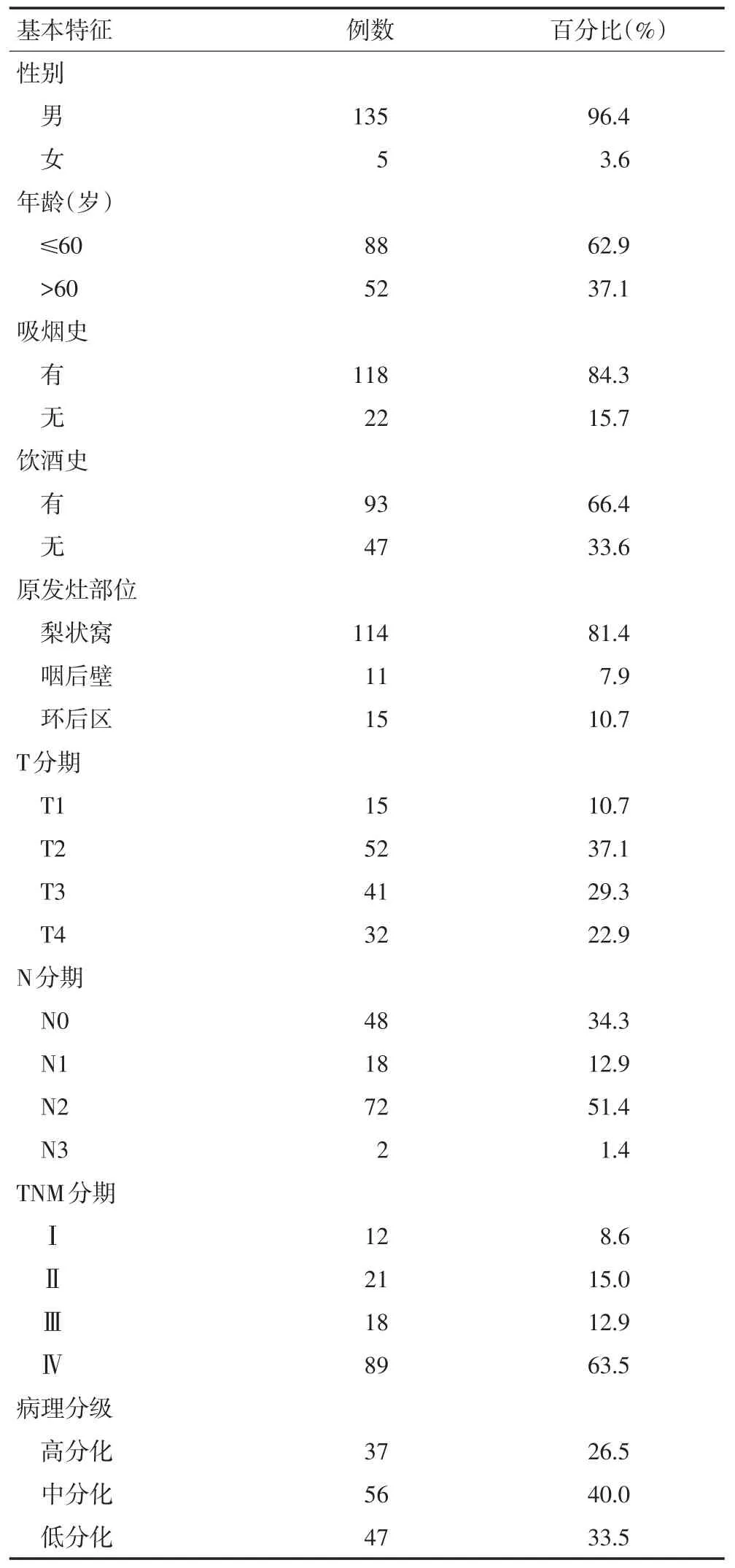
表1 140例下咽癌患者临床病理资料
2.2 下咽癌颈淋巴结转移相关因素分析
单因素分析下咽癌患者临床病理学因素与发生颈淋巴结转移的相关性(表2)。患者的性别、年龄、肿瘤原发病灶部位、肿瘤T分期与颈淋巴结转移的发生均无关(均P>0.05),而肿瘤的病理分级(P=0.012)与发生颈淋巴结转移关系密切。

表2 140例下咽癌患者临床病理因素与颈淋巴结转移的关系
2.3 颈淋巴结相关因素对预后的影响
在单因素分析中,肿瘤的TNM分期(Ⅰ+Ⅱ期vs.Ⅲ+Ⅳ期,P=0.001)、N分期(N0期vs.N+期,P<0.001)、转移淋巴结直径(<2.8 cmvs.≥2.8 cm,P=0.014)、转移淋巴结数量(无淋巴结转移vs.淋巴结转移1枚vs.淋巴结转移≥2枚,P<0.001)、淋巴结是否有结外侵犯(P=0.041)与下咽癌预后相关(表3)。在Cox多因素分析中,转移淋巴结直径(P=0.012)、转移淋巴结数量(P=0.039)、淋巴结是否有结外侵犯(P=0.010)是影响下咽癌患者预后的独立危险因素(表4)。140例患者的3、5年总生存率分别为61.0%、49.1%。颈淋巴结转移患者的3、5年生存率分别为40.0%、28.1%,无颈淋巴结转移患者的3、5年生存率分别为96.2%、77.3%。淋巴结直径<2.8 cm和≥2.8 cm患者的3年生存率分别为39.4%和17.8%(P=0.022),5年生存率分别为34.1%、4.0%(P=0.012,图1)。无淋巴结转移、淋巴结转移1枚、淋巴结转移≥2枚患者的3年生存率分别为57.4%、50.0%、25.5%(P=0.049),5年生存率分别为50.0%、40.0%、15.9%(P=0.036,图2)。淋巴结无结外侵犯的患者和淋巴结伴有结外侵犯的患者3年生存率分别为44.4%、23.0%(P=0.043),5年生存率分别为29.4%、11.1%(P=0.033)。
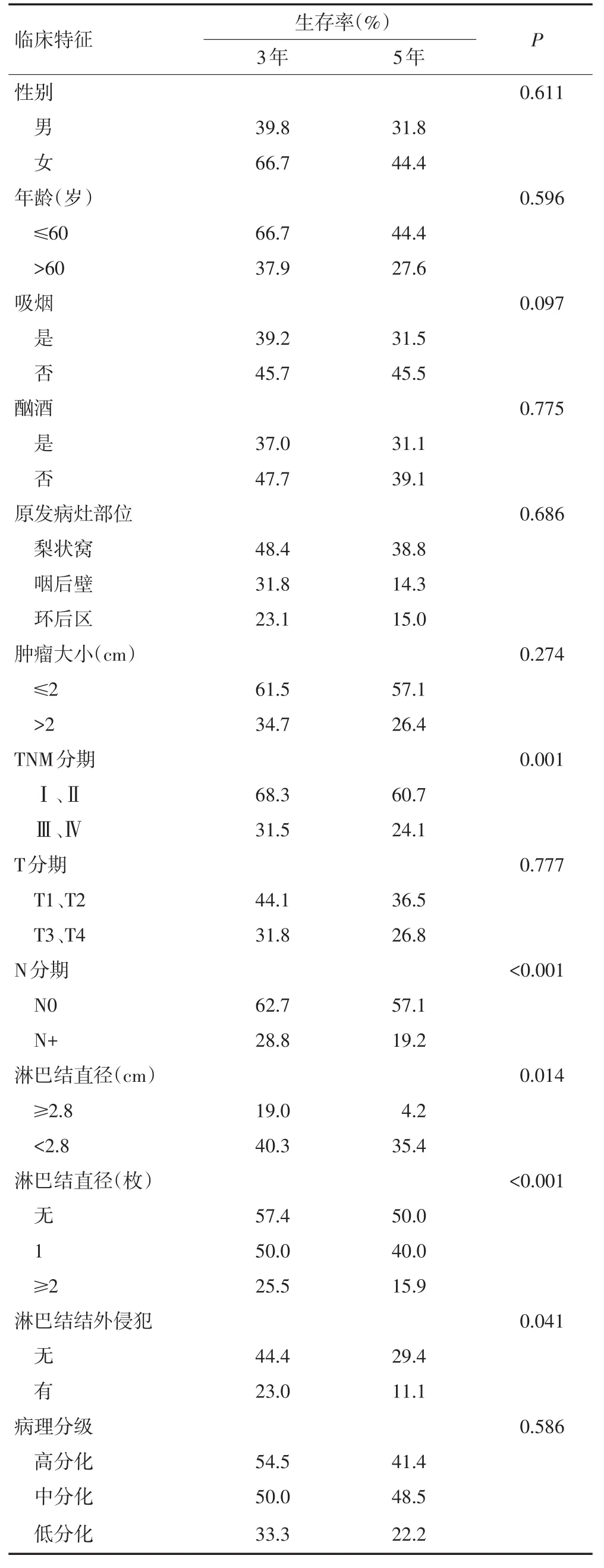
表3 单因素分析影响下咽癌患者预后的因素
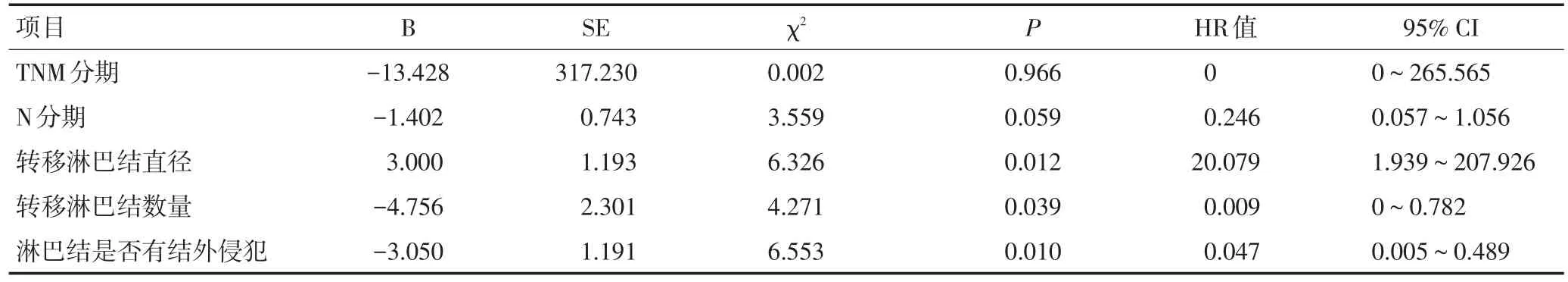
表4 Cox回归模型多因素分析影响下咽癌患者预后的因素
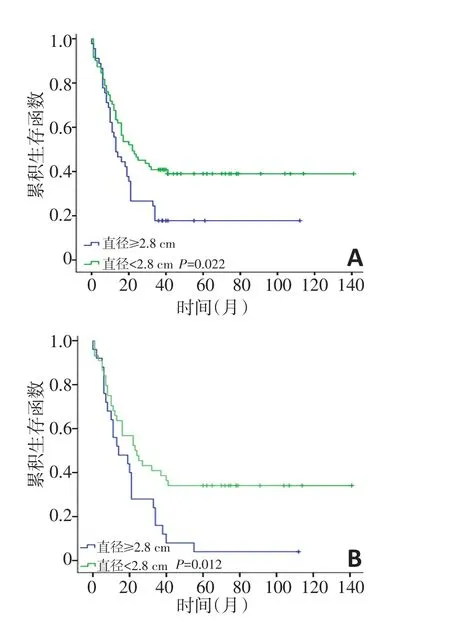
图1 转移淋巴结直径<2.8 cm和≥2.8 cm下咽癌患者生存曲线
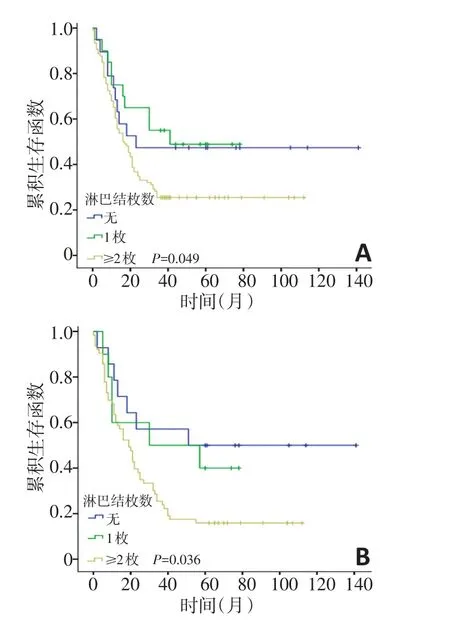
图2 不同淋巴结转移的下咽癌患者生存曲线
手术+术后放疗的患者与单纯手术的患者相比,3年生存率分别为60.0%、57.5%(P=0.720),5年生存率分别为57.1%、41.4%(P=0.253,图3)。
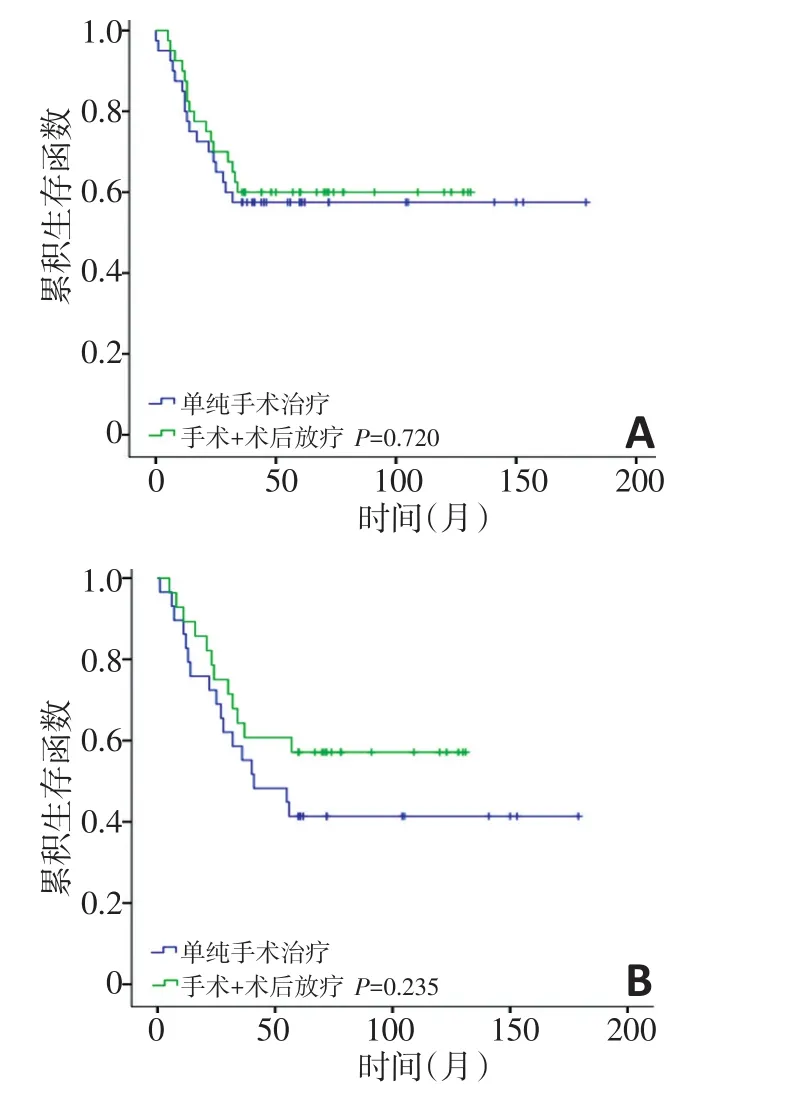
图3 术后辅助性放疗与单纯手术治疗的下咽癌患者生存曲线
3 讨论
下咽癌生物学行为恶劣,易发生黏膜下浸润及远处转移,是头颈部难治性肿瘤。近年,随着下咽癌综合治疗的开展,其局控率和保喉率有所提高,但5年生存率仍为25%~40%[4],分析原因显示颈淋巴结转移是影响治疗效果的重要因素。因此,通过观察、分析颈淋巴结转移的规律及相关因素,探讨淋巴结转移相关因素对预后的影响,制定相关治疗策略以提高下咽癌的疗效是临床亟待解决的问题。
有报道下咽癌患者颈淋巴结转移率为60%~80%,而cN0期的患者隐匿性淋巴结转移高达30%左右[2]。本研究中颈淋巴结转移率为68.6%,cN0期患者隐匿性淋巴结转移率为25.0%。下咽癌患者颈淋巴结转移区域存在一定的规律性,其发生转移的区域具有一定的可预见性已成为众多学者的共识。Deng等[5]研究发现下咽癌颈淋巴结转移以ⅡA、ⅡB及Ⅲ区最为多见,发生率分别为61.4%、44.3%、37.5%,Ⅰ、Ⅳ、Ⅴ、Ⅵ区淋巴结转移较少见。杜晶静等[6]对249例下咽癌患者进行统计学分析,也显示下咽癌颈淋巴结转移主要分布在Ⅱ、Ⅲ区,其次为Ⅳ区,Ⅴ区最少见。Chung等[7]研究中,cN0期下咽癌Ⅱ、Ⅲ、Ⅳ区淋巴结转移率分别为46.7%、33.3%、20.0%,cN+期患者Ⅱ、Ⅲ、Ⅳ、Ⅴ区淋巴结转移率分别为31.3%、30.5%、25.8%、6.25%,Ⅰ、Ⅵ区淋巴结转移较少见。本研究中颈淋巴结转移主要位于Ⅱ、Ⅲ、Ⅳ区,其淋巴结转移率分别为44.6%、45.2%、18.2%,而Ⅰ、Ⅴ、Ⅵ区转移较少见,淋巴结转移率分别为10.7%、10.4%、7.9%;cN0期患者颈淋巴结转移均位于病变同侧Ⅱ、Ⅲ、Ⅳ区,转移率分别为25.0%、20.8%、17.4%,未出现对侧淋巴结转移;cN+期患者Ⅱ、Ⅲ、Ⅳ区颈淋巴结转移率分别为47.1%、48.9%、18.3%,Ⅰ、Ⅴ、Ⅵ区淋巴结转移率分别为12.5%、16.7%、13.0%,对侧颈淋巴结转移主要位于Ⅱ(12.1%)、Ⅲ区(18.2%)。Ⅰ区转移病例均伴有同侧Ⅱ、Ⅲ区转移,Ⅴ区转移的病例66.7%伴有Ⅱ、Ⅲ区的淋巴结转移灶,Ⅵ区转移病例75.0%伴有Ⅱ、Ⅲ区转移。对颈淋巴结转移区域规律的认识有助于指导临床选择合理的颈清方式、确定颈清范围。根据本研究数据统计结果,推荐cN0期下咽癌患者应对病变同侧Ⅱ、Ⅲ、Ⅳ区淋巴结行择区性侧颈清扫,建议保留颈外静脉和颈丛的各个皮神经,也有学者提出对cN0期患者行Ⅱ、Ⅲ区择区性清扫[8],鉴于本研究资料中Ⅳ区转移率高,建议应同时清扫Ⅳ区淋巴结。cN+期患者行Ⅱ、Ⅲ、Ⅳ、Ⅴ区淋巴结清扫,根据转移淋巴结大小和局部侵犯情况行改良或根治性手术,当梨状窝尖、颈段食管受累或侵犯甲状腺时进行Ⅵ区淋巴结清扫,当肿瘤接近或越过中线时应行双颈淋巴结清扫术。术前CT/MRI可以清楚显示颈部各个区域肿大淋巴结情况,且判断颈淋巴结转移的准确性可达80%~90%[9],结合术前影像学检查确定清扫范围,提高颈淋巴结清扫准确率。
下咽癌颈淋巴结转移受诸多因素的影响,许多研究对颈淋巴结转移的影响因素进行很多有益探讨。郭星等[10]认为肿瘤原发部位、病理分级与颈淋巴结转移无明显相关性。陈兴龙等[11]对45例下咽癌共55侧颈淋巴结清扫的研究中发现T1、T2、T3、T4任意两期之间、T1+T2期与T3+T4期之间淋巴结转移率差异均无统计学意义。但本研究显示,肿瘤病理分级与淋巴结转移有关,与肿瘤原发部位和T分期无关,且73.5%(中分化40.0%,低分化33.5%)的患者肿瘤病理分级表现为中、低分化。分化程度低,提示下咽癌生物学行为恶劣,且下咽部位淋巴引流丰富,淋巴系统十分复杂,平行的淋巴系统间存在着广泛的交通吻合支,丰富的淋巴管网为下咽癌淋巴结转移提供了一定的解剖基础,二者共同作用使下咽癌早期易发生淋巴结转移。
大量研究证实下咽癌颈淋巴结转移是影响预后的重要因素,颈淋巴结转移是下咽癌患者的独立预后因素[12-13]。转移淋巴结直径>3 cm、伴有多枚淋巴结阳性者与单枚淋巴结阳性者相比预后更差[14],相同的研究结果在其他的研究中也得到证实[15-17]。有研究[18]对1 190例头颈部鳞癌患者的分析发现淋巴结转移伴有结外侵犯者和不伴有结外侵犯者5年总生存率分别为29.9%、62.5%(P<0.001),其他的研究中也得出了相同的结果[19-20]。本组病例分析发现颈淋巴结转移患者的3、5年生存率分别为40.0%、28.1%,而无颈淋巴结转移的患者3、5年生存率分别为96.2%、77.3%,转移淋巴结直径≥2.8 cm、淋巴结阳性枚数≥2枚、伴有结外侵犯时与转移淋巴结直径<2.8 cm、淋巴结阳性1枚、不伴有结外侵犯相比预后差。对影响下咽癌预后的淋巴结因素进行多因素分析发现,转移淋巴结的直径、数量、结外侵犯是下咽癌预后的独立危险因素。因此,本研究推荐对具有以上淋巴结危险因素的患者行术后放疗。本研究中56例行术后放疗患者的5年生存率为57.1%,与无危险因素的下咽癌患者生存率无明显差异。Mikic等[21]研究指出局部晚期下咽癌患者接受手术+放疗的5年生存率明显高于单纯放疗患者。
下咽癌生物学特性差,是侵袭性最强的头颈部鳞癌之一,极易发生颈淋巴结转移,严重影响患者预后。下咽癌颈淋巴结转移区域具有一定的规律性,准确判断下咽癌颈淋巴结转移区域有利于指导选择合理的颈清术式及颈清范围,筛选影响预后的淋巴结因素,对具有高危因素的患者给予个体化治疗将有助于提高下咽癌的疗效。
[1] Kim JW,Kim MS,Kim SH,et al.Definitive chemoradiotherapy versus surgery followed by adjuvant radiotherapy in resectable stageⅢ/Ⅳ hypopharyngeal cancer[J].Cancer Res Treat,2016,48(1):45-53.
[2] Chung EJ,Kim GW,Cho BK,et al.Pattern of lymph node metastasis in hypopharyngeal squamous cell carcinoma and indications for levelⅥlymph node dissection[J].Head Neck,2016,38(Suppl 1):E1969-E1973.
[3] Xing Y,Zhang J,Lin H,et al.Relation between the level of lymph node metastasis and survival in locally advanced head and neck squamous cell carcinoma[J].Cancer,2016,122(4):534-545.
[4] 王军,崔晓波,孙源昊.诱导化疗在局部晚期喉癌下咽癌治疗中的意义[J].临床耳鼻咽喉头颈外科杂志,2016,30(19):1548-1551.
[5] Deng XY,Su Y,Zheng L,et al.Analysis of cervical and retropharyngeal lymph node metastases in the patients with hypopharyngeal carcinoma with computed tomography and magnetic resonance imaging[J].Chin J Cancer,2010,29(2):189-193.
[6] 杜晶静,郭星,王琰,等.下咽癌的手术治疗及预后分析[J].现代肿瘤医学,2017,25(2):202-206.
[7] Chung EJ,Lee SH,Baek SH,et al.Pattern of cervical lymph node metastasis in medial wall pyriform sinus carcinoma[J].Laryngoscope,2014,124(4):882-887.
[8] 张宗敏,唐平章,李正江,等.203例下咽鳞癌颈部临床淋巴结阴性的临床研究[J].山东医药,2012,36(8):87-89.
[9] 吴峥,邓雪英,苏勇,等.186例下咽癌颈淋巴结转移规律影像学分析[J].中国肿瘤临床,2011,38(20):1279-1282.
[10]郭星,史艳春,费声重,等.下咽癌颈淋巴转移相关因素的研究[J].中华耳鼻咽喉头颈外科杂志,2005,40(10):64-68.
[11]陈兴龙,许坚.下咽癌颈部淋巴结转移规律的临床分析[J].临床耳鼻咽喉头颈外科杂志,2011,25(19):891-894.
[12]Joo YH,Cho KJ,Kim SY,et al.Prognostic significance of lymph node density in patients with hypopharyngeal squamous cell carcinoma[J].Ann Surg Oncol,2015,22(Suppl 3):S1014-S1019.
[13]Roberts TJ,Colevas AD,Hara W,et al.Number of positive nodes is superior to the lymph node ratio and American Joint Committee on Cancer N staging for the prognosis of surgically treated head and neck squamous cell carcinomas[J].Cancer,2016,122(9):1388-1397.
[14]O'Brien CJ,McNeil EB,McMahon JD,et al.Significance of clinical stage,extent of surgery,and pathologic findings in metastatic cutaneous squamous carcinoma of the parotid gland[J].Head Neck,2002,24(5):417-422.
[15]Divi V,Chen MM,Nussenbaum B,et al.Lymph node count from neck dissection predicts mortality in head and neck cancer[J].J Clin Oncol,2016,34(32):3892-3897.
[16]Kuo P,Mehra S,Sosa JA,et al.Proposing prognostic thresholds for lymph node yield in clinically lymph node-negative and lymph node-positive cancers of the oral cavity[J].Cancer,2016,122(23):3624-3631.
[17]Divi V,Harris J,Harari PM,et al.Establishing quality indicators for neck dissection:Correlating the number of lymph nodes with oncologic outcomes(NRG Oncology RTOG 9501 and RTOG 0234)[J].Cancer,2016,7:15.
[18]de Juan J,Garcia J,Lopez M,et al.Inclusion of extracapsular spread in the pTNM classification system:a proposal for patients with head and neck carcinoma[J].JAMA Otolaryngol Head Neck Surg,2013,139(5):483-488.
[19]Matsumoto F,Mori T,Matsumura S,et al.Prognostic significance of surgical extranodal extension in head and neck squamous cell carcinoma patients[J].Jpn J Clin Oncol,2017,47(8):699-704.
[20]Barroso RR,Ribeiro BE,Fernandes ME.Prognostic significance of nodal metastasis in advanced tumors of the larynx and hypopharynx[J].Acta Otorrinolaringol Esp,2012,63(4):292-298.
[21]Mikic A,Pendjer I,Dudvarski Z,et al.Analyses of the results in the treatment of locally advanced hypopharyngeal carcinoma with different therapeutic approach][J].Acta Chir Iugosl,2009,56(1):35-40.

