三阴性乳腺癌的影像学特征分析
刘佳妮,罗娅红
中国医科大学肿瘤医院,辽宁省肿瘤医院医学影像科,辽宁 沈阳 110042
三阴性乳腺癌(triple-negative breast cancer,TNBC)被定义为雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)和人表皮生长因子受体2(human epidermal growth factor receptor 2,HER-2)均为阴性的乳腺癌[1]。TNBC具有恶性程度高、侵袭性强的特征,内分泌治疗及靶向治疗效果欠佳,易转移,易复发,预后差[2-4]。因此,TNBC是临床治疗的难点,也是目前研究的热点。虽然TNBC被广泛研究,但是报道TNBC影像学特征的文章相对较少[5]。本研究旨在探讨TNBC的影像学特征,并与非三阴性乳腺癌(non-TNBC,NTNBC)进行对照研究,以期提高影像诊断水平,从而指导临床诊断及治疗。
1 资料和方法
1.1 一般资料
收集辽宁省肿瘤医院2016年1月—2017年1月经病理学及免疫组织化学证实的乳腺癌患者共546例,年龄28~75岁,平均年龄49岁。其中ER、PR及HER-2均为阴性者进入TNBC组,共42例;ER、PR及HER-2三者中任一表达阳性者进入NTNBC组,共504例。免疫组织化学阳性标准:ER、PR≥10%的肿瘤细胞着色为阳性;HER-2表达评分记为阴性、+、2+、3+,其中2+、3+为HER-2表达阳性。在TNBC组中,浸润性导管癌28例,非特殊类型浸润性导管癌8例,化生性癌2例,浸润性小叶癌2例,髓样癌1例,混合性癌1例。
1.2 扫描仪器与方法
乳腺X线摄影采用GE DS钼铑双靶X线机,双乳均行侧斜位(mediolateral oblique,MLO)、头尾位(craniocaudal,CC)摄片。MRI检查采用GE 1.5 T Signa Excite HD超导MR仪,8通道乳腺专用相控阵表面线圈。患者俯卧位,双乳自然下垂。平扫采用双乳矢状位抑脂T2WI扫描,扫描参数:重复时间(repetition time,TR)为4040 ms,回波时间(echo time,TE)为84 ms,层厚为4 mm,层间隔为1 mm,视野(field of view,FOV)为20 cm×20 cm,矩阵为320×224。之后行DWI轴位扫描,扫描参数:TR为5 000 ms,TE为63.2 ms,矩阵为128×128,b值为800 s/mm2。然后行DCE-MRI轴位扫描,VIBRANT 3D序列,对比剂为Gd-DTPA,剂量0.1 mmol/kg体质量,流率为2.0 mL/s,静脉团注前扫描1次,静脉团注后连续无间隔扫描8次,TR为6.1 ms,TE为2.9 ms,反转时间(inversion time,TI)为13 ms,FOV为36 cm×36 cm,扫描块厚度为52层,矩阵为350×350,激励次数为0.8。
1.3 MRI图像的处理
采用GE AW 4.3 Functool图像工作站进行MRI图像分析。由2名有5年以上影像工作经验的放射科医师根据北美放射学会的乳腺影像报告和数据系统(Breast Imaging Reporting and Data System,BI-RADS)的MRI诊断标准完成。观察病灶的形态、信号、边缘、强化方式、时间-信号强度曲线(time-signal intensity curve,TIC)类型,在由 DWI自动生成的表观扩散系数(apparent diffusion coeffcient,ADC)图上测量病灶的ADC值,每个感兴趣区(region of interest,ROI)测2次,取平均值。TIC和ADC测量ROI的选择:手动选择病灶最大、增强较明显的区域作为ROI。
1.4 影像学表现分析
分析每个乳腺癌病灶的X线表现:包括肿块的形态(类圆形或卵圆形、分叶状、团块状、不规则形、结节样),边缘(放射状毛刺、清楚光滑、模糊不清),钙化的形态(不规则细小多形性、点状、粗大不均质、无定形)和分布(簇状、线样、节段性、局限性、散在)。分析每个病灶的MRI形态学表现:包括病灶的形态(结节状、类圆形、分叶状、不规则形)、边缘(光滑、毛刺、毛糙不光整),并分析病灶的信号(T2高信号或等高混杂信号)及强化特征(肿块型:均匀、不均匀、环形强化;非肿块型:节段性、区域性),以及TIC类型(Ⅰ型、Ⅱ型、Ⅲ型)和ADC值。
1.5 统计学处理
应用SPSS 19.0统计学软件,所有数据以x±s形式录入数据库,TNBC组与NTNBC组病灶的影像学特点比较采用Fisher精确检验和连续校正χ2检验,ADC值的比较采用独立样本t检验。P<0.05为差异有统计学意义。
2 结 果
2.1 乳腺X线表现
TNBC组34例X线检查者中,28例发现病灶,其中单纯肿块17例,单纯钙化3例,肿块伴钙化8例。NTNBC组504例X线检查者中,单纯肿块324例,肿块伴钙化及单纯钙化共180例。TNBC组病变最常表现为边缘清晰(12/25,48%)、圆形或类圆形(10/25,40%)、单纯肿块(17/28,61%)。TNBC组与NTNBC组肿块形态差异无统计学意义(P>0.05),肿块边缘及肿块钙化表现差异有统计学意义(P<0.05,表1,图1~2)。
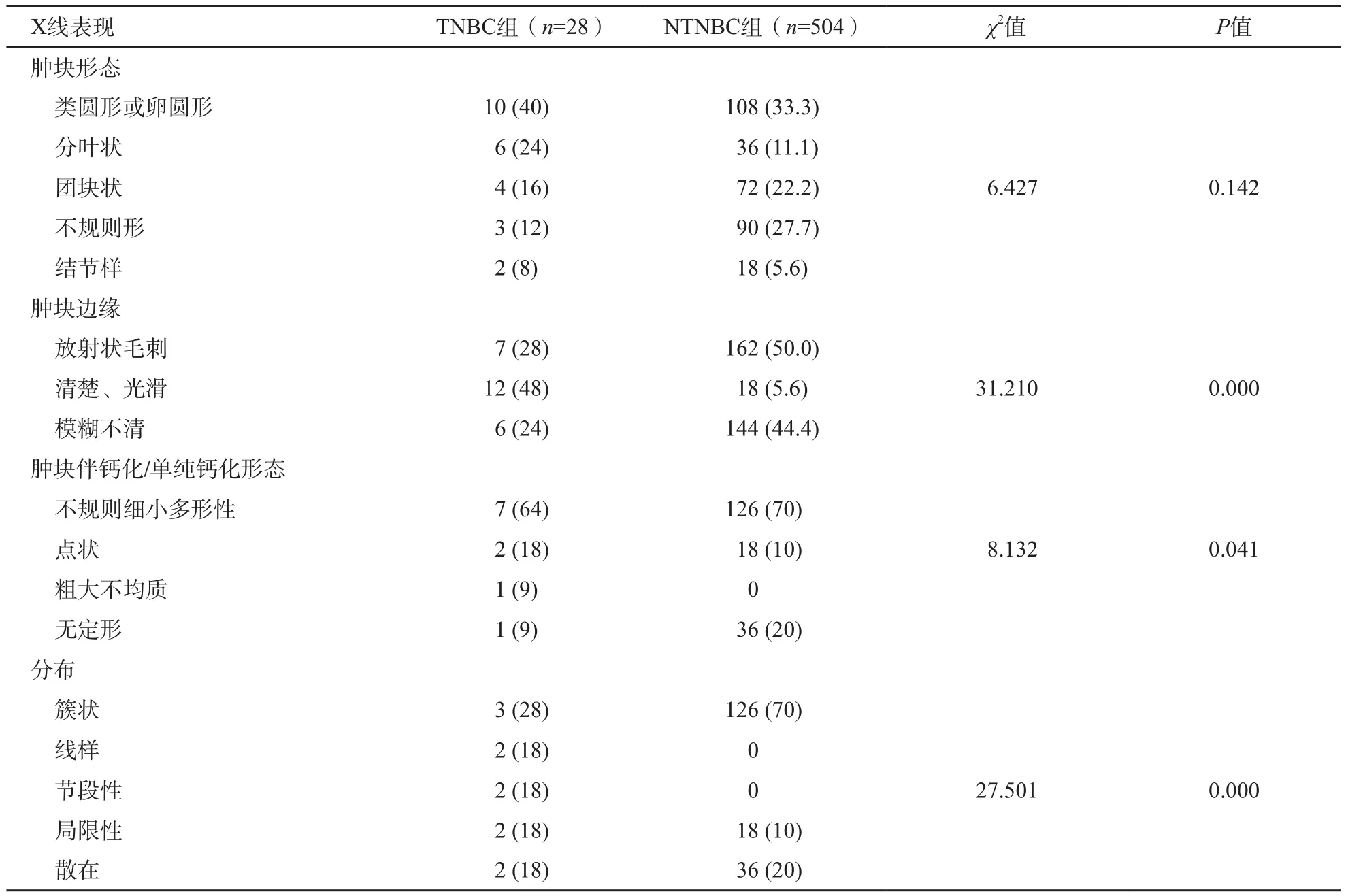
表 1 TNBC组与NTNBC组乳腺X线表现比较n (%)

图 1 左乳浸润性导管癌Ⅲ级TNBC患者乳腺X线表现

图 2 左乳具有大汗腺特征的浸润性导管癌Ⅲ级TNBC患者乳腺X线表现
2.2 MRI表现
TNBC组32例MRI检查者中,肿块型27例,非肿块型5例。NTNBC组中,肿块型324例,非肿块型108例。TNBC组MRI常见表现为类圆形或结节状(22/27,81%)、边缘光滑(11/27,41%),T2WI序列呈高信号(5/27,19%),环形强化(8/27,29.6%),TIC曲线呈速升速降型(20/32,63%)。NTNBC组常见表现为形状不规则(162/324,50.0%),边缘毛刺(216/324,66.7%),T2WI序列呈等高混杂信号(72/324,22.2%),不均匀强化(234/324,72.2%),TIC曲线呈速升速降型(198/396,50%)。MRI检查TNBC组与NTNBC组肿块形态、边缘、强化方式、ADC值及TIC曲线差异有统计学意义(P<0.05),T2信号强度差异无统计学意义(P>0.05,表2,图3~4)。
2.3 典型病理表现
TNBC典型的病理类型为浸润性乳腺癌,其病理结果见图5。H-E染色低倍镜下可见病变边界较清晰,高倍镜下细胞核深染,出现异型性;免疫组织化学显示,ER、PR及HER-2均表现为阴性,胞核、胞膜均未见异常染色。
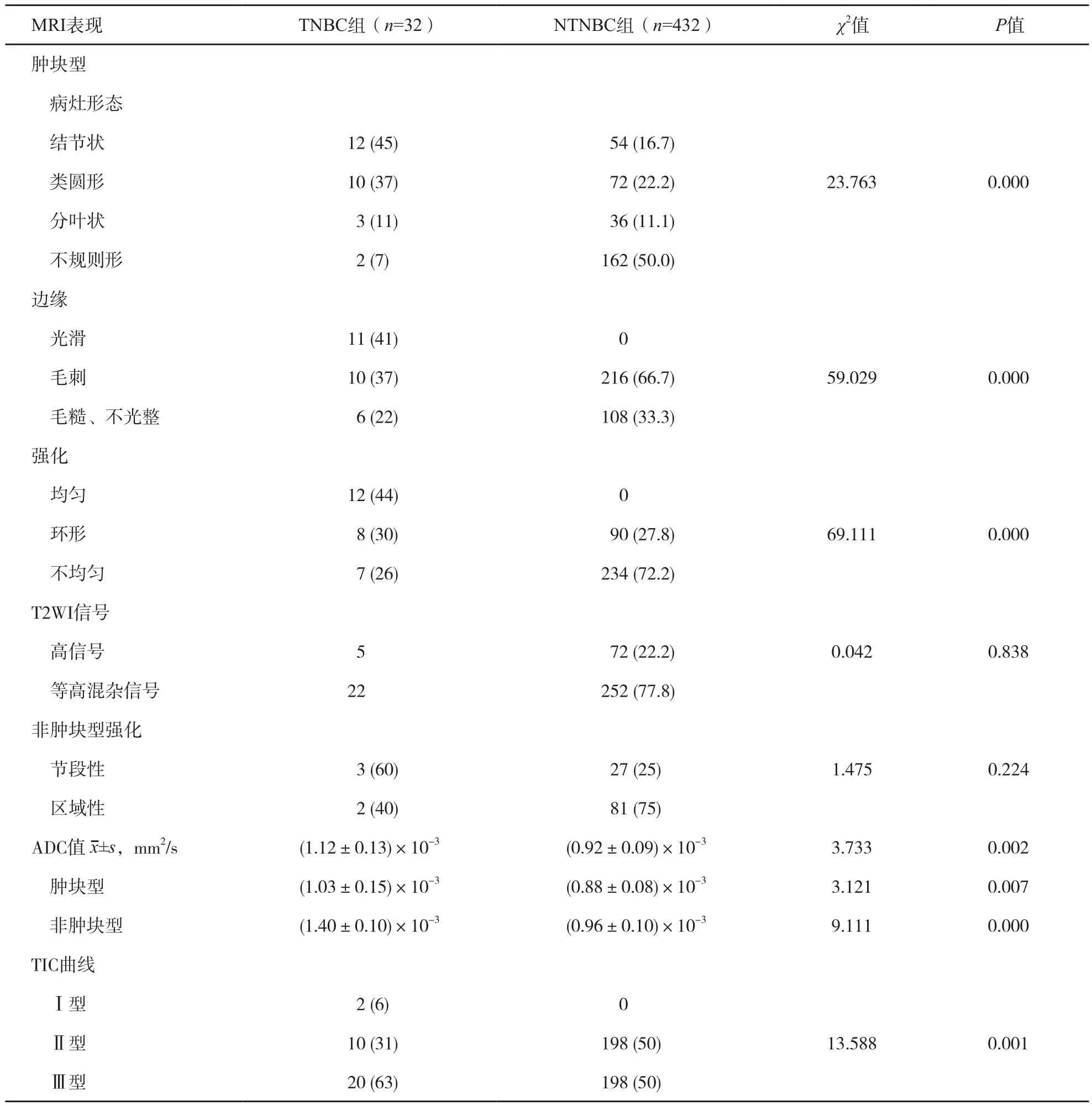
表 2 TNBC组与NTNBC组的MRI 表现比较n (%)

图 3 左乳浸润性导管癌Ⅲ级TNBC患者MRI表现

图 4 左乳浸润性导管癌、部分浸润性微乳头状癌Ⅱ~Ⅲ级TNBC患者MRI表现

图 5 病理结果
3 讨 论
TNBC好发于绝经前女性,具有高恶性程度,强侵袭性,易转移和复发,预后较其他类型乳腺癌差[3,6]。某些TNBC不易被乳腺X线或超声检出[7],这可能表明肿瘤生长迅速,肿块的密度与乳腺正常组织相似,肿块较小时不易被检出。TNBC易局部复发,远处转移,其中内脏转移出现较多,特别是脑和肺,骨转移较少[6,8]。治疗后2年内易复发,5年死亡率高达70%。
乳腺检查方法中,MRI的软组织分辨率高,是目前诊断乳腺癌最准确的影像学方法。随着MRI表面线圈技术的改进及成像技术的发展[9],如DCE-MRI、DWI及MRS等,MRI由原来的形态学诊断发展为形态与功能并重的诊断,这在乳腺癌的早期诊断、治疗和疗效评估等方面显示了优势。
肿块边缘模糊及钙化是鉴别良恶性的重要指标,而乳腺X线检查的优势正是显示恶性肿瘤内的成簇或细小钙化。TNBC乳腺X线多表现为:肿块局限,较大,边缘较清楚光滑;钙化的出现小于50%。34例行乳腺X线检查者中,肿块样病变25例(占74%),11例可见钙化(占32%),其中单纯钙化仅3例(占9%)。此外,本组钙化中,9例为恶性钙化(占82%)。Jiang等[10]研究表明,病变中若含有恶性钙化,其恶性程度更高。Evans等[11]研究发现,HER-2不表达时,病变很少有钙化,所以本组TNBC较NTNBC钙化少见,并有统计学意义。
一些研究表明,TNBC在乳腺MRI上表现为:病灶多为单一肿块型,形态不规则,边缘清楚光滑,在T2WI上病变中心可见更高信号[12-14]。一般来说,肿块的边缘光滑与否通常用来鉴别良恶性,但TNBC并非如此。有研究表明,56例TNBC中,肿块边缘光滑者占39%;而在NTNBC中,肿块边缘光滑仅占14%。由此推测,肿块边缘光滑与TNBC显著相关[14-15]。本组TNBC患者中,肿块边界光滑、清晰者11例(占41%),10例(占37%)呈圆形或类圆形;而NTNBC组很少有病变边界清晰、光滑,多有毛刺,肿块形态多为不规则形,共162例(占50%),与前人研究结果相符合。因此,TNBC肿块常表现为边界清晰、光滑的类圆形及卵圆形,毛刺征少见等征象,容易误诊为良性肿瘤。有研究表明,TNBC在T2WI上更容易表现为高信号[16-18]。本研究TNBC组5例肿块内T2WI上病灶中心可见明显高信号,可能与病灶中心坏死或纤维化有关。
在DCE-MRI上,TNBC有3种强化类型:局灶性、肿块样及非肿块样强化。TNBC在MRI上最常见为肿块样强化[19-20]。有研究报道,95%的TNBC呈肿块型,而非NTNBC中肿块型病变仅占66.7%[19]。本组27例(占84%)表现为肿块样。在DCE-MRI上,TNBC肿瘤边缘可见环形强化,中心区为非强化区或略轻微不均匀强化区,在T2WI上表现为高信号。在Uematsu等[19]的研究中,环形强化占80%,且环形强化与边缘光滑具有相关性。本组患者有8例(占30%)表现为边缘环形强化,与上述报道不符,可能与样本量小或肿块大小有关,但与NTNBC组差异有统计学意义。
本组T N B C患者平均A D C值为(1.12±0.13)×10-3mm2/s,肿块型平均ADC值为(1.03±0.15)×10-3mm2/s,非肿块型平均ADC值为(1.40±0.10)×10-3mm2/s;而NTNBC患者平均ADC值为(0.92±0.09)×10-3mm2/s,肿块型平均ADC值为(0.88±0.08)×10-3m m2/s,非肿块型平均A D C值为(0.96±0.10)×10-3mm2/s。李燕玲等[21]的研究结果表明,不同于其他实体瘤,分子生物学行为表现差的TNBC倾向于更高的ADC值,分子生物学行为较好的Luminal型[ER阳性和(或)PR阳性]倾向更低的ADC值,两者差异有统计学意义。因此,TNBC存在一定的DWI特性,倾向出现较高的ADC值,与本研究结果相符。
众多研究显示,TNBC多数TIC曲线类型为Ⅲ型,与NTNBC一样,呈快速流出型的强化方式[22]。这是由于TNBC的平均通过时间短,流出速度率高,所以表现为快速明显强化方式[23]。本研究中,TNBC组TIC曲线Ⅲ型占63%,而NTNBC组Ⅱ型与Ⅲ型曲线数量一致,无Ⅰ型曲线,且两组间差异有统计学意义。这可能与选取的样本量较少或诊断医师测量差异有关。
TNBC是一种相对少见的乳腺癌亚型,由于恶性程度高,侵袭性强,预后差,近年来受到重视。在MRI上,TNBC表现多为单发肿块,边缘光滑,病变中心可见T2WI高信号,可有环形强化,TIC曲线呈Ⅲ型,ADC值较高。MRI检查有一定的价值,结合乳腺X线检查所见,有助于TNBC的临床早期诊断、治疗及判断预后。
[参 考 文 献]
[1] BRENTON J D, CAREY L, AHMED A A, et al. Molecular classi fication and molecular forecasting of breast cancer:ready for clinical application? [J]. J Clin Oncol, 2005,23(29): 7350-7360.
[2] DENT R, HANNA W M, TRUDEAU M, et al. Pattern of metastatic spread in triple-negative breast cancer [J].Breast Cancer Res Treat, 2009, 115(2): 423-428.
[3] JUNG S Y, KIM H Y, NAM B H, et al. Worse prognosis of metaplastic breast cancer patients than other patients with triple-negative breast cancer [J]. Breast Cancer Res Treat,2010, 120(3): 627-637.
[4] GLUZ O, LIEDTKE C, GOTTSCHALK N, et al. Triplenegative breast cancer-current status and future directions[J]. Ann Oncol, 2009, 20(12): 1913-1927.
[5] DOGAN B E, TURNBULL L W. Imaging of triple-negative breast cancer [J]. Ann Oncol, 2012, 23(Suppl 6): vi23-vi29.
[6] DENT R, HANNA W M, TRUDEAU M, et al. Pattern of metastatic spread in triple-negative breast cancer [J].Breast Cancer Res Treat, 2009, 115(2): 423-428.
[7] DENT R, TRUDEAU M, PRITCHARD K I, et al. Triplenegative breast cancer: clinical features and patterns of recurrence [J]. Clin Cancer Res, 2007, 13(15 Pt 1): 4429-4434.
[8] RODRÍGUEZ-PINILLA S M, SARRIÓ D, HONRADO E, et al. Prognostic significance of basal-like phenotype and fascin expression in node-negative invasive breast carcinomas[J]. Clin Cancer Res, 2006, 12(5): 1533-1539.
[9] 张 青, 王振常, 鲜军舫, 等. 乳腺癌增强MRI特征与病理、免疫组织化学指标的相关性研究[J]. 磁共振成像,2012, 3(6): 430-433.
[10] JIANG L, MA T, MORAN M S, et al. Mammographic features are associated with clinicopathological characteristics in invasive breast cancer [J]. Anticancer Res, 2011, 31(6): 2327-2334.
[11] EVANS A J, PINDER S E, ELLIS I O, et al. Correlations between the mammographic features of ductal carcinoma in situ (DCIS) and C-erbB-2 oncogene expression. Nottingham Breast Team [J]. Clin Radiol, 1994, 49: 559-562.
[12] 胡 静, 汪登斌, 柴维敏, 等. 三阴性乳腺癌MRI影像学特点分析[J]. 放射学实践, 2010, 25(9): 1011-1015.
[13] DOGAN B E, GONZALEZ-ANGULO A M, GILCREASE M, et al. Multimodality imaging of triple recepor-negative tumors with mammography, ultrasound, and MRI [J].AJR Am J Roentgenol, 2010, 194(4): 1160-1166.
[14] YOUK J H, SON E J, CHUNG J, et al. Triple-negative invasive breast cancer on dynamic contrast-enhanced and diffusion-weighted MR imaging: comparison with other breast cancer subtypes [J]. Eur Radiol, 2012, 22(8): 1724-1734.
[15] SUNG J S, JOCHELSON M S, BRENNAN S, et al. MR imaging features of triple-negative breast cancers [J].Breast, 2013, 19(6): 643-649.
[16] JINGUJI M, KAJIYA Y, KAMIMURA K, et al. Rim enhancement of breast cancers on contrast-enhanced MR imaging: relationship with prognostic factors [J]. Breast Cancer, 2006, 13(1): 64-73.
[17] KOBAYASHI M, KAWASHIMA H, MATSUI O, et al. Two different types of ring-like enhancement on dynamic MR imaging in breast cancer: correlation with the histopathologic findings [J]. J Magn Reson Imaging, 2008, 28(6): 1435-1443.
[18] TEIFKE A, BEHR O, SCHMIDT M, et al. Dynamic MR imaging of breast lesions: correlation with microvessel distribution pattern and histologic characteristics of prognosis [J]. Radiology, 2006, 239(2): 351-360.
[19] UEMATSU T, KASAMI M, YUEN S, et al. Triple-negation breast cancer: correlation between MR imaging and pathological findings [J]. Radiology, 2009, 250(3): 638-647.
[20] CHEN J H, AGRAWAL G, FEIG B, et al. Triple-negative reastcancer: MRI features in 29 patients [J]. Ann Oncol,2007, 18(12): 2042-2043.
[21] 李艳玲, 李晓婷, 曹 崑, 等. 三阴型乳腺癌MRI特征[J]. 中国医学影像技术, 2015, 31(2): 244-247.
[22] WHITMAN G J, ALBARRACIN C T, GONZALEZANGULO A M. Triple negative breast cancer: what the radiologist needs to know [J]. Semin Roentgenol, 2011,46(1): 26-39.
[23] LI S P, PADHANI A R, TAYLOR N J, et al. Vascular characterization of triple negative breast carcinomas using dynamic MRI [J]. Eur Radiol, 2011, 21(7): 1364-1373.

