高血压所致心力衰竭预后影响因素分析
彭沛驰 刘文娴 赵晗 任燕龙 曹佳宁 朱佳佳
高血压是我国最常见的心血管疾病,长期血压控制不佳的患者常合并心、脑、肾、眼靶器官损害,其中心脏损害的典型表现为初期心室肥厚的代偿性心室重构,后期因压力负荷不能代偿、心功能下降出现心力衰竭。心衰是高血压心肌损害的终末阶段,病死率高。本研究回顾性分析高血压所致心力衰竭患者的临床资料,并进行随访,旨在了解高血压所致心力衰竭的临床特点及预后相关影响因素,为高血压所致心力衰竭的治疗和预后判断提供依据。
1 材料与方法
1.1患者选择标准纳入标准:①符合2014年中国心力衰竭诊断和治疗指南[1]中心力衰竭的诊断标准,包括典型心衰症状和体征、超声心动图提示射血分数≤40%,或射血分数>40%且左心室正常大小(男≤55mm,女≤50mm),并有结构性心脏病;②符合2017年中国基层高血压防治指南[2]中相关标准,两天非同日测3次血压,收缩压≥140mmHg和/或舒张压≥90mmHg。排除标准:①冠脉CTA或冠脉造影发现任意一支冠状动脉狭窄>50%的冠心病者;②先天性心脏病者;③心脏瓣膜病者;④合并肺部基础疾病者;⑤甲亢性心肌病或甲减性心肌病者;⑥10年以上糖尿病史、合并糖尿病神经病变或糖尿病肾病而怀疑糖尿病心肌病者;⑦10年以上饮酒史且每日酒精摄入量>150mg、怀疑酒精性心肌病者;⑧慢性肾衰竭达到肾功能衰竭期和规律透析者。
结构性心脏病定义:左心室肥厚和/或左心房增大,其中左心室肥厚的诊断标准为左室质量指数>115g/m2(男)或95g/m2(女),左心房增大的诊断标准为左房前后径>38.5mm。
1.2研究对象选取我院心内科2012年1月~2017年4月收治的因心衰发作入院的高血压所致心力衰竭患者作为研究对象,并于2018年1月进行随访,共得到178例患者的完整临床资料。依据患者随访时生存状态分为生存组和死亡组。
1.3研究方法采用回顾性调查的研究方法,收集178例高血压所致心力衰竭患者在院期间资料,包括入院一般情况(性别、年龄、身高、体重、高血压病程及心衰病程、吸烟及饮酒史、房颤卒中及糖尿病病史、NYHA分级、入院血压、心率、呼吸频率)、入院检查(血常规、肝肾功能、血糖、血脂、心电图、超声心动图、冠脉CTA及冠脉造影等)、药物治疗情况(ACEI/ARB、β受体阻滞剂、钙通道拮抗剂、α受体阻滞剂、利尿剂、洋地黄类及其他辅助药物等)。随访内容包括目前状况、是否死亡及死亡时间、是否因心衰发作再住院等。
1.4统计学方法采用SPSS 20.0软件进行数据处理。计数资料以例数(%)表示,组间比较采用χ2检验。计量资料均进行正态性检验,符合正态分布者以均数±标准差(±s)表示,组间比较采用t检验,采用双侧检验。偏态分布者用中位数(M)和四分位数(QR)以M(QR)表示,组间比较采用秩和检验,P<0.05为差异有统计学意义。采用ROC曲线分析影响因素中计量资料的死亡预测价值,曲线下面积AUC>0.5,同时P<0.05表示有预测价值。采用Cox比例风险模型分析长期预后的影响因素。纳入基线资料中存在明显统计学差异(P<0.05)的因素进行分析,显著性水平为P<0.05选入,P>0.10剔除。
2 结果
2.1一般特点178例高血压所致心力衰竭患者中男136例,女42例,男女比例约为3∶1。患者平均年龄(49±15)岁,以中青年为主。患者平均BMI(29.6±5.9)kg/m2,超重及肥胖患者144例。合并糖尿病、卒中及心房颤动患者分别为20例、13例及40例。患者平均收缩压(142±22)mmHg,平均舒张压(91±18)mmHg。随访时生存163例,其中男127例,女36例,死亡15例,其中男9例,女6例。
2.2生存组与死亡组基线资料分析对所有心衰患者的基线资料进行单因素分析。与生存组相比,死亡组心衰患者年龄较大,合并房颤者较多(P<0.05),见表1。
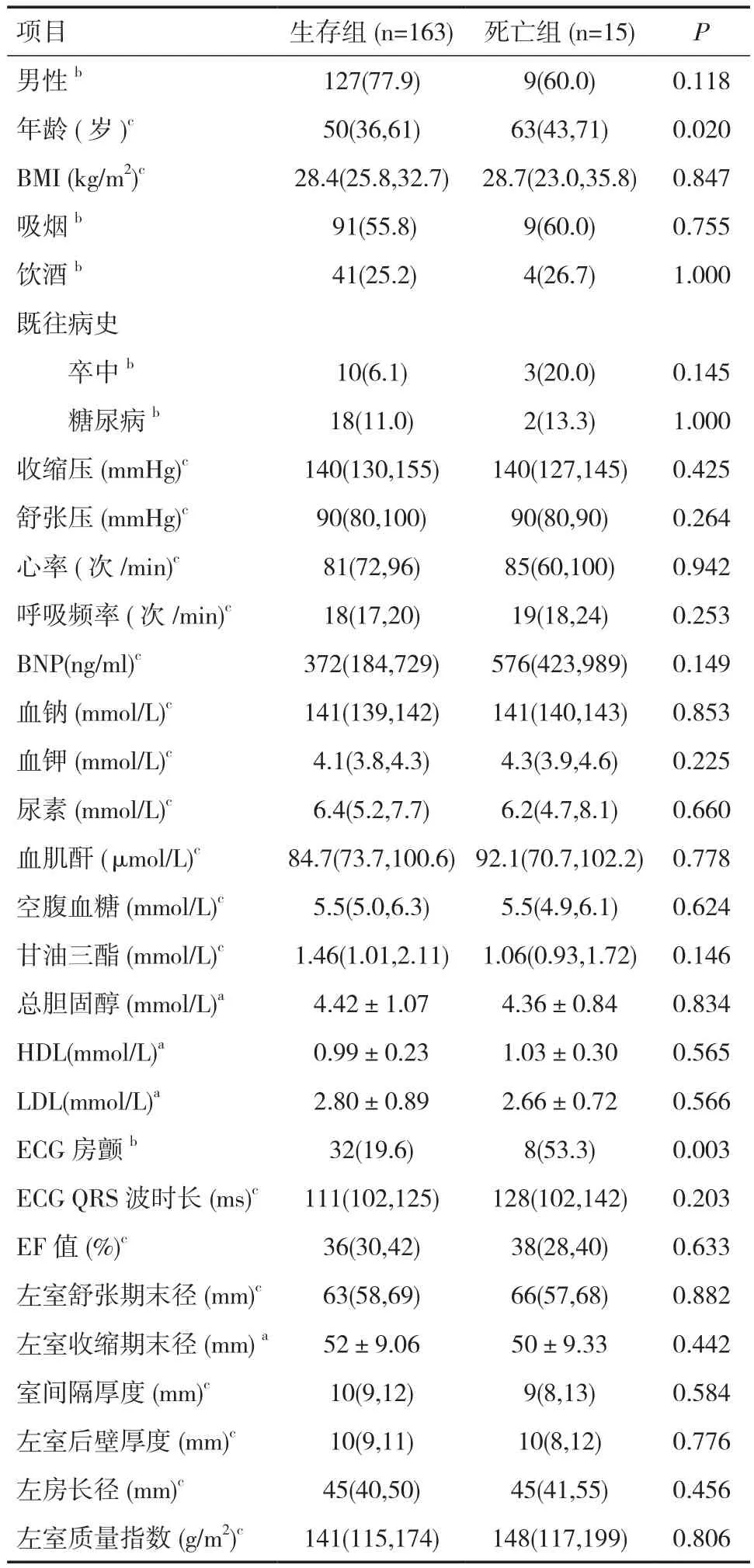
表1 生存组与死亡组患者一般资料比较
2.3生存组与死亡组治疗情况比较在降压及治疗心衰的各类药物使用方面,死亡组与生存组无显著性差异(P>0.05),见表 2。
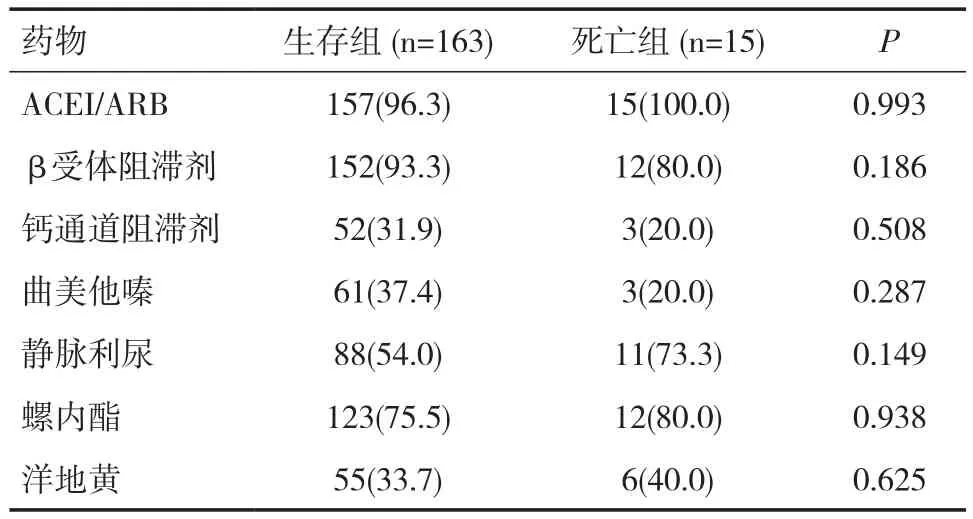
表2 生存组与死亡组治疗情况比较[n(%)]
2.4 ROC曲线分析患者死亡的预后影响因素对单因素分析筛选出的年龄这一预后相关影响因素进一步行ROC曲线分析,年龄对高血压所致心力衰竭患者随访时死亡的预测价值:AUC为0.682,标准误 0.068,P=0.020,95%CI:0.547~0.816,见图 1。
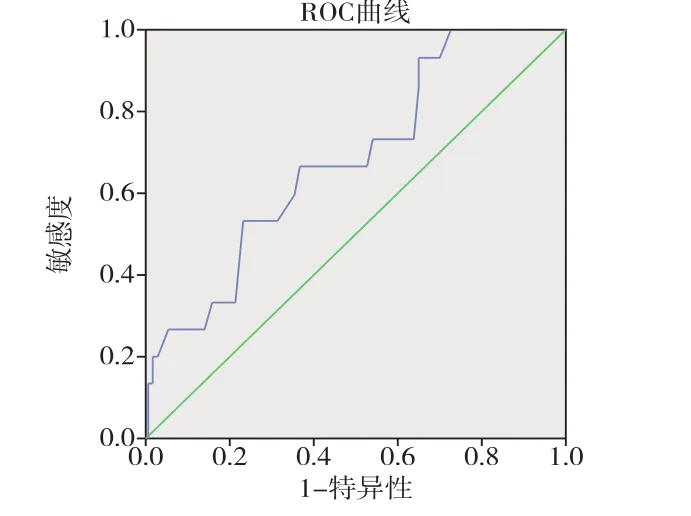
图1 年龄预测HHF患者死亡风险的ROC曲线
2.5 Cox生存分析患者死亡的预后影响因素对单因素分析筛选出的合并房颤这一预后影响因素进一步行Cox生存分析,结果显示合并房颤是高血压所致心力衰竭患者随访期间死亡的独立预测因素(RR=4.393, 95%CI:1.590~12.138,P=0.004)。之后将年龄因素进行校正,结果显示房颤仍然是患者死亡的独立预测因素(RR=3.182,95%CI:1.099~9.213,P=0.033),表明合并房颤的心衰患者死亡风险为非房颤患者的3倍,提示房颤是患者死亡的强预测因素。绘制危险函数图得到两条互不相交的梯形曲线,合并房颤患者在随访时间内的死亡风险持续高于非房颤患者,见图2。
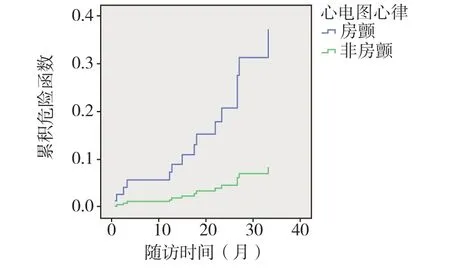
图2 房颤预测HHF患者死亡风险的危险函数图
3 讨论
高血压所致心力衰竭是一类仅由于长期高血压引起心肌损害而出现心衰的疾病,病因明确,但在进行临床研究时,由于需要排除缺血性、代谢性等各种混杂因素的影响,故相关研究较少,多数研究限于动物模型。而临床研究的对象则集中在非洲尼日利亚人群,该人群中高血压所致心衰患者比例较高,预后欠佳[3,4]。我国作为高血压的高发病率国家,对高血压所致心衰的研究应得到更多的重视。
本研究结果显示年龄是高血压所致心衰患者的死亡预测因素。年龄是各类心血管疾病和心血管相关死亡的独立危险因素。老龄对心脏的损害主要表现为影响心脏舒张功能,心肌细胞体积增大,心肌细胞数量减少及凋亡、坏死、自噬增多,胶原沉积增加及细胞功能改变等,这些变化是正常的老化现象,但增加了心肌僵硬度、影响舒张功能[5]。这使得健康老年人的心脏功能下降,而高血压所致心衰的老年患者同时还存在心肌细胞肥大、心肌纤维化等引起的病理性心脏重构,心功能更差,且心衰病程一般较长,故死亡率较高。
本研究中体质指数(BMI)对高血压所致心衰患者的预后判断,两组差异无统计学意义。肥胖(BMI≥28kg/m2)是高血压患者心血管预后的危险因素,然而近年来的一些研究显示[6,7],在老年高血压及心衰患者中,存在肥胖悖论的理论,研究观察到老年患者的BMI与患者死亡率呈U型相关,超重甚至Ⅰ度肥胖(BMI≤35kg/m2)患者的全因死亡率与正常体重患者相比无显著差异甚至更低,而Ⅱ~Ⅲ度肥胖患者(BMI>35kg/m2)及低体重患者(BMI<18.5kg/m2)的死亡率显著升高。本研究中部分患者为老年人,故可能对BMI的预测结果产生一定影响。
本研究中BNP对高血压所致心衰患者的预后判断,两组差异无统计学意义。依据既往研究结果,BNP是心衰患者死亡的独立预测因子[8,9]。本研究结果显示,随访时死亡组的BNP升高程度高于生存组,虽然该结果尚无统计学意义,但反映了死亡患者BNP水平显著升高的趋势,推测扩大样本量可能得到差异有统计学意义的结果。
血肌酐和血尿素均为反映肾功能的指标。既往针对尼日利亚高血压所致心衰患者的阿贝奥库塔研究结果显示[3],血肌酐水平为患者死亡的独立预测因子。而其他的相关研究中,有研究结果显示肌酐水平>2mg/dl(176.8μmol/L)为急性心衰患者在院死亡的独立预测因子[10]。另有研究表明,肾功能的迅速恶化是高血压及心衰患者死亡的独立预测因子[11]。而尿素水平对心衰患者的影响,多项研究结果均显示尿素水平为患者死亡的独立预测因子[12,13],其中有研究显示尿素水平>37mg/dl为心衰患者在院死亡的预测因素[10]。但相关研究多针对在院死亡及出院后短期内死亡的心衰患者,而本研究的随访时间较长,中位随访时间达28个月,故收集的基线肾功能水平不能有效反映患者围死亡期的肾功能。同时为除外肾衰竭引起的水钠潴留对心功能判断的干扰,故排除了慢性肾衰竭尿毒症期及透析的心衰患者,可能由于筛选标准较为严格,而得到了与既往研究不一致的结果。
在心电图的相关改变中,QRS波时间延长常见于高血压患者,由左室肥厚及心室重构所致,是左室收缩不同步和心功能下降的表现[14]。既往研究显示QRS波时间延长是高血压患者发生心衰的危险因素[15],同时也是高血压所致心衰患者死亡的独立预测因素[16],且与血压是否得到控制无关。本研究中随访时死亡患者的心电图QRS波时间与生存患者相比存在比较明显的QRS波延长,中位QRS时间已超过120ms的正常上限水平,差异无统计学意义,但存在临床意义,在一定程度上提示QRS波的病理性增宽可能是HHF患者随访时死亡的预测因子。
关于EF值对心衰患者预后的影响,近年有多项研究结果发现重症心衰患者死亡率与射血分数无明显相关性。埃塞俄比亚的一项心衰队列研究[17]将NYHA心功能分级Ⅲ~Ⅳ级的心衰患者分为射血分数下降的心力衰竭(heart failure with reduced ejection fraction, HFrEF,EF<50%)和射血分数保留的心力衰竭(heart failure with preserved ejection fraction,HFpEF,EF≥50%)两组,并进行了5年的追踪随访,最终两组的死亡率无显著差异,Kaplan-Meier生存曲线也提示两组生存率无显著差异(P=0.807)。另一项意大利的多中心心衰研究[18]也得到了住院HFpEF和HFrEF患者1年全因死亡率无显著差异的结果(19.6% vs 24.4%,P=0.06)。同时1年心血管病因死亡率、90天及1年全因再住院率、心血管病因再住院率均无显著差异。还有一项日本研究[19]发现全部因心衰就诊患者中HFrEF死亡率显著高于HFpEF,而住院心衰患者两组间无显著差异。这提示出现失代偿心衰的患者预后不受EF水平的影响。本研究中心衰患者均为NYHA分级Ⅲ~Ⅳ级的住院患者,结果显示两组患者EF值差异无统计学意义,与既往研究结果一致。
本研究中房颤是高血压所致心衰患者死亡的独立预测因素(RR=3.182, 95%CI:1.099~9.213,P=0.033)。针对尼日利亚高血压所致心衰患者的一项小型研究[20],收集了113例患者并进行了6个月的随访观察,发现房颤是发生全因不良事件的独立预测因素(P=0.028)。另一项针对老年高血压的研究[21]表明,房颤是患者发生心血管事件和急性左心衰的独立危险因素,且全因死亡率及心血管相关死亡率明显高于非房颤组。房颤的产生是由于长期慢性的高血压,在增加左室负荷的同时也使得左房的血流动力学负荷增加,心房的拉伸和心腔的扩大使其出现结构重构、功能变化及电重构,并最终发展为房颤[22]。房颤对高血压所致心衰的预后产生重要影响的原因,一方面由于房颤增加了静息时心率,而过快的心率缩短了舒张期左室充盈时间使得心射血量下降,心功能下降;另一方面房颤和心衰共同作用加速了心肌纤维化进程,心肌僵硬度增加,而舒张及收缩功能进一步下降[23]。故在高血压所致心衰患者中,高血压导致了房颤,而房颤加重了心衰。
在药物治疗方面,两组患者各类降压及抗心衰药物的应用均无统计学差异,表明对高血压所致心衰患者的起始治疗比较规范,但在出院至随访的过程中,部分患者曾进行了药物调整,以及部分患者依从性较差,故基线治疗情况不能完整地反映患者出院后的治疗情况,可能对预后情况产生影响,还需完善出院后患者的治疗情况以明确药物治疗对预后的影响。
本研究发现高血压所致心力衰竭中,死亡患者年龄较大,合并房颤者较多,其中合并房颤是患者死亡的独立预测因素。因此及时控制血压以避免出现房颤,在高血压所致心力衰竭的治疗中是十分必要的。
1 中华医学会心血管病学分会.中国心力衰竭诊断和治疗指南2014[J]. 中华心血管病杂志,2014,42(2):3-10
2 国家基本公共卫生服务项目基层高血压管理办公室,基层高血压管理专家委员会.国家基层高血压防治管理指南[J]. 中国循环杂志,2017,32(11):1041-1048
3 Ogah OS,Sliwa K,Akinyemi JO,et al.Hypertensive heart failure in Nigerian Africans: insights from the Abeokuta H eart Failure Registry[J]. J Clin Hypertens (Greenwich),2015,17(4):263-272
4 Akintunde AA. The clinical value of th e Tei index among Nigerians with hypertensive heart failure: correlation with other conventional indices[J]. Cardiovasc J Afr, 2012,23(1):40-43
5 Loffredo FS, Nikolova AP, Pancoast JR, et al. Heart failure with preserved ejection fraction: molecular pathways of the aging myocardium[J]. Circ Res, 2014,115(1):97-107
6 Yang W , Li JP, Zhang Y, et al. As sociation between Body Mass Index and All-Cause Mortality in Hypertensive Adults:Results from the China Stroke Primary Prevention Trial (CSPPT)[J]. Nutrients, 2016,8(6):384
7 Shah R, Gayat E , Januzzi JJ, et al. Body mass index and mortality in acutely decompensated heart failure across the world: a global obesity paradox[J]. J Am Coll Cardiol, 2014,63(8):778-785
8 Santaguida PL, Don-Wauchope AC, Oremus M, et al. BNP and NT-proBNP as prognostic markers in persons with acute decompensated heart failure: a systematic review[J]. Heart Fail Rev, 2014,19(4):453-470
9 Oremus M , Don-Wauchope A, McKelvie R, et al. BNP and NT-proBNP as prognostic markers in persons with chronic stable heart failure[J]. Heart Fail Rev, 2014,19(4):471-505
10 Yancy CW , Lopatin M, Stevenson LW, et al. Clinical presentation, management, and in-hospital outcomes of patients admitted with acute decompensated heart failure with preserved systolic function: a report from the Acute Decompensated Heart Failure National Registry (ADHERE) Database[J]. J Am Coll Cardiol, 2006,47(1):76-84
11 Sani MU, Davison BA, Cotter G, et al. Renal dysfunction in African patients with acute heart failure[J]. Eur J Heart Fail,2014,16(7):718-728
12 Ouwerkerk W, Voors AA, Zwinderman AH. Factors influencing the predictive power of models for predicting mortality and/or heart failure hospitalization in patients with heart failure[J ]. JACC Heart Fail, 2014,2(5):429-436
13 Parrinello G,Torres D,Testani JM,et al.Blood urea nitrogen to creatinine ratio is associated with congestion and mortality in heart failure patients with renal dysfunction[J]. Intern Emerg Med, 2015,10(8):965-972
14 Okin PM,Devereux RB,Kjeldsen SE,et al.Incidence of heart failure in relation to QRS duration during antihypertensive therapy: the LIFE study[J].J Hypertens,2009,27(11):2271-2277
15 Okin PM, Oikarinen L ,Viitasalo M,et al.Serial assessment of the electrocardiographic strain pattern for prediction of new-onset heart failure during antihypertensive treatment: the LIFE study[J].Eur J Heart Fail, 2011,13(4):384-391
16 Okin PM,Devereux RB,Nieminen MS,et al. Electrocardiographic strain pattern and prediction of new-onset congestive heart failure in hypertensive patients: the Losartan Intervention for Endpoint Reduction in Hypertension (LIFE) study[J]. Circulation,2006,113(1):67-73
17 Abebe TB,Gebreyohannes EA, Tefera YG,et al.Patients with HFpEF and H FrEF have different clinical characteris tics but similar prognosis: a retrospective cohort study[J]. BMC Cardiovasc Disord, 2016,16(1):232
18 Senni M, Gavazzi A, Oliva F ,et al.In-hospital and 1-year outcomes of acute heart failure patients according to presentation(de novo vs. worsening) and ejection fraction.Results from INHF Outcome Registry[J]. Int J Cardiol, 2014,173(2):163-169
19 Kaneko H, Suzuki S, Yajima J, et al. Clinical characteristics and long-term clinical outcomes of Japanese heart failure patients with preserved versus reduced left ventricular ejection fraction: a prospective cohort of Shinken Database 2004-2011[J]. J Cardiol,2013,62(2):102-109
20 Mene-Afejuku TO,Balogun MO,Akintomide AO,et al.Prognostic indices among hypertensive heart failure patients in Nigeria: the roles of 24-hour Holter electrocardiography and 6-minute walk test[J]. Vasc Health Risk Manag, 2017,13:71-79
21 Vagaonescu TD, Wilson AC, Kostis JB. Atrial fibrillation and isolated systolic hypertension: the systolic hypertension in the elderly program and systolic hypertension in the elderly programextension study[J]. Hypertension, 2008,51(6):1552-1556
22 Chen Y, Sato H,Watanabe N,et al.Factors influencing left atrial volume in treated hypertension[J].J Cardiol,2012,60(2):133-138
23 Anter E, Jessup M, Callans DJ. Atrial fibrillation and heart failure: treatment considerations for a dual epidem ic[J].Circulation, 2009,119(18):2516-2525

