256例重型、特重型颅脑外伤后行大骨瓣减压术患者的回顾性分析
吕学明 王天助 李育鑫 袁绍纪
重型、特重型外伤性脑损伤 (traumatic brain injury,TBI)平均死亡率为30% ~40%,其中近80%死于发病1周以内,主要死亡原因是由脑出血、脑水肿或脑缺血引起的恶性高颅压。去骨瓣减压(decompressive craniectomy,DC)是救治重型 TBI难治性颅高压、脱水利尿等降颅压无效患者所采取的最后手段和步骤,但其疗效存在争议[1-6]。
资料与方法
一、一般资料
单中心回顾性队列研究纳入自2012年7月至2016年12月济南军区总医院神经外科收治的重型、特重型TBI 256例,其中男性176例、女性80例;年龄 9 ~74 岁,平均年龄(47.2±17.078)岁;受伤原因:坠落伤67例,车祸伤129例,摔伤28例,棍棒伤22例,其他10例;入院时间:≤2 h者80例,3 ~5 h者59例,≥6 h者117例;入院瞳孔:无变化56例,单侧散大173例,双侧散大27例;CT影像:原发脑干或轴索损伤51例、双侧广泛脑挫裂伤112例、弥漫性脑肿胀74例、单侧多叶脑挫裂伤130例、单纯硬膜下或硬膜外血肿52例;中线结构移位为1.0 ~1.5 cm者146例、>1.5 cm者70例,移位不明显或呈弥漫性脑肿胀者40例;合并其他脏器伤:胸部外伤41例,腹部外伤32例,四肢部外伤150例。入院后,根据GCS评分进行临床分级:重型(6 ~8分)166例,特重型(3 ~5分)90例。
二、治疗方法
采用标准DC术,手术切口开始于颧弓上耳屏前1 cm,注意尽量保留颞浅动脉主干,于耳廓上方向后上方延伸至顶骨正中线,然后沿正中线向前至前额部发际下,采用游离骨瓣,顶部骨瓣必须旁开正中线矢状窦2 ~3 cm。骨窗下缘尽量平前颅底及中颅底,颅底近蝶骨嵴处尽量向颞底扩大骨窗,减压窗面积约为12 cm×15 cm。清除硬脑膜外血肿。从颞前部开始切开硬脑膜,再作“T”字弧形切开硬脑膜,并悬吊硬膜。硬脑膜切开后可以暴露额叶、颞叶、顶叶、前颅窝和中颅窝。清除硬脑膜下血肿、脑内血肿,彻底止血。减张缝合硬脑膜,去除骨瓣,外置引流管,逐层缝合手术切口[7]。
三、术后评估
对256例患者的临床资料、指标等结果进行记录的内容包括:(1)临床人口学资料,如性别、年龄;(2)外伤后合并其他脏器伤;(3)头颅影像学资料;(4)DC术后复查头颅CT影像是否加重;(5)初始GCS评分是否≤8分;(6)GOS评分评定:伤后6 ~13个月进行GOS评分。随访时间6个月 ~1年,平均10个月,按GOS评分法判定疗效。根据GOS评分结果分为恢复良好/中残(4 ~5分),重残/植物生存(2 ~3分)和死亡(1分)。死亡、植物生存、重残为临床综合结局不良。统计以上资料,分析DC术后病例远期临床疗效。
结 果
256例患者术后CT复查结果:脑挫裂伤进展出血原有扩大和后发68例,对侧脑出血40例(图1),恶性颅内高压、弥漫性脑肿胀56例,余92例术后CT复查结果患者表现为环池出现、中线居中,脑受压表现得到改善,没有出现脑挫裂伤、脑出血的扩大等。
远期临床疗效:良好/中残患者104例(40.63%),但其规范评估行为、心理表现与心理健康的负担未纳入此次临床评估。152例患者预后较差(59.37%),其中重残54例,植物状态38例,死亡60例,可判断这些患者存在预后不良。
讨 论
重型、特重型TBI合并脑疝有较高的致残率及死亡率。尽管DC术可明显提高对重型、特重型TBI脑疝形成患者的治疗效果,但仍有较高的死残率。DC术的优势是改变重型、特重型TBI脑疝患者脑容量代偿不足的问题,为脑组织的急性肿胀提供充足空间,避免重要的脑组织过度受压,但这仅仅是救治环节中的一个步骤,但其疗效存在争议。如何防治重型、特重型TBI的恶性进展和改善预后仍需进一步研究。
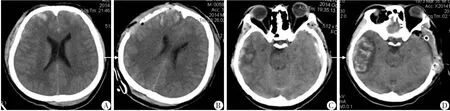
图1 典型患者去骨瓣术后CT影像
严重TBI患者凝血、纤溶系统功能存在显著改变:在轻微的外伤中,患者可以表现为凝血功能正常或者高凝状态;严重的外伤中,患者则可表现为低凝,甚至是原发性纤溶亢进。Donahue等[8]报道,入组脑外伤的患者没有应用抗血小板药物,严重脑外伤患者的腺苷二磷酸和花生四烯酸抑制率较正常者高,生存组和死亡组的腺苷二磷酸抑制率有明显的统计学差异,提示血小板功能紊乱是脑外伤凝血障碍的早期标志。对于原有扩大或后发的出血性脑挫裂伤和对侧脑出血,目前临床上仍无良策[9]。有研究提示,进展性出血的颅脑外伤患者D-D二聚体、凝血酶原时间、国际标准化比值、纤维蛋白原降解产物显著升高,均说明患者处于低凝状态,而血小板显著下降,说明患者抗出血的能力较差,因此更容易出现进展性颅内出血[10]。有研究表明,患者的年龄越大发生脑挫裂伤进展性出血的几率越大,可能原因为年龄大的患者更容易合并高血压、糖尿病等老年人常见病,而且更容易出现脑血管硬化、脑血管顺应性下降等病变[9]。
DC可有效缓解危及生命的高颅压、增加脑灌注压(cerebral perfusion pressure,CPP),但不能防治脑水肿和脑挫裂伤,而且可以引发出血等并发症。过去几年,DC术用于TBI的救治有一些小的研究结果。然而,由于样本量较小,研究对象的选择标准不同,技术差异以及手术时机不同,因此,DC术用于严重的TBI的效果并无明确的定论[11]。国外一项实验关于 TBI伴有颅内压(intracranial pressure,ICP)升高的成年患者,患者预后用受伤后6个月的GOS评分评估。这项研究发现双侧额颞DC术可以降低ICP和重症监护室的住院时间,DC术并不与预后相关[12]。
大量的回顾性研究及RCT研究提示DC有益[13-16]。但是仍有很多研究认为DC无益。欧洲关于成人弥漫性脑外伤回顾性研究认为:行双额颞减压术后的患者,ICP降低持续时间6个月后,不良预后增加(P=0.02),患者术后ICP降低但预后不好的原因可能有以下几点:DC本身虽缓解ICP,但是不能防治脑水肿;ICP降低不能阻断继发脑损伤发展和纠正脑水肿的发生发展;ICP降低、CPP增高可引发或加重继发出血[17]。2013年Honeybul等[18]对澳大利亚186例重度TBI(血肿、顽固ICP增高)患者行单侧或双侧DC,术后随访18个月后的结果,良好恢复的75例(40%)、中病残 32例(17%)、严重病残 34例(18%)、植物状态 5例(3%)、死亡 32例(17%)、失访8例(4%);其中严重病残和植物状态患者39例,其DC后长期疗效:严重病残15例、植物状态5例、死亡7例、失访或拒绝参与12例,其中有20例患者接受至少3年随访,最后得出结论,术后18个月为严重病残和植物状态的患者病情以后少有改善。
本组256例重型、特重型TBI的患者DC术后大部分临床预后差,表现为死亡、植物生存、神经功能损伤,提示医学界同仁仍需要探索新的治疗策略。
[1] Bullock RM,Chesnut R,Ghajar J,et al.Surgical management of traumatic parenchymal lesions[J].Neurosurgery,2006,58(3 Suppl):S25-46.
[2]梁玉敏,江基尧.去骨瓣减压术治疗重型颅脑外伤——放弃还是坚持?[J].中华神经外科杂志,2012,28(2):207-210.
[3] 梁玉敏,高国一,江基尧.去骨瓣减压术治疗重型颅脑创伤的临床应用进展[J].中华创伤杂志,2010,26(1):83-86.
[4] 江基尧.积极开展循证医学研究,提高中国颅脑创伤患者的救治水平[J].中华创伤杂志,2012,28(3):197-198.
[5] 江基尧,高国一.中国颅脑创伤十年[J].中华神经外科杂志,2013,29(2):109-111.
[6] Nitta N,Nozaki K.Treatment for large cerebral infarction:past,present,and future[J].World Neurosurg,2015,83(4):483-485.
[7] 刘佰运,江基尧,张赛.外伤大骨瓣手术方法介绍[J].中华神经外科杂志,2008,24(2):153-154
[8] Donahue DL,Beck J,Fritz B,et al.Early platelet dysfunction in a rodent model of blunt traumatic brain injury reflects the acute traumatic coagulopathy found in humans[J].J Neurotrauma,2014,31(4):404-410.
[9] Kurland D,Hong C,Aarabi B,et al.Hemorrhagic progression of a contusion after traumatic brain injury:a review[J].J Neurotrauma,2012,29(1):19-31.
[10] Allison RZ,Nakagawa K,Hayashi M,et al.derivation of a predictive score for hemorrhagic progression of cerebral contusions in moderate and severe traumatic brain injury[J].Neurocrit Care,2017,26(1):80-86.
[11] Grindlinger GA,Skavdahl DH,Ecker RD,et al.Decompressive craniectomy for severe traumatic brain injury:clinical study,literature review and meta-analysis[J].Springerplus,2016,5(1):1605.
[12] Cherian I,Yi G,Munakomi S.Cisternostomy:Replacing the age old decompressive hemicraniectomy?[J].Asian J Neurosurg,2013,8(3):132-138.
[13] Alvis-Miranda H,Castellar-Leones SM,Moscote-SalazarLR.Decompressivecraniectomy and traumatic brain injury:a review[J].Bull Emerg Trauma,2013,1(2):60-68.
[14] Patel N,West M,Wurster J,et al.Pediatric traumatic brain injuries treated with decompressive craniectomy[J].Surg Neurol Int,2013,4:128.
[15] Katayama Y,Tsubokawa T,Miyazaki S,et al.Oedema fluid formation within contused brain tissue as a cause of medically uncontrollable elevation of intracranial pressure:the role of surgical therapy[J].Acta Neurochir Suppl(Wien),1990,51(Suppl):308-310.
[16] Taylor A,Butt W,Rosenfeld J,et al.A randomized trial of very early decompressive craniectomy in children with traumatic brain injury and sustained intracranial hypertension[J].Childs Nerv Syst,2001,17(3):154-162.
[17] Maas AI,Menon DK,Lingsma HF,et al.Re-orientation of clinicalresearch in traumatic brain injury:reportofan international workshop on comparative effectiveness research[J].J Neurotrauma,2012,29(1):32-46.
[18] HoneybulS,Gillett GR,Ho KM,et al.Long-term survival with unfavourable outcome:a qualitative and ethical analysis[J].J Med Ethics,2015,41(12):963-969.

