临床药师参与急性坏死性胰腺炎患者抗感染诊治的实践与分析
李佳佳,王雲亮,罗宏丽(.重庆市合川区人民医院药剂科,重庆 4050;.西南医科大学附属医院药学部,四川 泸州 646000)
绝大多数急性胰腺炎(acute pancreatitis,AP)患者给予对症治疗便可完全恢复,但少数患者因合并有不同程度的器官衰竭和局部并发症,临床处理难度大,病死率达20% ~ 30%[1]。其中感染性胰腺坏死(infected pancreatic necrosis,IPN)是急性胰腺炎最常见也是最棘手的并发症。由于胰腺特殊的解剖结构,一旦发生IPN,极易引发脓毒血症,导致感染性休克甚至多脏器功能衰竭,此时除积极采取器官功能维护、营养支持和坏死组织引流清创等加以干预外,合理有效的抗生素治疗是首要处理措施[2]。笔者从1例感染性坏死胰腺炎患者的抗感染治疗过程着手,探讨临床药师在合理使用抗菌药物中的作用及价值。
1 病例概况
患者,女性,31岁,3 d前因进食高脂饮食后出现腹痛,呈持续性疼痛,伴腰背部放射痛;伴恶心、呕吐,呕吐物为少量胃内容物;伴腹胀、肛门停止排便排气;不伴明显呼吸困难,不伴少尿及意识障碍等,就诊于当地医院,行腹部CT(急性胰腺炎伴胰周少量积液、脂肪肝,无胆道异常)和胸部X片(未见明显异常)诊断为“急性胰腺炎”,予以治疗后腹胀腹痛未见明显好转,遂到我院消化内科就诊。自发病以来,患者神清、精神欠佳,大便未解,小便未见明显异常。入院查体:T 36.5 ℃,R 22 次·min-1,P 125 次·min-1,BP 119/89 mm Hg(1 mm Hg = 0.133 kPa),体重指数25.39 kg·m-2。急性痛苦面容,腹膨隆,腹痛拒按,全腹部压痛明显,尤以中上腹为甚,反跳痛及肌紧张明显,腹部无包块,无Cullen征和Grey-Turner征。肝脾肋下未触及,Murphy氏征阴性,麦氏点无压痛,肾区无叩击痛,无移动性浊音,肠鸣音1次·min-1。实验室检查:血常规示白细胞计数(WBC)19.86×109·L-1,中性粒细胞百分比(N%)90.5%;血生化示丙氨酸氨基转移酶(ALT)8.1 U·L-1,天门冬氨酸氨基转移酶(AST)37.2 U·L-1,碱性磷酸酶(ALP)74 U·L-1,γ-谷氨酰转肽酶(γ-GT)10.4 U·L-1,总胆红素(TBIL)7.4 μmol·L-1,直接胆红素(DBIL)0.8 μmol·L-1,总胆固醇14.54 μmol·L-1,甘油三酯23.95 mmol·L-1,肌酐89 μmol·L-1,C-反应蛋白(CRP)165.1 mg·L-1,降钙素原(PCT)1.5 ng·mL-1,血清淀粉酶(AMY)186.2 U·L-1,血清脂肪酶(LPS) 497.8 U·L-1,血糖14.15 mmol·L-1,Ca2+1.29 mmol·L-1。血气分析(吸氧浓度3 L·min-1)示pH 7.399,PaCO231.6 mm Hg,PaO261.4 mm Hg,SaO294%,氧合指数186,腹部增强CT提示急性胰腺炎,腹膜炎,腹盆腔积液,双侧腹壁软组织肿胀;双侧胸腔少量积液。入院诊断:1)重度急性胰腺炎伴急性肺损伤;2)高脂血症。
2 主要治疗经过
入院后予以禁食、胃肠减压、液体复苏、抗感染、抑制胰腺分泌、吸氧、营养支持、无创机械通气等治疗。初始抗感染方案为头孢呋辛(1.5 g,q 12 h,ivgtt)+奥硝唑(0.5 g,q 12 h,ivgtt)+左氧氟沙星(0.4 g,qd,ivgtt)。治疗期间密切观察患者病情变化和监测各项指标,详见表1。入院第2天,患者经过呼吸支持治疗后,肺部损伤情况明显好转,SaO2可升至98% ~ 100%,氧合指数维持在380以上,患者器官功能衰竭持续时间< 48 h,因此修正诊断:1)中度急性胰腺炎;2)高脂血症。入院第4天,腹胀腹痛仍明显,肛门仍未排气排便,肠鸣音较前明显减弱,移动性浊音阳性,同时出现咳嗽、咳黄色脓痰,查体右肺可闻及湿性啰音,最高体温39 ℃;复查胸腹部增强CT显示右下肺斑片状浸润影,胰腺周围“气泡征”;复查血常规及血生化示WBC 18.86×109·L-1,N% 91.5%,CRP 124.1 mg·L-1,PCT 2.1 ng·mL-1,AMY 51.1 U·L-1,LPS 161.7 U·L-1,血糖 8.85 mmol·L-1,Ca2+1.6 mmol·L-1,药师遂依据胰腺感染常见病原菌并结合患者肺部感染情况建议将抗感染方案调整为美罗培南(1 g,q 8 h,ivgtt),并做血及痰培养,该建议被医生采纳。入院第5天,医生对该患者实施B超引导下经皮穿刺置管,对坏死组织进行引流。入院第7天,体温恢复正常,感染指标均逐渐降低,血及痰培养均未见细菌生长。入院第9天患者体温再次升至39.2 ℃,腹胀明显,腹膜刺激征较前加重,N%、CRP、PCT显著上升,复查腹部增强CT示胰腺坏死范围扩大,全腹膜炎,在怀疑肠球菌导致腹部感染加重的情况下,加用万古霉素(1 g,q 8 h,ivgtt)联合抗感染;另外在药师的建议下对美罗培南实施特殊给药方案(先在0.5 h内泵入500 mg的剂量,随后在2.5 h内再匀速泵入500 mg剂量,q 8 h),同时抽取腹腔积液及血液做细菌培养和药敏试验。入院第14天,患者血及腹腔积液培养结果均示粪肠球菌,对万古霉素及左氧氟沙星敏感。使用美罗培南和万古霉素联合治疗5 d后,体温恢复正常,腹胀明显好转,各项感染指标持续降低;继续使用5 d后复查结果提示各项指标逐步趋于正常,故于入院第19天调整为左氧氟沙星(0.4 g,qd,ivgtt)+奥硝唑(0.5 g,qd,ivgtt)。继续抗感染治疗5 d,患者生命体征平稳,复查血象及生化均正常,准予出院。出院诊断:1)中度急性胰腺炎伴胰腺感染性坏死;2)肺部感染;3)高脂血症。
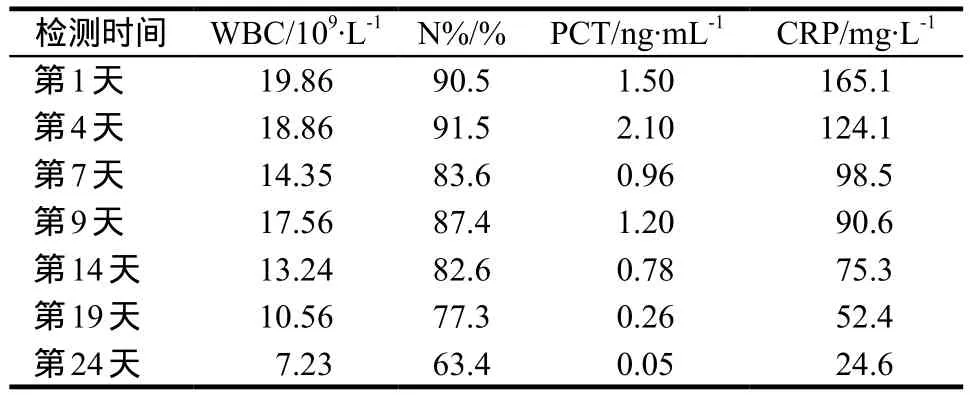
表1 患者主要感染指标监测结果Tab 1 The monitoring results of infection indicator in patient
3 抗感染方案分析
3.1 初始抗感染方案的分析
该患者急性、突发、持续性的上腹部疼痛,向腰背部放射,血清淀粉酶和脂肪酶活性均大于正常值上限3倍,依据《中国急性胰腺炎诊治指南》[3](以下简称《指南》)明确诊断为急性胰腺炎;入院后腹部增强CT显示存在多个积液区,按照改良CT严重指数(modi fi ed CT severity index,MCTSI)评分为4分,患者入院时呼吸困难,氧合指数低,存在肺功能不全,因此初步诊断为重度AP。《指南》中指出“对伴有感染的中度AP和重度AP应常规使用抗菌药物”,患者入院WBC 19.86×109·L-1,N% 90.5%,CRP 165.1 mg·L-1,PCT 1.5 ng·mL-1,提示伴有感染,故该患者具有使用抗菌药物的指征。入院后临床医生选用“头孢呋辛+奥硝唑+左氧氟沙星”三联进行抗感染治疗,临床药师药学查房后与医生探讨:1)引起胰腺感染的主要致病菌为肠道常驻菌革兰阴性菌和厌氧菌,经验性治疗需选择抗菌谱能够覆盖主要致病菌、脂溶性强、有效通过血胰屏障的药物。初始治疗方案中的头孢呋辛为第二代头孢菌素,抗菌谱主要为革兰阳性菌,对革兰阴性菌的作用弱于第三代,故不宜选用;况且《指南》推荐方案为碳青霉烯类、青霉素+β-内酰胺酶抑制剂、第三代头孢菌素+抗厌氧菌、喹诺酮+抗厌氧菌,并未推荐三联方案;三联抗菌药物不但不能达到有效抗感染的目的,反而增加患者经济负担,且极易导致细菌耐药性的发生。2)患者入院CRP 165.1 mg·L-1,血糖14.15 mmol·L-1,Ca2+1.6 mmol·L-1,这些证据提示胰腺组织坏死可能性高及预后不良。目前对于怀疑胰腺感染性坏死的重度AP患者,主张“降阶梯”治疗,即经验性治疗选用广谱抗生素,待病原菌确定后再针对性治疗,因此药师建议医生在进行血培养的同时首选《指南》推荐的碳青霉烯类药物,医生因考虑患者经济问题未采纳该建议。3)患者入院后腹胀腹痛感明显,肛门停止排气排便,肠鸣音弱,肠道处于严重麻痹状态,肠道内微生态平衡因此被打乱,条件致病菌大量生长,并移位于胰腺,极易导致严重感染的发生,因此建议辅以生大黄、芒硝泡水口服,并结合大黄水灌肠、芒硝腹部外敷,尽早促进肠动力的恢复,以减少细菌的过度繁殖[4],医生采纳该建议。
3.2 初始抗感染方案失败原因分析
入院第4天,患者腹痛腹胀加重,肠鸣音较前显著减弱,感染指标仍高(WBC 18.86×109·L-1,N% 91.5%,PCT 2.1 ng·mL-1),同时出现发热(39 ℃)、咳黄色脓痰,增强CT提示胰腺实质感染性坏死、肺部感染,这些证据提示初始抗感染失败。胰腺属于后壁脏器,早期的影象证据不能很好的反映病变情况,该患者可能已经形成胰腺脓肿,而脓肿形成后抗菌药物不能有效的渗透;IPN多为混合性感染,以大肠埃希菌、肺炎克雷伯菌等革兰阴性菌和厌氧菌为主,而目前现有的研究显示大肠埃希菌及肺炎克雷伯菌对喹诺酮类的耐药率依然居高不下[5];另外抗菌药物在体内的吸收、分布、代谢、排泄过程会受到患者自身病理生理状态的影响。患者因AP导致大量炎性渗出,易影响药物在体内的分布,导致真正发挥药效的游离药物浓度降低。综上所述,这些均可能是导致初始抗感治疗失败的原因。
3.3 抗感染方案的调整
患者初始抗感染治疗失败后,在缺乏病原学证据的情况下,迫切需要依据患者目前病情变化情况实施有效的经验性治疗。患者除腹部症状加重外,又出现咳嗽、咳黄色脓痰,CT影像证据显示胰腺感染性坏死、肺部感染,因此抗感染药物的治疗靶点需要考虑胰腺又兼顾肺部。患者目前肠道严重麻痹,肠道黏膜屏障因此而减弱,肠道内大量繁殖的条件致病菌也会移位至肺部,导致肺部感染,故抗感染药物的抗菌谱仍然主要覆盖肠杆菌及厌氧菌。美罗培南为第二代碳青霉烯类药物,不仅对革兰阳性和阴性需氧菌、厌氧菌有较强的抗菌活性,而且还对产超广谱β-内酰胺酶、头孢菌素酶等酶的肠杆菌均具有抗菌活性;患者合并有肺部感染,美罗培南可以很好地穿透进入包括肺部、颅脑、泌尿系、腹腔、软组织等部位,所以结合以上因素,在怀疑耐药肠杆菌导致的感染加重的情况下,药师建议应用美罗培南进行经验性治疗。
依据抗菌药物PK/PD理论,美罗培南为时间依赖性抗生素,t1/2较短。研究发现,当T > MIC为40%时美罗培南对敏感菌表现出最大杀菌效应[6]。为了达到T >MIC > 40%的PK/PD指标,临床上可采用增加给药剂量、缩短给药间隔及延长输注时间三种策略提高疗效。尽管增加给药剂量可以提高美罗培南血药浓度,但对于T > MIC增加有限,最关键是当血药浓度大于致病菌4 ~ 5倍MIC时,其杀菌效果达到饱和,继续增加剂量,杀菌效应也不会增加。另外由于美罗培南在室温下稳定性较差,其与0.9%氯化钠注射液溶配后,室温下必须于6 h内应用,持续静脉输注时为了使药物溶液保持稳定必须采用低温装置或每日多次更换新鲜配制的药物溶液,这也增加临床实际应用的难度[7]。基于上述原因,临床药师通过查阅文献建议医生对美罗培南实施特殊给药方案:先在0.5 h内泵入500 mg的剂量,随后在2.5 h内再匀速泵入500 mg剂量,每8小时用药1次,使血药浓度尽可能长时间维持在细菌MIC值之上,以达到最佳治疗效果[8]。医生考虑由于该特殊给药方案需要另外开通静脉通路,增加了护理难度,故依据患者肾功能(CCr 82 mL·min-1)采取说明书推荐的常规剂量1 g,q 8 h进行静脉滴注。
美罗培南治疗3 d后,患者咳嗽咳痰和腹部症状均明显好转,但在治疗第5天时,患者再次出现腹胀加重,体温升高,感染指标较前升高,腹部CT显示胰腺坏死范围较前有所增加。针对目前患者情况,临床药师提出以下建议:1)患者腹部症状改善与实施胰腺坏死物引流有关,但美罗培南所发挥的作用仍然不可忽略;经过美罗培南治疗后,患者肺部感染的情况得到控制,之所以治疗后出现腹部症状反复与美罗培南使用常规给药方案不能维持有效的T > MIC > 40%的时间有关,因此继续使用美罗培南,并将给药方案调整为药师建议的特殊给药方案。2)AP早期感染以革兰阴性菌和厌氧菌最为常见,随着病情发展和肠道黏膜受损,革兰阳性菌(尤以肠球菌属为主)的可能性显著增加[9],而美罗培南虽对绝大多数阳性菌有效,但是对肠球菌几乎无抗菌活性,这可能是导致感染加重的原因。因此在抽腹腔积液、血液做细菌培养和药敏试验同时,联合万古霉素进行经验性治疗。3)该患者因AP导致大量炎性渗出,这很容易降低万古霉素的谷浓度,常规剂量下的药物达不到预期的抗菌效果。《万古霉素临床应用剂量中国专家共识》(以下简称《共识》)推荐对于重症患者万古霉素给药剂量为每次15 ~ 20 mg·kg-1(依据实际体质量计算),每8 ~ 12 h给药1次[10]。由于医院目前尚未开展万古霉素血药浓度监测工作,临床药师只能综合考虑患者实际情况,结合《共识》推荐剂量,最终制定万古霉素的给药剂量为1 g,q 8 h。4)严格控制万古霉素静脉滴速,每次静滴应在60 min以上,速度过快可使组胺释放出现红人综合征、低血压等不良反应;每隔2 ~ 3天监测患者肝肾功能及尿蛋白,避免不良反应的发生。
医生按照上述建议修改治疗方案后,患者体温逐渐恢复正常,腹胀明显好转,各项感染指标持续降低;此外腹腔积液及血液培养结果与药敏实验也证实联合万古霉素治疗是合理的。入院第19天,即美罗培南和万古霉素联合治疗10 d后,患者各项感染指标逐步趋于正常,感染症状已得到有效控制,为避免细菌耐药和二重感染,同时兼顾患者肝肾功能,医生采纳药师建议停用美罗培南和万古霉素,实施降阶梯治疗。依据《指南》推荐和药敏结果,选用左氧氟沙星+奥硝唑继续抗感染治疗,5 d后患者感染基本控制,生命体征平稳,好转出院。
4 总结
AP合并胰腺坏死的患者一旦发生感染,病情极危重且进展迅速,因此对于AP合并感染性坏死的患者,实施精准有效的抗感染治疗是改善预后、降低病死率的关键。本例患者因高脂血症引发急性胰腺炎,又因胰腺坏死诱发胰腺、腹腔、肺部感染,临床药师全程跟踪并结合患者的诊疗过程及相关检查,协助医生制定相应给药方案:初始治疗方案即建议选用美罗培南,医生未采纳;治疗失败后,立即使用美罗培南实施补救治疗;症状反复后,确定抗感染方案;感染有效控制后,实施降阶梯治疗。目前由于抗菌药物的不合理使用,胰腺感染的菌群、菌种都在发生着变化,耐药菌株也随之增多,临床药师作为治疗团队的一员,应充分发挥自身药学专业知识,积极参与临床治疗方案的优化,及时发现药品不良反应并处理,旨为患者提供全程化、优质的药学服务。
[参考文献]
[1] 吴东,钱家鸣.急性胰腺炎合并感染性坏死的诊治策略[J].中华胰腺病杂志,2017,17(4):271-273.
[2] 祝荫,吕农华.急性胰腺炎合并感染性胰腺坏死多学科诊治的现状与展望[J].中华消化杂志,2016,36(10):653-656.
[3] 中华医学会消化病学分会胰腺疾病学组.中国急性胰腺炎诊治指南[J].中国实用内科杂志,2013,33(7):530-533.
[4] 中国医师协会胰腺病学专业委员会.中国急性胰腺炎多学科(MDT)诊治共识意见(草案)[J].中华胰腺病杂志,2015,15(4):217-224.
[5] 刘恋,高青.重症急性胰腺炎50例合并感染的菌谱及耐药性分析[J].中华消化杂志,2015,35(10):678-681.
[6] 张红,金路,葛卫红,等.不同生理病理状态下美罗培南药动学/药效学差异性研究进展[J].中国感染与化疗杂志,2016,16(1):92-98.
[7] 靳蓉,朱曼.从1例重症肺部感染患者探讨美罗培南的优化给药方案[J].中国药物应用与监测,2014,11(6):355-358.
[8] 洪冰,胡卢丰,章小敏,等.美罗培南两步点滴法治疗重症监护病房严重感染的疗效分析[J].中国医院药学杂志,2017,37(23):283-286.
[9] 李兆申.重视急性胰腺炎的诊断与处理[J].中国实用内科杂志,2014,34(9):833-835.
[10] 万古霉素临床应用剂量专家组.万古霉素临床应用剂量中国专家共识[J].中华传染病杂志,2012,30(11):641-646.

