无痛分娩对产妇发热及并发症的影响研究
刘 进
(连云港市赣榆区人民医院妇产科,江苏 连云港 222100)
美国妇产科医师协会发布的“2017年产科镇痛和麻醉实践指南”中指出[1],合理的分娩镇痛对提高产妇舒适度,降低围产期母婴并发症具有十分重要的意义。产妇要求分娩镇痛是无痛分娩的独立医学指征,任何方式的分娩镇痛都不会增加剖宫产风险[2]。目前临床中无痛分娩以区域性硬膜外麻醉应用较多,但是近期研究发现[3],无痛分娩的产妇发热率显著增加,可能增加围产期母婴并发症。在志愿者中,硬膜外镇痛可导致出汗阈值上升0.55℃[4]。相关研究指出[5],无痛分娩产妇的产热和散热机制异常,此外,麻醉药物也对体温产生一定影响。而产妇的炎症反应紊乱可能在发热机制中发挥重要作用[6]。基于此,该研究对我中心开展的无痛分娩技术对产妇发热和并发症的影响,并探讨可能机制。
1 对象与方法
1.1 对象资料
连续选择2018年05月~08月入我院阴道分娩产妇共400例,纳入标准:1.年龄18~35岁,ASA I~II级;2.足月,单活胎,胎位正常,宫颈扩张≥3 cm;3.临床资料完善,取得知情同意权。排除标准:1.对麻醉药物过敏,麻醉禁忌症;2.镇痛前基础体温≥37.5℃,或存在感染性疾病;3.高危妊娠,如子痫前期、前置胎盘、胎盘早剥等。
入组者中无痛分娩1 0 0 例(2 5.0%),未镇痛组300例;无痛分娩组和未镇痛组产妇的基线资料具有可比性(P>0.05)。见表1。
表1 无痛分娩组和未镇痛组产妇的基线资料比较
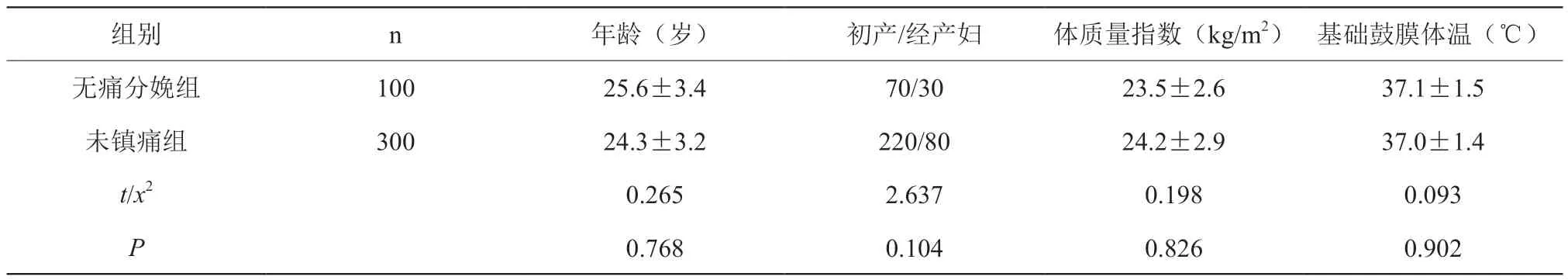
表1 无痛分娩组和未镇痛组产妇的基线资料比较
组别 n 年龄(岁) 初产/经产妇 体质量指数(kg/m2) 基础鼓膜体温(℃)无痛分娩组 100 25.6±3.4 70/30 23.5±2.6 37.1±1.5未镇痛组 300 24.3±3.2 220/80 24.2±2.9 37.0±1.4 t/x2 0.265 2.637 0.198 0.093 P 0.768 0.104 0.826 0.902
1.2 研究方法
由同一助产和医师团队完成阴道分娩,无痛分娩组采用硬膜外规律间断麻醉方法,具体为调节分娩室温度20~22℃,取侧卧位,以L3-4行硬膜外穿刺并置管3cm;推注1.5%利多卡因3mL,确认无脊麻征和误入血管;然后负荷剂量0.125%罗哌卡因+0.4μg/ml舒芬太尼10mL;将微量泵与硬膜外导管连接,麻醉药物为0.08%罗哌卡因8 mg+0.4μg/mL舒芬太尼4μg,共100mL,负荷剂量5 mL,背景输注剂量8mL,间隔时间1 h,单次追加剂量8 mL,锁定时间30min。
1.3 观察指标
比较两组产妇发热率及母婴并发症发生率,镇痛前、镇痛5 h、分娩前、分娩后1h的产妇血清IL-6水平。发热定义为鼓膜温度≥38.0℃,采用ELISA法检测血清IL-6水平,试剂购自美国Sigma公司,严格按照说明书步骤进行。
1.4 统计学分析
采用SPSS 20.0软件进行统计分析,计量资料以均数±标准差表示,组间比较采用独立样本t 检验,不同时间点血清IL-6水平比较采用重复测量的方差分析;计数资料以例数或(%)表示,组间比较用x2检验;P<0.05认为差异有统计学意义。
2 结 果
2.1 两组母婴并发症发生率的比较
无痛分娩组的母婴并发症发生率明显高于未镇痛组,差异有统计学意义(P<0.05)。见表2
2.2 两组不同时间点产妇血清il-6水平的比较
无痛分娩组产妇血清IL-6水平于镇痛5 h、分娩前以及分娩后1h均明显高于未镇痛组,差异有统计学意义(P<0.05)。见表3
3 讨 论
临床中实施分娩镇痛应由产科医师、麻醉科医师和产妇充分沟通后决定,具体的镇痛方式、药物及剂量选择应根据患者自身情况决定[7]。机体正常的体温调节机制为下丘脑整合皮肤、脊髓及其他部位传入神经的温度信息,并进行有效的体温调控。采用分娩镇痛后机体的交感神经张力下降,外周血管扩张,全身热量重新分布,核心体温下降,由于交感神经被阻滞,外周血管收缩机制失效,只能调动骨骼肌通过寒颤产热;此时产妇家属或医务人员则给产妇加盖毛毯,调节室内温度,减少产妇散热;当核心体温恢复至正常时,人体总热量高于正常,同时缺少降温措施[8]。多项研究指出[9],硬膜外镇痛4~5h后,产妇温度升高幅度约0.1℃/h。

表2 两组母婴并发症发生率的比较[n(%)]
表3 两组不同时间点产妇血清IL-6水平的比较(mg/L)
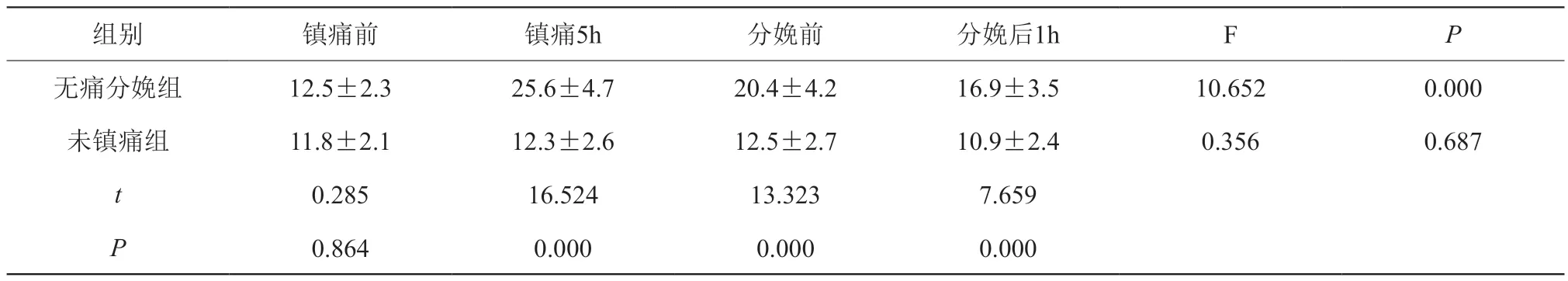
表3 两组不同时间点产妇血清IL-6水平的比较(mg/L)
组别 镇痛前 镇痛5h 分娩前 分娩后1h F P无痛分娩组 12.5±2.3 25.6±4.7 20.4±4.2 16.9±3.5 10.652 0.000未镇痛组 11.8±2.1 12.3±2.6 12.5±2.7 10.9±2.4 0.356 0.687 t 0.285 16.524 13.323 7.659 P 0.864 0.000 0.000 0.000
通过该研究得出:无痛分娩组的母婴并发症发生率明显高于未镇痛组,差异有统计学意义(P<0.05)。围生期发热的最常见感染因素包括绒毛膜羊膜炎、尿路感染和呼吸系统感染,而硬膜外分娩镇痛是围生期发热的最主要原因[10],产妇体温升高多数与感染无关,糖皮质激素可能减少硬膜外分娩镇痛导致的产妇发热,但有效性和安全性仍未得到证实。围生期发热是诊断绒毛膜羊膜炎的关键指征,当不能准确判断患者体温升高是硬膜外分娩镇痛还是绒毛膜羊膜炎引起时,通常使用广谱抗生素治疗38℃以上的发热[11]。围生期发热通常不需要进行试验室检查,白细胞计数的诊断价值有限,因为围生期白细胞计数多数高于正常。血培养的可靠指征为体温≥39℃、寒颤、低体温、白细胞左移、中性粒白细胞减少等。尽管产妇发热多数为非感染性因素,但仍会对胎儿或新生儿产生不利影响[12],如Apgar评分降低、肌张力低下、新生儿窒息、新生儿感染等。胎儿主要通过子宫胎盘循环进行大部分的热交换,胎儿体温约比母体体温高0.5~0.75℃。几项大型流行病学试验中[13],产妇分娩期发热(>38℃)的新生儿出现无法解释的脑瘫发生率是无发热产妇的2~9倍。发热同样对产妇产生不利影响,如温度升高导致心率增快、耗氧量和儿茶酚胺产生增加;增加剖宫产后试产子宫破裂的几率;增加抗生素应用率;增加器械助产或剖宫产率。
综上所述,硬膜外分娩镇痛可增加产妇发热及母婴并发症发生率,可能与机体血清IL-6水平升高有关。该研究的创新点是样本量较大,结果有一定的可信度;不足是该研究为非随机对照,分娩镇痛的选择影响因素较多;未对产妇发热的具体时间段和体温升高幅度进行量化;未能进一步对无镇痛组产妇仍有一定的发热率进行深入分析。

