艾滋病合并马尔尼菲青霉菌病的临床特征及误诊原因
郑小勤,张美,汪雯
(首都医科大学附属北京佑安医院感染科,北京100000)
马尔尼菲青霉菌(Penicillium marneffei,PM)是目前所证实的300多种青霉菌中唯一能使人类致病的青霉菌,该菌可引起马尔尼菲青霉菌病(penicilliosismarneffei,PSM),是一种少见的深部真菌感染性疾病。该病属于地方流行病,主要见于东南亚地区,以泰国、越南、中国南方(如广西、广东、云南等)[1]、老挝、马来西亚、印度及印度尼西亚居多[2]。而中国北方地区该病少见,临床上极易误诊、漏诊。但随着艾滋病患者增多及人口流动性增加,PSM有逐渐蔓延趋势,北方地区发病率也随之逐年增加,而PSM临床表现多种多样,从而对其诊断及治疗提出了新的挑战。目前国内外文献多聚焦于PSM的临床特点、预后等方面,而对PSM误诊方面多为病例个案报道。因此,笔者对北京佑安医院2007年1~3月收治的21例艾滋病(AIDS)合并马尔尼菲青霉菌感染患者的临床资料及误诊原因进行回顾性分析,报道如下:
1 资料与方法
1.1 一般资料本组21例,均为男性,年龄22~53岁,平均33.7岁。10例人类免疫功能缺陷病毒(HIV)感染途径为明确同性性传播,11例感染途径不详。11例患者来自于中国南方地区,10例患者来自中国北方地区,其中1例中国北方患者有明确的东南亚旅居史,1例中国北方患者有长期南方居住史。HIV感染诊断依据国际指南[3],由北京市或当地疾病预防控制中心(CDC)确证实验室进行蛋白印迹(WB)检测而确诊。PM感染诊断基于病原学诊断(培养或镜检鉴定马尔尼菲青霉菌结果阳性)。
1.2 临床表现患者主要临床表现为发热、皮疹、肝脾肿大、淋巴结肿大等,见表1。发热者共20例,其中低热2例,中度发热4例,高度发热13例,超高度发热1例,体温高峰最低37.5℃,最高41.5℃。皮疹者13例,其中10例为中央坏死凹陷如“脐凹”状,称之为“传染性软疣样”皮疹,2例为丘疹样皮疹,1例为充血性疱疹样皮疹。肝脾肿大者3例,脾大者9例,腹腔淋巴结增大者12例。本组21例均合并其他感染,其中PCP 6例,肺结核6例,肺结核不除外1例,腹腔淋巴结结核、结核性腹膜炎3例,腹腔淋巴结结核不除外1例,结核性心包炎1例,细菌性肺炎10例,EB病毒感染2例,CMV病毒感染、CMV视网膜炎5例,口腔真菌感染7例,MODS 3例,骨髓抑制1例,分支杆菌感染1例,结直肠溃疡伴出血1例。
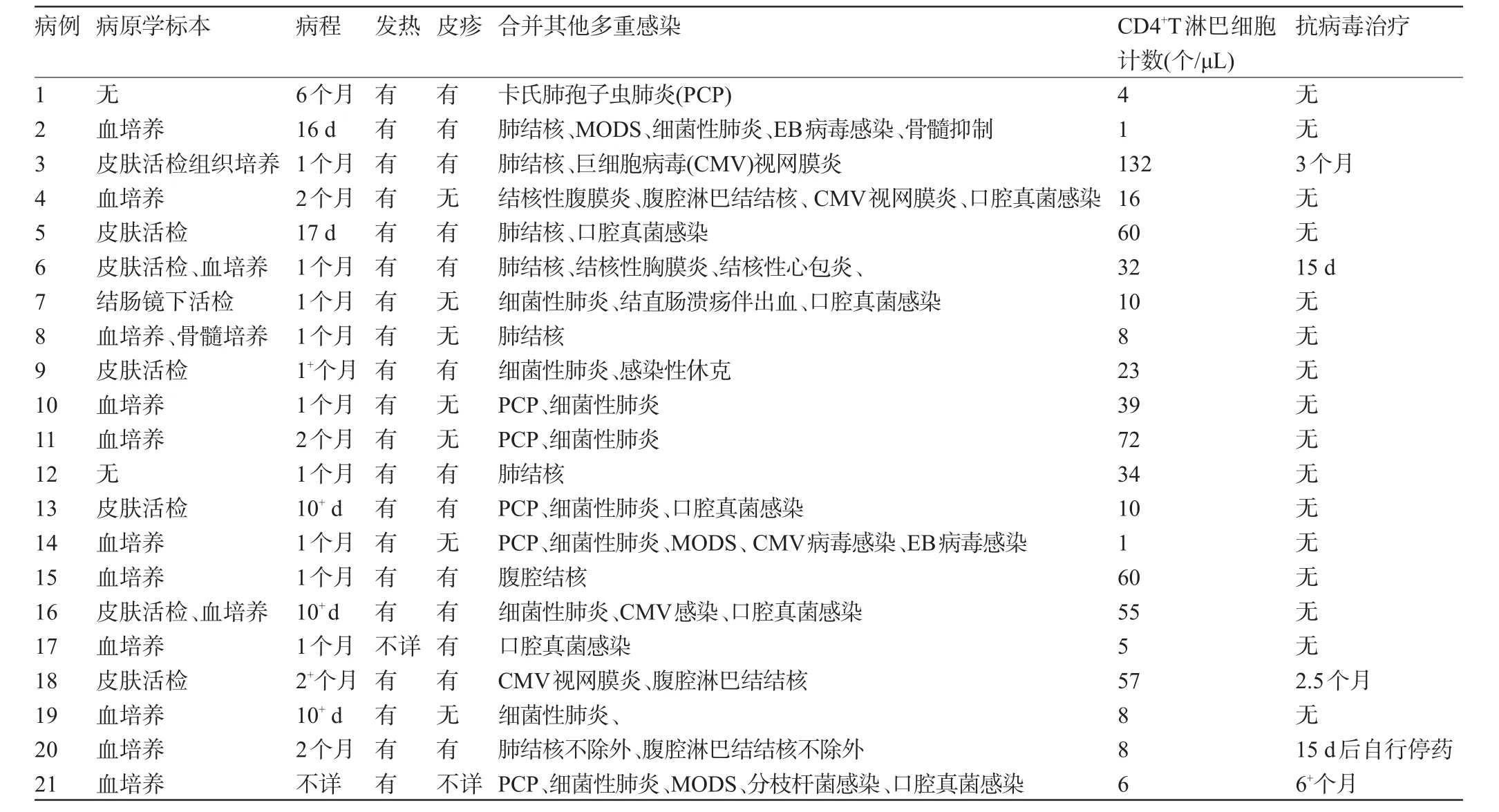
表1 AIDS合并播散型马尔尼菲青霉菌病感染患者的临床资料
1.3 实验室检查
1.3.1 血常规及CD4+T淋巴细胞计数13例白细胞<4×109/L,14例淋巴细胞计数<0.5×109/L。13例血红蛋白(HGB)<110 g/L,其中9例HGB≤90 g/L。8例血小板(PLT)<100×109/L。就诊时15例CD4+T淋巴细胞<50个/uL。
1.3.2 血生化检查7例谷丙转氨酶(ALT)40~80 U/L,4例总胆红素(ALT)>80 U/L。6例TBIL升高,其中4例>2 ULN。3例合并肾功能不全(血肌酐>88.4µmol/L)。1例未检测凝血功能,6例合并凝血功能异常血浆凝血酶原时间测定[(PTA)<80%,其中3例PTA60%~70%,2例PTA70%~80%,1例PTA未凝集]。
1.3.3 病原学检查典型的马尔尼菲青霉菌为双相生长菌:25℃培养条件下呈菌丝相生长,在沙保罗培养基上菌落基部可出现特征性的葡萄酒色水溶性色素,而转至脑心浸液平板于37℃培养条件后,真菌呈酵母相生长,镜下可见部分菌体中部有透明分隔。本组21例均行不同部位取材标本培养马尔尼菲青霉菌,结果2例阴性,19例阳性,其中仅皮肤活检培养阳性5例,仅血培养阳性10例,仅结肠镜下肠黏膜活检培养阳性1例,皮肤活检及血培养同时阳性2例,骨髓培养及血培养同时阳性1例。
1.4 治疗情况
1.4.1 误诊疾病本组21例中10例入院时误诊为结核,其中肺结核5例,肠结核1例,腹腔结核1例,结核性关节破坏1例,淋巴结结核2例。误诊为淋巴瘤、发热伴皮疹查因、传染性单核细胞增多症、食道念珠菌病各1例。7例入院时考虑诊断马尔尼菲青霉菌病,其中确诊2例,疑似诊断5例。
1.4.2 确诊时间2例入院时即确诊,入院后7 d内确诊共10例,8~14 d确诊共6例,15~28 d确诊共2例,28 d之后确诊1例(确诊时间为42 d)。
2 治疗及转归
本组21例中仅4例发病前已启动ART,时间为15 d~6+个月,均为拉米夫定+替诺福韦+依非韦伦方案,其中1例启动ART治疗半月后自行停药。21例中1例放弃治疗,17例经静脉两性霉素B诱导2周[0.6 mg/(kg·d)]后,改用口服伊曲康唑(200 mg/次,2次/d),维持10周,然后序贯口服伊曲康唑(100 mg/次,2次/d)长期维持,1例起始治疗即为单药口服伊曲康唑(200 mg/次,2次/d),2例起始治疗为静脉两性霉素B联合伏立康唑,后改为伊曲康唑口服治疗。1例放弃治疗者转归不详,余20例中4例死亡,16例好转,见表2。
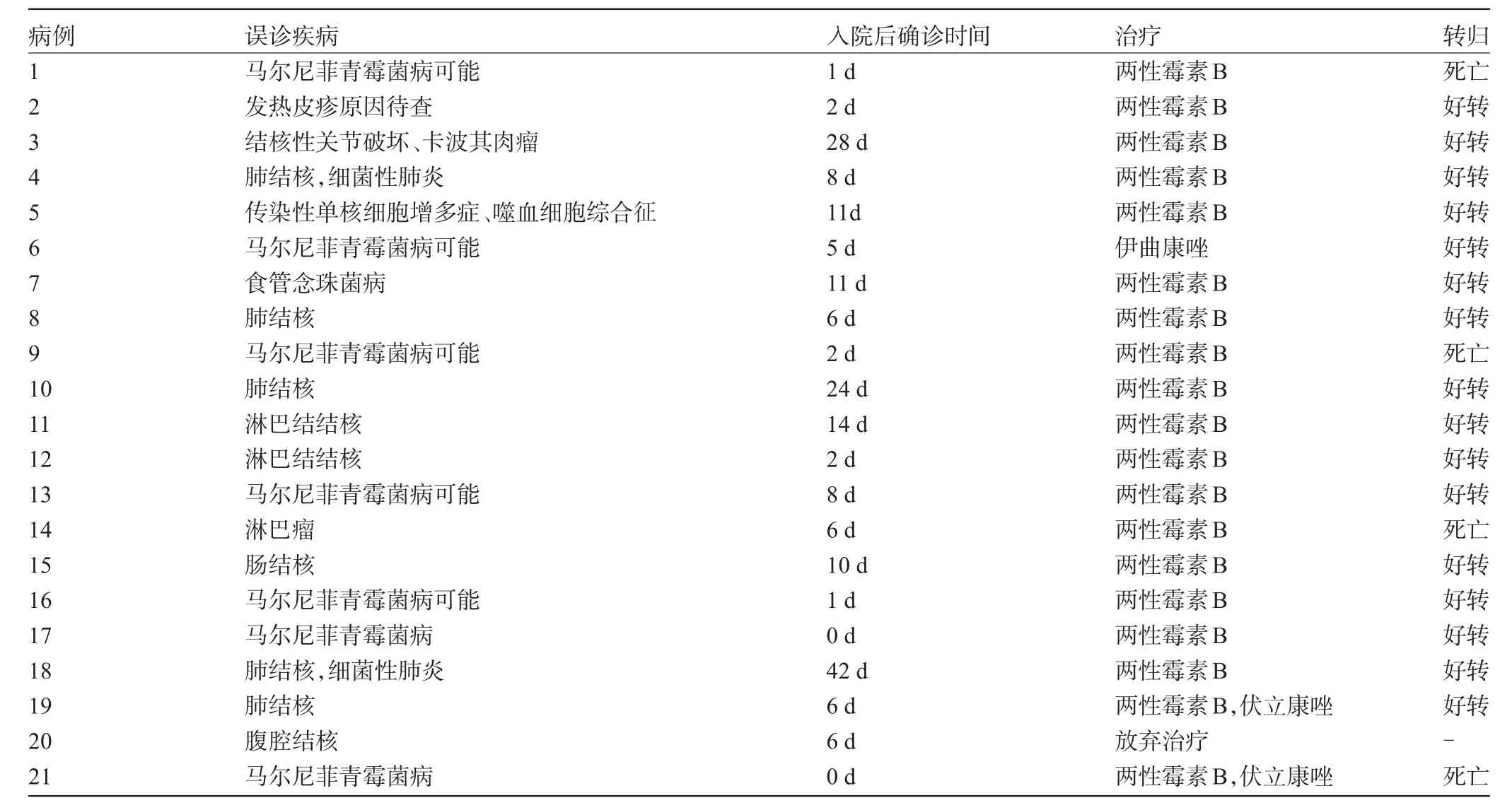
表2 AIDS合并马尔尼菲青霉菌病感染患者误诊、确诊、治疗及转归
3 讨论
PM感染主要见于免疫力低下患者,其中AIDS患者最常见,特别是CD4+T淋巴细胞小于100个/μL者[2]。宿主的免疫状态不同,PSM的临床表现形式和病情严重性也各异,缺乏特征性。PSM可局限于肺部、皮肤和淋巴结,也可以通过血液循环播散至全身,引起肺、肝、脾、肾、皮肤、骨髓及心包等全身多脏器损害,但较少累及中枢神经系统。PSM常见的临床特征包括发热、贫血、体重减轻、皮损、淋巴结肿大、咳嗽、肝肿大、腹泻、脾肿大、心包炎、溶骨性损害、关节炎等。胸部X线检查缺乏特征性。PSM的诊断主要依据宿主因素、临床表现、胸部影像学、病原学和病理检查确定。对于有广泛的皮肤丘疹、曾在PSM流行区有旅居史的患者应想到本病可能。
3.1 PSM需与以下几种常误诊疾病鉴别
3.1.1 结核PSM的临床特征包括发热、贫血、体重减轻、淋巴结肿大、腹泻、咳嗽等,胸部X线或CT常形成结节,可呈弥漫性或局限性网结节状阴影、局灶性肺泡浸润影、肺门淋巴结及纵膈淋巴结肿大、弥漫性粟粒状影、多发结节等[4]。由于结核的临床表现与其相似[5],且结核为常见病、多发病,因此在国内PSM最易被误诊为肺结核[6]、肠结核、结核性腹膜炎等。但结核患者病变可见钙化灶,涂片或培养可见抗酸杆菌,抗结核治疗有效,而PSM存在特征性皮疹,行皮肤活检、骨髓穿刺、骨髓培养、血培养等可见马尔尼菲青霉菌阳性,抗酸杆菌阴性,抗结核治疗无效。本组21例中10例入院时误诊为结核,其中肺结核5例,肠结核1例,腹腔结核1例,结核性关节破坏1例,淋巴结结核2例,与文献报道相一致。上述10例中仅血培养阳性6例,仅皮肤活检阳性2例,皮肤活检及血培养同时阳性1例,无病原学阴性1例,但该例患者来自广西,存在典型“脐凹样”皮疹。上述10例中9例经抗真菌治疗病情好转(包括无病原学检查结果的1例患者),1例放弃治疗转归不详。故当临床考虑结核,但多次病原学检查未找到抗酸杆菌,或经积极抗结核治疗临床效果欠佳时,应想到PSM可能,积极寻找PM病原学依据。
3.1.2 肿瘤PSM可累及全身多脏器,表现为多部位淋巴结肿大、局部肿块、消瘦等,故易误诊为肿瘤,尤其对于非传染病医院,及未发现患者感染HIV前。文献报道PSM可误诊为多种肿瘤,包括淋巴瘤[7]、胸腺瘤、腹部肿瘤、鼻咽癌等[8]。但肿瘤患者多无高热,或仅表现为低热,且体温可自行降至正常。而PSM患者多高热,PM病原学阳性,且经抗真菌治疗后肿大的淋巴结及肿块均可消失。本组21例中1例误诊为淋巴瘤,经两性霉素B治疗后死亡,死亡原因为脓毒症、肺部感染。
3.1.3 细菌性肺炎细菌性肺炎在AIDS患者中多见,可表现为发热、咳嗽、咳痰、咯血、胸水等,胸片或CT可见斑片影,痰培养可见细菌,积极抗细菌治疗有效。PSM患者亦可有上述临床表现,故可误诊为细菌性肺炎[9]。但PSM患者有特殊的旅居史,同时伴有皮疹、多脏器损害等,且胸部CT或胸片表现与之不同,抗细菌治疗无效,两性霉素B等治疗有效。本组21例中2例入院时考虑细菌性肺炎不除外(同时误诊结核),经抗细菌治疗效果欠佳,后PM病原学结果回报阳性,给予抗真菌治疗后病情好转。
3.1.4 其余疾病马尔尼菲青霉菌病表现多种多样,可误诊的疾病种类繁多。目前已有病例报道的疾病包括:败血症并脓肿、组织胞浆菌病[8]、伤寒、亚急性重型肝炎[9]、非结核分支杆菌感染[10]、白血病等。
3.2 误诊原因分析PSM易误诊为其余多种疾病的原因:(1)对PSM缺少认识:本病多见于免疫功能缺陷人群,但健康人群亦可出现,且患者常以中国南方多见,故部分临床医师对本病认识不足,甚至闻所未闻,导致警惕性降低,极易漏诊或误诊。加之部分医院条件简陋,无法完成血培养、皮肤活检、骨髓培养等检查,无法找到PM病原学证据,从而加大了诊断本病的难度。(2)PSM临床表现缺乏特异性:PSM临床表现随着患者的免疫状态、疾病阶段、受累脏器等不同而表现形式多样,若临床医师缺乏经验,无法理解疾病的多样化概念,则容易漏诊、误诊。临床医师应认真采集病史、完成体格检查,并本着“一元论”原则,综合患者的多种临床表现。而对于诊断不清的患者,应多次、多部位送检病原学检查或病理检查,其中血培养最为简单易行,可反复多次送检。同时临床医师应注意不断完善医学知识储备,则可一定程度上减少误诊。(3)PSM患者病情复杂多样:PSM患者多为免疫功能缺陷人群,故常合并多种感染、不同基础疾病,使PSM临床表现更加错综复杂,从而进一步加大本病诊断的难度。
AIDS合并PSM病情进展快,病死率较高,但若能早期诊断、早期抗真菌治疗,绝大部分预后较好。本研究对21例中国北方AIDS合并PSM患者的误诊原因进行了探讨,填补了近年相关研究的空白。但本研究也存在样本量偏小等不足,期望更多大样本量的研究为临床工作提供帮助。
[1] 赵国庆,冉玉平,向耘.中国大陆马尔尼菲青霉病的临床表现及流行病学特征的系统评价[J].中国真菌学杂志,2007,2(2):68-72.
[2] 张德平.马内菲青霉病的诊断和治疗[J].中华结核和呼吸杂志,2009,32(8):634-636.
[3] Masur H,Brooks JT,Benson CA,et al.Prevention and treatment of opportunistic infections in HIV-infected adults and adolescents-updated guidelines from CDC,NIH,and HIVMA of the IDSA[J].Clinical Infectious Diseases,2014,58(9):1308-1310.
[4] 李由,彭道杨,刘金贵,等.艾滋病合并马尔尼菲青霉病的胸部CT表现[J].海南医学,2016,27(15):2474-2475.
[5] 崔涛,李晶晶,陈七一,等.艾滋病合并肺结核及马尔尼菲青霉菌病的纵隔淋巴结肿大CT影像特点研究[J].临床放射学杂志,2015,34(11):1738-1741.
[6] 池云,胡志亮,成骢,等.缺少皮疹表现的艾滋病合并马尔尼菲青霉菌感染误诊为粟粒性肺结核二例[J].中华传染病杂志,2016,34(10):621-623.
[7] 覃川,温小凤,陈远健,等.淋巴结活检在早期诊断艾滋病合并马尔尼菲青霉菌病中的价值[J].广西医学,2017,39(1):105-106.
[8] 付珮一,徐方明.荚膜组织胞浆菌病3例误诊分析[J].贵州医药,2011,35(7):622-624.
[9] 何仁亮,梁志远,张绮丽.AIDS合并马尔尼菲青霉病误诊为亚急性重症肝炎1例[J].中国真菌学杂志,2008,3(6):351-353.
[10] 张建全,柳广南,杨美玲,等.马尔尼菲青霉病并发溶骨性破坏八例临床分析[J].中华临床医师杂志:电子版,2011,5(13):3912-3915.

