对传统胰消化道重建术理念与技术的反思与创新
洪德飞
对传统胰消化道重建术理念与技术的反思与创新
洪德飞
胰消化道重建术; 胰十二指肠切除术; 胰瘘
胰十二指肠切除术(pancreaticoduodenectomy,PD)术后并发症发生率高达50.0%左右,死亡率约5.0%,其中最常见、最严重的是胰瘘(postoperative pancreatic fistula,POPF),其发生率20.0%左右[1-6]。近一百年来的临床研究表明:(1)胰瘘无法避免,胰瘘的严重度因结局不一样可以分为生化漏、临床相关胰瘘(B级和C级),但处理不及时或者得当,可以互相转化。C级胰瘘可以继发大出血、重度腹腔感染等致命并发症,即“死亡三联征”,致死率30.0%以上。(2)PD术后发生胰瘘的相关因素包括病人年龄、体重指数(BMI)、营养状况、肿瘤类型、胰腺质地、胰管大小、吻合方式和术者经验等因素,其中胰管大小、胰腺质地、BMI与术后胰瘘明显相关但手术医师无法控制。PD开展之初胰消化道重建器官选择的是胰肠吻合,为希望降低过高的胰瘘率和致死率,1946年Wauge和Clagett报告将胰胃吻合术用于PD。之后国内外各个胰腺外科中心关于胰肠吻合术和胰胃吻合术开展了各项研究,即使是前瞻性随机对照研究(RCT),各中心研究结论也不一致,甚至相反。
我们已潜心研究胰消化道重建术二十余年,如1996年彭淑牖等[7]创建了捆绑式胰肠吻合术,2008年彭淑牖等[8]创建了捆绑式胰胃吻合术,2016年洪德飞等[9-13]创建了“一针法”胰管缝合技术胰肠吻合术,并开展了一系列相关研究。目前,胰腺外科界形成的胰消化道重建专家共识是:没有一种胰消化道重建方式能够完全避免胰瘘,在遵循吻合口“四无”要求:无缺血、无张力、无扭转、远端无梗阻的基础上,关键在于选择自己熟悉的吻合方式的同时,提升外科技术,提高胰消化道重建质量、加强围手术期管理。胰消化道重建的问题是:(1)初学者没有熟悉的胰消化道重建方式,他们应该学习掌握最安全、重建相对简便、术后总严重并发症和死亡率最低的胰消化道重建方式,那么是否存在呢?(2)1994年开启的腹腔镜胰十二指肠切除术(laparoscopic pancreaticoduodenectomy,LPD)和2003年开启的机器人辅助胰十二指肠切除术(robotic pancreaticoduodenectomy,RPD)再次引起了胰腺外科界关于腹腔镜、机器人胰消化道重建的探讨,因为有些开腹PD胰消化道重建技术和经验并不适合应用于LPD和RPD,有没有一种安全的胰消化道重建方式都适合于开放性胰十二指肠切除术(open pancreaticoduodenectomy,OPD)、LPD和RPD呢?(3)胰肠和胰胃吻合的研究结论是否是最后定论,缝线技术的不断创新、LPD、RPD的逐渐推广和普及,国际胰瘘小组2016年对胰瘘定义的重新定义等因素,是否促使对胰肠和胰胃各种吻合方式和技术进行重新开展RCT研究,加以评估?(4)胰腺外科专家、尤其中青年胰腺外科医师目前如何去选择和评价胰肠吻合术和胰胃吻合术?我们通过复习文献,并结合自身OPD、LPD和RPD胰消化道重建的经验和体会[13-16],对胰消化道重建研究二十余年的研究谈一点看法。
常用胰肠/胰胃吻合术的分类和优缺点
一、按胰腺残端与吻合脏器分类
1.胰肠吻合术:(1)传统法:胰管空肠黏膜端侧吻合术;胰管空肠端端或端侧套入式胰肠吻合术。(2)改进型:彭氏捆绑式、陈氏法、洪氏法等。其优点是符合生理、常用,70.0%~80.0%PD选择胰肠吻合术;其缺点是胆肠吻合瘘等同于严重胰瘘。
2.胰胃吻合术:(1)传统法:残胰植入式吻合术;胰管胃黏膜吻合术。(2)改进型:彭氏、洪氏捆绑式胰胃吻合术等。其优点是胆、胰分流,避免了胆肠吻合口瘘风险;胰胃吻合口发生瘘后,因胰酶处在酸性环境不会被激活;容易早期发现和处理胰胃吻合口并发症。其缺点是不符合生理,消化道出血发生率增加,远期是否影响胰腺功能至今不明确,腹腔镜或机器人重建相对困难。
二、按胰腺残端是否接触消化液分类
1.消化液非接触性吻合术:(1)传统法:胰管空肠黏膜端侧吻合术或胰管胃黏膜吻合术。(2)改进型:“一针法”胰管空肠黏膜吻合术、捆绑式胰管对空肠黏膜吻合术等。其优点是胰腺切面不接触消化液、胰腺残端不被消化液腐蚀引起消化道出血;远期胰肠吻合口通畅性好,胰管空肠黏膜吻合术胰腺残端游离1 cm即可。其缺点是胰管<3 mm或边缘性胰管,传统吻合法技术要求高,无法避免胰腺断面漏。
从吻合口的技术要求来看,传统胰管对空肠黏膜吻合术虽然胰管与空肠黏膜实现了“口对口”的吻合,但由于胰管不同于肠管、胆管,胰管细小,不可能游离足够的长度,正常胰管血供差、壁薄,技术上很难达到一个高质量的吻合口要求,因此寄希望于胰腺断端与空肠浆肌层的缝合。从机理上讲,胰管空肠黏膜吻合口的形成是胰腺断端与空肠浆肌层形成瘘管的过程,在胰管空肠黏膜吻合愈合前,瘘管没有及时形成,必然导致胰肠吻合口瘘的发生。
2.消化液接触性吻合术:(1)传统法:胰管空肠端端或端侧套入式胰肠吻合术、残胰植入式胰胃吻合术等。(2)彭氏捆绑式胰肠吻合术或捆绑式胰胃吻合术,陈氏胰肠吻合术等。其优点是吻合技术难度相对低,不受胰管大小、解剖位置限制,避免了胰腺断面漏。其缺点是胰腺切面易受消化液腐蚀而引起消化道大出血;胰腺残端需游离2~3 cm[17]。
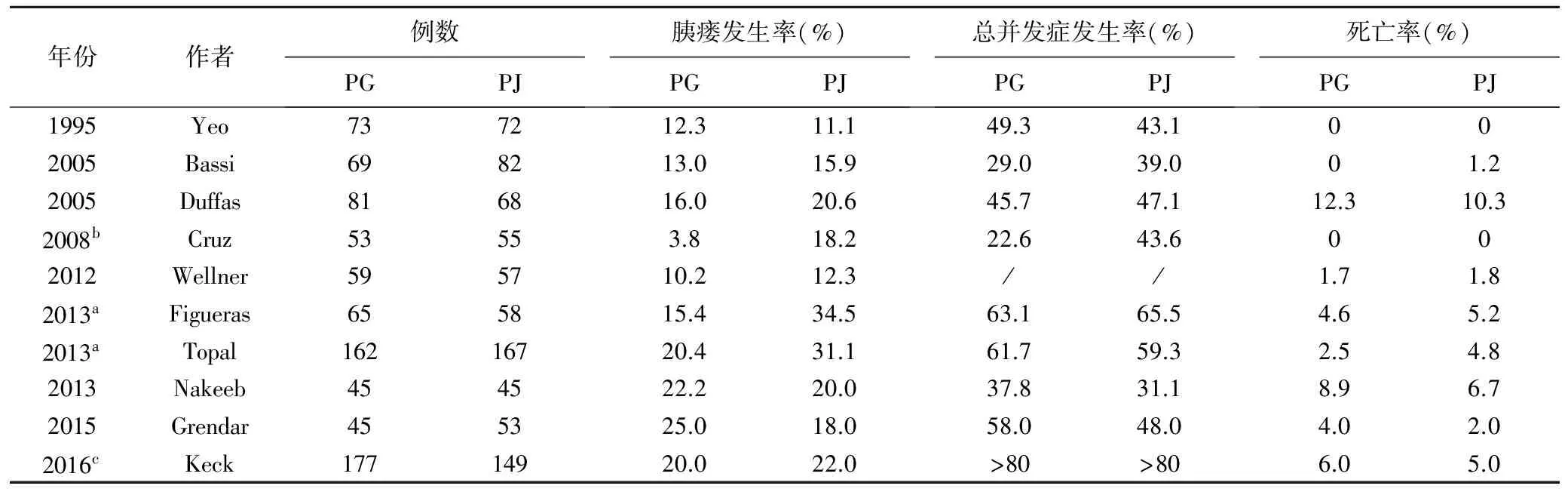
表1 10项PG和PJ RCT结果比较
注:PG:胰胃吻合;PJ:胰肠吻合;a胰瘘率显著性差异;b并发症显著性差异;cB+C级胰瘘
消化液接触性吻合从吻合口的技术要求而言,不是真正意义上的“口对口”的吻合,这个虚假“吻合口”愈合依靠的是胰腺包膜与肠壁或胃壁形成的组织粘连,只要组织粘连没有及时形成,“吻合口”就无法形成,此时发生吻合口瘘必定是灾难性的。
客观评价胰肠、胰胃吻合术各项研究结论
1995~2017年共有10项胰肠吻合术(pancreaticojejunostomy,PJ)和胰胃吻合术(pancreaticogastrostomy,PG)前瞻性随机对照研究,吻合方式包括:胰肠吻合术6项均采用导管对黏膜吻合术,3项套入吻合术,1项未限制具体方式;胰胃吻合术9项采用植入式吻合,2项未具体描述[18-27]。见表1。2005年后RCT研究中瘘胰的定义采用的是国际胰瘘研究学组统一的定义,2005年后的RCT研究结果更客观,10项RCT研究中有3项研究表明胰胃吻合术胰瘘发生率显著低于胰肠吻合术,1项研究表明胰胃吻合术后总并发症发生率低于胰肠吻合术,7项研究表明胰胃吻合与胰肠吻合术后胰瘘率无明显差异,9项研究表明总并发症率无明显差异,10项RCT研究术后住院死亡率均无明显差异。最有代表性的是2016年Keck等报告的德国14家高流量PD中心开展的149例胰肠吻合术与171例胰胃吻合术RCT研究,两者术后相关临床胰瘘(B+C级)和术后死亡率均无明显差异,胰胃吻合术后出血发生率更高,胰胃吻合和胰肠吻合术后出血发生率分别为20.0%和12.0%。
13项非随机对照研究结果表明胰胃吻合术后吻合口瘘的发生率、胰瘘后再次手术率、死亡率均低于胰肠吻合术。Shilitt等[28]报告441例PD,胰胃吻合组和胰肠吻合组胰瘘率分别为2.8%和12.6%,死亡率分别为1.6%(4/250)和5.2%(10/191)。Oussoultzoglou等[29]报告250例胰十二指肠切除术,胰胃吻合组和胰肠吻合组胰瘘发生率分别为2.3%和20.4%,胰肠组17例胰瘘患者中9例(52.9%)需再次手术,其中7例完全切除胰腺,2例清除坏死组织,术后死亡率为22.2%;胰胃吻合组4例发生胰瘘,均保守治疗治愈。胰胃组再次手术率低于胰肠吻合组,胰胃吻合组住院时间短于胰肠吻合组。
Manahem等[30]2014年对胰胃吻合术和胰肠吻合术进行了Meta分析,认为胰胃吻合术胰瘘发生率显著低于胰肠吻合术。Crippa等[31]于2016年发表的最新Meta分析并没有证明胰胃吻合术的优越性。研究收集了上述10篇RCT研究,826例胰胃吻合术和801例胰肠吻合术,两者胰瘘率分别为20.3%和22.5%,临床相关胰瘘率分别为13.1%和17.9%,均无明显差异。总并发症发生率、30天死亡率、再次手术率、腹腔感染率,均无明显差异。文中提出,目前RCT均存在异质性,主要体现在术后胰瘘诊断标准不一,只有6项RCT使用了ISGPF2005年标准;研究重点关注了胰瘘发生率,没有关注胆瘘、出血、腹腔感染等总的严重并发症发生率;不同研究中心所采用的吻合技术不统一(如胰肠吻合方法不一样);围手术期管理不统一,如生长抑制素应用等。
应客观分析各项RCT和非随机对照研究的结论,目前还不能轻易地断定没有一种最好的胰消化道重建术式,否则胰腺导管对空肠黏膜吻合术不会成为近一百年来国内外最主流的胰消化道重建术式。根据国际胰腺外科研究小组最新的胰瘘定义,继续开展大样本、同质化的RCT仍然非常有必要,同质化的标准包括医师的经验、病人种群、具体的吻合术式,吻合术式的具体操作(包括缝线等)、术后的处理等;应从总体外科严重并发症如胰瘘、胆瘘、术后出血、术后腹腔感染等开展研究;对具体吻合方式应根据缝线技术的进步、腹腔镜、机器人不同操作平台进行创新性研究。
“一针法”胰管缝合技术胰肠吻合术创建理念与临床实践
传承于OPD的经验和技术,胰管对空肠黏膜吻合术仍然是LPD主要的胰消化道重建方式。由于腹腔镜操作以及胰腺本身的特点,腹腔镜进行胰消化道重建连续缝合时线头不能太长,间断缝合时线头不能太多,腹腔镜操作的“筷子效应”限制了缝针的灵活转向;并且由于胰管常细小(一般2~3 mm),胰腺质地脆,胰管不可能像“肠管、胆管、血管”一样游离足够的长度用于吻合,使得腹腔镜实施胰管对空肠黏膜吻合术成为巨大的技术挑战,不仅操作时间显著延长,而且缝合时往往容易引起胰腺组织的撕裂;针距、边距不理想,导致无效缝合,术后发生胰瘘风险自然增加。因此,腹腔镜胰腺导管对空肠黏膜吻合术是个巨大的技术挑战[14-16,32-33]。RPD虽然克服了LPD的操作局限,提供三维(3D)立体图像,可以放大10~20倍;EndoWrist器械可完全模仿人手腕动作7个自由度,其活动范围甚至远大于人手,动作被等比例的调整,有利于精细的解剖、吻合,尤其适合胰肠吻合、胆肠吻合,但机器人费用昂贵,并且自费[14,16]。我们自2013年常规性开展LPD、2014开展RPD以来,一直为破解腹腔镜胰消化道重建难题苦苦思考和不断实践,在彭淑牖教授发明的捆绑式胰管对空肠黏膜吻合术的基础上,经过2年百例LPD的临床实践和反复动物实验,创建了“一针法”胰管缝合技术胰肠吻合术(single stich pancreatic duct suture pancreaticojejunostomy,SSPDSPJ)(简称“一针法”胰肠吻合术,SSPJ)[9-10]。
1.创建理念:(1)可以最大程度降低临床级胰瘘、出血、胆瘘、腹腔感染等PD术后严重并发症发生率和死亡率。(2)重建简便,学习曲线短,适合开腹、腹腔镜、机器人下操作。(3)基于国际上最主流的胰管对空肠黏膜吻合术,但不受胰管直径大小的限制。
2.创建机理—人工瘘管转化为自然瘘管:有研究认为,传统胰腺导管对空肠黏膜吻合其吻合口的形成是胰腺断端与空肠浆肌层形成瘘管的过程,因此在胰管空肠黏膜吻合愈合前,瘘管没有及时形成,必然导致胰肠吻合口瘘的发生。若我们能创建一个“人工瘘管”把主胰管内的胰液全部引流到空肠腔内,并有足够的时间等待胰腺断端与空肠浆肌层形成瘘管的过程,那么就可以避免胰肠吻合口瘘。胰腺断面胰生化漏经过引流可以处理。
3.操作步骤:“五孔法”胰十二指肠标本切除后,胰腺残端游离约10 mm。准备与胰腺断端主胰管直径相匹配的胰液引流管一根,长约15~20 cm,在插入端剪2~4个侧孔,插入端剪成斜面。插入主胰管约3~5 cm,然后应用4-0 PDS或薇乔线从胰管腹侧进针,贯穿胰管引流管前后壁,从胰管背侧穿出缝合一针,边距5 mm以上,打结固定胰液引流管。牵拉胰液引流管不能拉出,表明已稳妥固定。应用3-0 prolene线贯穿胰腺全层和空肠浆肌层“8”字缝合一针,钛夹固定缝线,剪去缝针;同样贯穿胰腺全层和空肠浆肌层缝合一针,钛夹固定缝线,剪去缝针;抽紧第一针缝线打结;在胰管对应处空肠切一小孔,应用4-0 prolene线或薇乔线荷包缝合后,把胰液引流管另一端放入空肠袢远端,靠拢空肠与胰腺断端,抽紧荷包缝线打结,即形成了“人工瘘管”;3-0 prolene线贯穿胰腺和空肠浆肌层缝合一针,钛夹固定缝线,剪去缝针;抽紧第二针缝线打结;3-0 prolene线贯穿胰腺全层和空肠浆肌层“8”字缝合一针,剪去缝针,抽紧缝线打结;抽紧第三针缝线打结后即完成“一针法”胰肠吻合术。缝合过程中,胰腺断端要求边距10 mm以上,空肠浆肌层多缝合组织。
“一针法”胰肠吻合术彻底改变了传统胰管对空肠黏膜吻合术的理念,胰管支撑管作用由传统法的“支撑胰管”转变为“充分引流胰液、引导空肠黏膜与胰管的生长(吻合口)”。因此,应改为“胰液引流管”。胰液引流管形成的“人工瘘管”有足够时间等待胰腺断端与空肠浆肌层的组织粘连、愈合形成的“自然瘘管”,即胰肠吻合口。
4.临床效果:目前,“一针法”胰肠吻合术多中心应用于胰消化道重建已超过300例,B级胰瘘约8.0%,没有C级胰瘘,术后胆瘘3.6%,术后出血4.7%,术后再次手术3.0%,死亡率1.0%;并且重建方便,不受胰管大小限制,腹腔镜胰肠重建时间明显缩短。
总之,要客观评价目前国内外开展的胰消化道重建术各项研究的结果和结论,胰腺导管对空肠黏膜吻合术至今是国际上最主流的胰消化道重建术式;在严格遵循胰消化道重建的原则上,勇于吻合技术创新,并开展大样本同质化的RCT研究加以论证;对年轻医师而言,应该选择学习并掌握技术要求简单、临床效果最好的胰消化道重建方式,并不断提高吻合技术;一个胰腺外科医师至少掌握消化液接触和非接触胰消化道重建术各一种,以备急需时用。
[1] Bassi C,Dervenis C,Butturini G,et al.International Study Group on Pancreatic Fistula Definition.Postoperative pancreatic fistula:an international study group(ISGPF)definition[J].Surgery,2005,138(1):8-13.
[2] Kleespies A,Albertsmeier M,Oberdat F,et al.The challenge of pancreatic a2nastomosis[J].Langenbecks Arch Surg,2008,393(4):459-471.
[3] Bartoli FG,Arnone GB,Ravera G,et al.Pancreatic fistula and relative mortality in malignant disease after pancreaticoduodenectomy.Review and statistical meta-analysis regarding 15 years of literature[J].Anticancer Res,1991,11(5):1831-1848.
[4] Reid-Lombardo KM,Farnell MB,Crippa S,et al.Pancreatic anastomotic leakage after pancreaticoduodenectomy in 1507 patients:a report from the pancreatic anastomotic leak study group[J].J Gastrointest Surg,2007,11(11):1451-1458.
[5] Bassi C,Marchegiani G,Dervenis C,et al.The 2016 update of the International Study Group(ISGPS)definition and grading of postoperative pancreatic fistula:11 Years After[J].Surgery,2016,161(3):584-591.
[6] McMillan MT,Soi S,Asbun HJ,et al.Risk-adjusted outcomes of clinically relevant pancreatic fistula following pancreatoduodenectomy:A model for performance evaluation[J].Ann Surg,2016,264(2):344-352.
[7] 彭淑牖,吴育连,彭承宏,等.捆绑式胰肠吻合术(附28例报告)[J].中华外科杂志,1997,35(3):158-159.
[8] 彭淑牖,洪德飞,刘颖斌,等.捆绑式胰胃吻合术[J].中华外科杂志,2009,47(2):139-142.
[9] 洪德飞,张宇华,成剑,等.胰十二指肠切除术中“洪氏一针法”胰管空肠吻合术的临床应用[J].中华外科杂志,2017,55(2):136-140.
[10] 洪德飞.开展腹腔镜胰十二指肠切除术的几个关键问题[J].中国实用外科杂志,2017,37(1):21-25.
[11] Peng SY,Wang JW,Lau WY,et al.Conventional versus binding pancreatiacojejunostomy after pancreaticoduodenectomy[J].Ann Surg,2007,245(5):692-698.
[12] Shu You Peng,Jian Wei Wang,De Fei Hong,et al.Binding pancreaticoenteric anastomosis:from binding pancreaticojejunostomy to pancreaticogastrostomy[J].Updates in Surgery,2011,63(2):69-74.
[13] 洪德飞,刘亚辉、张宇华,等.腹腔镜胰十二指肠切除术80例报告[J].中国实用外科杂志,2016,36(8):885-890.
[14] 洪德飞,张宇华,沈国樑,等.腹腔镜机器人联合血管切除重建的胰十二指肠切除术[J].中华肝胆外科杂志,2016,22(7):473-477.
[15] 洪德飞.常规开展腹腔镜胰十二指肠切除术经验和技术创新[J].肝胆胰外科杂志,2017,29(2):89-92.
[16] 张宇华,洪德飞.腹腔镜、达芬奇机器人胰十二指肠切除术的理念更新[J].中华消化外科杂志,2015,14(11):980-982.
[17] 洪德飞.胰十二指肠切除术[M].北京:人民卫生出版社,2014.
[18] Yeo CJ,Cameron JL,Maher MM,et al.A prospective randomized trial of pancreaticogastrostomy versus pancreaticojejunostomy after pancreaticoduodenectomy[J].Ann Surg,1995,222(4):492-580.
[19] Bassi C,Falconi M,Molinari E,et al.Reconstruction by pancreaticojejunostomy versus pancreaticogastrostomy following pancreatectomy:results of a comparative study[J].Ann Surg,2005,242(6):767-773.
[20] Duffas JP,Suc B,Msika S,et al.A controlled randomized multicenter trial of pancreatogastrostomy or pancreatojejunostomy after pancreatoduodenectomy[J].Am J Surg,2005,189(6):720-729.
[21] Fernandez-Cruz L,Cosa R,Blanco L,et al.Pancreatogastrostomy with gastric partition after pylorus-preserving pancreatoduodenectomy versus conventional pancreatojejunostomy:a prospective randomized study[J].Ann Surg,2008,248(6):930-938.
[22] Wellner UF,Sick O,Olschewski M,et al.Randomized controlled single-center trial comparing pancreatogastrostomy versus pancreaticojejunostomy after partial pancreatoduodenectomy[J].J Gastrointest Surg,2012,16(9):1686-1695.
[23] Figueras J,Sabater L,Planellas P,et al.Randomized clinical trial of pancreaticogastrostomy versus pancreaticojejunostomy on the rate and severity of pancreatic fistula after pancreaticoduodenectomy[J].Br J Surg,2013,100(12):1597-1605.
[24] Topal B,Fieuws S,Aerts R,et al.Pancreaticojejunostomy versus pancreaticogastrostomy reconstruction after pancreaticoduodenectomy for pancreatic or periampullary tumours:a multicentre randomised trial[J].Lancet Oncol,2013,14(7):655-662.
[25] Keck T,Wellner UF,Bahra M,et al.Pancreaticogastrostomy versus pancreaticojejunostomy for reconstruction after pancreaticoduodenectomy:perioperative and long-term results of a multicenter randomized controlled trial[J].Annals of Surgery,2016,263(3):440-449.
[26] EI Nakeeb A,Hamdy E,Sultan AM,et al.Isolated roux loop pancreaticojejunostomy versus pancreaticojejunostomy after pancreaticoduodenectomy:A prospective randomized study[J].HPB(Oxford),2014,16(8):713-722.
[27] Grendar J,Ouellet JF,Sutherland FR,et al.In search of the best reconstructive technique after pancreaticoduodenectomy:pancreaticojejunostomy versus pancreaticojejunostomy[J].Canadian J Surg,2015,58(3):154-159.
[28] Shilitt HJ,Schmidt U,Simunec D,et al.Morbidity and mortality associated with pancreatogastrostomy and pancreatojejunostomy following partial pancreatoduodenectomy[J].Br J Surg,2002,89(10):1245-1251.
[29] Oussoultzoglou E,Bachellier P,Bigourdan JM,et al.Pancreaticogastrostomy decreased relaparotomy caused by pancreatic fistula after pancreaticoduodenectomy compared with pancreaticojejunostomy[J].Arch Surg,2004,139(3):327-335.
[30] Manahem B,Guittet L,Mulliri A,et al.Pancreaticogastrostomy is superior to pancreaticojejunostomy for prevention of pancreatic fistula after pancreaticoduodenectomy:an updated meta-analysis of randomized controlled trials[J].Ann Surg,2015,261(5):882-887.
[31] Crippa S,Cirocchi R,Randolph J,et al.Pancreaticojejunostomy is comparable to pancreaticogastrostomy after pancreaticoduodenectomy:an updated meta-analysis of randomized cotrolled trials[J].Langenbecks Arch Surg,2016,401(4):427-437.
[32] Sharpe SM,Talamonti MS,Wang CE,et al.Early national experience with Laparoscopic pancreaticoduodenectomy for ductal adenocarcinoma:A comparison of laparoscopic pancreaticoduodenectomy and open pancreaticoduodenectomy from the national cancer data base[J].J Am Coll Surg,2015,221(7):175-184.
[33] Croome KP,Farnell MB,Que FG,et al.Total laparoscopic pancreaticoduodenectomy for pancreatic ductal adenocarcinoma:oncologic advantages over open approaches[J].Ann Surgery,2014,260(4):633-638.
2017-09-27)
(本文编辑:彭波)
10.3969/j.issn.1005-6483.2017.10.003
310016 杭州,浙江大学医学院附属邵逸夫医院普通外科

