腹膜后副神经节瘤误诊为肾上腺区脓肿临床报告并文献复习
范存霞,关美萍
腹膜后副神经节瘤误诊为肾上腺区脓肿临床报告并文献复习
范存霞,关美萍
目的 总结腹膜后副神经节瘤临床特点和诊治要点,探讨误诊原因及防范措施。方法 回顾性分析1例误诊为肾上腺区脓肿的腹膜后副神经节瘤临床资料。结果 本例因反复胸痛10 d,咳嗽、咳痰3 d,胸痛再发6 h入院。入院后完善心肌酶谱、肝肾功能、腹部增强CT及内分泌功能检查,诊断为右肾上腺区脓肿,行脓肿切开引流术。术中切开肿物时血压剧烈波动,术中冷冻病理检查考虑肾上腺实质来源肿瘤,行右肾上腺区肿物切除术,术后病理检查诊断为腹膜后副神经节瘤。术后2周行内分泌功能检查未见异常,行PET-CT检查未见其他部位转移灶。随访1年,定期复查上腹部超声未见肿瘤复发。结论 腹膜后副神经节瘤是一种少见神经内分泌肿瘤,术前易误诊。临床上对类似本文患者手术探查时若患者血压剧烈波动应考虑到副神经节瘤,要及时行冷冻病理检查以确诊。
副神经节瘤;腹膜后肿瘤;误诊;脓肿
腹膜后副神经节瘤是一种少见神经内分泌肿瘤,临床表现复杂多样,易误诊。南方医科大学南方医院近年收治腹膜后副神经节瘤1例,术前误诊为肾上腺区脓肿,现回顾分析其临床资料报告如下。
1 病例资料
男,62岁。因反复胸痛10 d,咳嗽、咳痰3 d,胸痛再发6 h入院。10 d前患者无明显诱因感胸痛,为右胸尖锐样刺痛,可放射至右背部,呼吸或咳嗽时加重,每次发作数分钟不等,休息后可自行缓解,无心悸、气促。3 d前出现咳嗽、咳痰,痰黄易咳,无发热、盗汗。6 h前于睡眠中突发胸痛,伴呼吸困难、全身大汗、面色苍白,无头晕、头痛,无恶心、呕吐,休息后仍无缓解,为求进一步诊治至我院急诊科。行冠状动脉及肺动脉造影检查未见异常,后收住心血管内科重症病房。 有高血压病病史2年,规律服用硝苯地平(30 mg每日1次),血压控制在120~140/70~80 mmHg。查体:体温36.8℃,脉搏155/min,呼吸38/min,血压115/90 mmHg,血氧饱和度0.77。意识清楚,精神状态差,端坐卧位,大汗淋漓,躁动不安。颈动脉搏动增强,颈静脉怒张,肝颈静脉回流征阴性。双肺呼吸音粗,可闻及较多湿啰音。心尖搏动弥散,心浊音界扩大,心律齐,各瓣膜听诊区未闻及病理性杂音。腹软,无压痛、反跳痛,肝肋下二横指,脾肋下未触及,肠鸣音正常。双下肢无水肿。急查血白细胞25.54×109/L,中性粒细胞0.878;C反应蛋白141.0 mg/L,降钙素原95.8 μg/L;血肌酐312 μmol/L,尿素13.1 mmol/L;天冬氨酸转氨酶8143 U/L,丙氨酸转氨酶3341 U/L,白蛋白41.8 g/L;肌酸激酶9927 U/L,心型肌酸激酶258 U/L,超敏肌钙蛋白>47.2 μg/L,肌红蛋白>1000.0 μg/L;前脑利钠肽10 192 pg/ml。床旁腹部超声检查示肝右叶位置可见大小6.3 cm×7.2 cm混合性回声团,边界清,形态规则,内实性部分为低回声,并可见多个不规则液性暗区,考虑肝脓肿。于超声引导下行肝脓肿穿刺置管引流术抽出暗红色黏稠液体约50 ml。穿刺液检查见大量红细胞,较多中性粒细胞,未见癌细胞;穿刺液培养金黄色葡萄球菌阳性。考虑肝脓肿引发感染中毒性多器官功能衰竭,予抗感染、呼吸机辅助呼吸及升压药维持血压等对症支持治疗后各器官功能逐渐恢复正常。患者病情好转后行腹部CT检查示右侧肾上腺区可见一直径70 mm×75 mm×63 mm类圆形包裹性低密度影,边界尚清楚,平扫呈低密度液化坏死及可见斑片状出血区,增强扫描后病灶边缘明显强化和分隔,见图1a、1b。CT检查结论右侧肾上腺区占位性病变考虑脓肿及出血;肝右后异常充血及高灌注。进一步完善内分泌功能检查:皮质醇节律:血皮质醇0 h 408.48 nmol/L,8 h 736.92 nmol/L,16 h 509.22 nmol/L;血浆醛固酮肾素比值3.96;尿17酮类固醇22.23 mg/24 h;尿17-羟皮质类固醇32.57 mg/24 h;尿香草扁桃酸21.9 mg/24 h。诊断右肾上腺区脓肿。患者病情稳定后转入泌尿外科于全身麻醉下行后腹腔镜下右肾上腺区脓肿切开引流术。术中可见右肾上腺区7 cm×7 cm×6 cm暗红色肿物,周围分支血管丰富,与下腔静脉粘连紧密。切开肿物探查时血压剧烈波动(190/100 mmHg和80/40 mmHg),术中冷冻病理检查提示炎性病变。因手术医生认为嗜铬细胞瘤可能性大,再次取组织送检,冷冻病理检查示肾上腺实质来源肿瘤,细胞生长活跃,伴片状出血坏死。遂改变术式,行右肾上腺区肿物切除术。术后病理检查诊断为腹膜后副神经节瘤伴大量出血坏死,局部伴非典型性。术后于重症监护室观察3 d,血压趋于稳定后转入普通病房。术后2周再次行内分泌功能检查未见异常,行PET-CT检查未见其他部位转移灶。随访1年,定期复查上腹部超声未见肿瘤复发。
2 讨论
2.1 疾病概况 嗜铬细胞瘤是一类起源于肾上腺髓质或肾上腺外嗜铬细胞的神经内分泌肿瘤,肿瘤位于肾上腺称肾上腺嗜铬细胞瘤,位于肾上腺外称副神经节瘤。副神经节瘤可来源于胸、腹部和盆腔的脊椎旁交感神经,也可起源于沿颈部和颅底分布的舌咽、迷走神经的副交感神经节,其中发生于腹膜后者占9%[1]。副神经节瘤在全部嗜铬细胞瘤中占15%~20%[2],在肾上腺意外瘤中占4.0%[3];可发生于任何年龄,40~50岁多见,男女比例接近[2]。大部分遗传性副神经节瘤与琥珀酸脱氢酶(SDH)复合物亚基突变有关[2]。
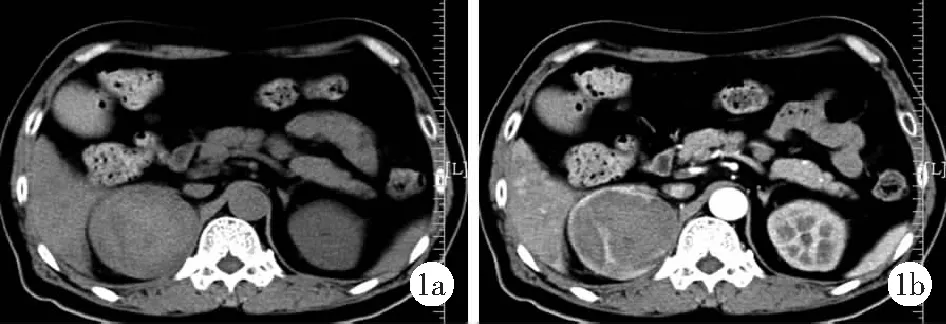
图1 误诊为肾上腺区脓肿的腹膜后副神经节瘤术前腹部CT检查结果
1a.平扫;1b.增强扫描
2.2 临床表现 副神经节瘤的临床表现主要和肿瘤分泌的儿茶酚胺浓度有关,儿茶酚胺作用于不同的肾上腺素受体,可呈现出复杂多样的临床表现,常见的表现包括阵发性、持续性高血压或持续性高血压阵发加剧。高血压发作时呈“头痛、心悸、多汗”典型三联征对副神经节瘤诊断有重要意义。一般可根据临床表现将副神经节瘤分为功能性和无功能性,临床上约80%副神经节瘤为无功能性肿瘤,缺乏典型症状,常以其他系统疾病症状为首发表现就诊,或在体检及常规检查中意外发现,往往不易早期诊断[4]。
2.3 诊断与治疗 对功能性副神经节瘤,血浆及尿液中儿茶酚胺分泌过量的证据对诊断有重要意义。传统检测指标包括血浆和尿儿茶酚胺及其代谢产物尿香草扁桃酸。24 h尿儿茶酚胺诊断功能性副神经节瘤敏感性为84%,特异性为81%[5]。尿香草扁桃酸诊断功能性副神经节瘤敏感性较低,但特异性为86%~99%[6]。但24 h尿儿茶酚胺和尿香草扁桃酸都易受多种因素影响,诊断功能性副神经节瘤假阳性率及假阴性率均较高。现国际上推荐诊断功能性副神经节瘤首选的生化指标是血浆甲氧基肾上腺素和甲氧基去甲肾上腺素,敏感性为96%~100%,特异性为85%~89%[7],但其在国内还未广泛开展。对无功能性副神经节瘤,影像学检查则成为至关重要诊断方法。腹部CT或MRI是腹膜后副神经节瘤首选检查方法。无功能性副神经节瘤CT检查表现为肿块在腹膜后多沿腹主动脉旁分布,体积较大,大多边界清楚,与邻近组织界限模糊时提示为恶性病变;肿块密度不均匀,常见中心不规则囊变区,不规则形态钙化灶是其特征性表现;增强扫描肿块实质部分明显强化,瘤内可见扩张强化小血管影,血供丰富。间碘苄胍(MIBG)显像和生长抑素受体显像都可对无功能性副神经节瘤做定性和定位诊断,特异性较CT检查高,对多发性或有转移恶性副神经节瘤诊断较CT检查更准确[8]。18氟-脱氧葡萄糖正电子发射断层扫描对副神经节瘤和其转移灶诊断敏感性和特异性均优于前两者,但费用昂贵,一般考虑作为MIBG显像阴性患者的选择。此外,对副神经节瘤还应考虑启动基因筛查,对腹膜后副神经节瘤可考虑依次进行SDHB、SDHD、VHL、SDHC基因突变筛查[2]。腹膜后副神经节瘤术前准确定性和定位诊断十分重要,术前未能确诊病变在麻醉、术中挤压、触碰肿瘤时若出现剧烈血压波动时需要考虑本病,并要积极行术中冷冻组织病理检查以明确诊断。
临床上对腹膜后副神经节瘤尽早手术切除是最根本治疗手段,同时应注意术前必须行充分药物准备,因麻醉和手术诱发儿茶酚胺阵发性大量释放可出现高血压危象或高、低血压交替发作及多器官系统功能障碍等,严重时可危及患者生命[9]。另外,副神经节瘤患者术后24~48 h要密切监测生命体征,术后2~4周应复查儿茶酚胺水平以明确是否成功切除肿瘤,同时注意通过影像学检查评估肿瘤有无转移[2]。此外,患者出院后还应进行长期随访。
2.4 误诊原因分析及防范措施 分析本例误诊原因:①本例病情进展快,病情危重,无典型副神经节瘤症状,主要临床表现为胸痛、呼吸困难、大汗;入院后很快出现发热、血压下降,血感染指标明显升高,心、肺、肝及肾功能严重受损,腹部超声检查示肝右叶位置混合性回声团,考虑肝脓肿,肿物穿刺液培养出金黄色葡萄球菌,穿刺液细胞学检查与肝脓肿一致,高度怀疑肝脓肿引发感染中毒性多器官功能衰竭,予抗感染等对症支持治疗后各器官功能渐恢复;患者病情好转后行腹部CT检查也考虑右肾上腺区占位性病变为脓肿,故致误诊。②因该患者使用升压药干扰,临床医师未重视尿香草扁桃酸升高这一重要诊断证据,未能将其与影像学资料结合进行分析。③该患者术前腹部CT检查示肿物有坏死出血区,无钙化特征性表现,接诊医生受临床表现影响,未注意与副神经节瘤鉴别。本病善于“伪装”,可模仿成肝脏、胰腺甚至胃肠肿瘤,也可模仿成纤维瘤、血管瘤、增大淋巴结,只能在术中确诊[10]。副神经节瘤极少伪装成肝脓肿或肾上腺区脓肿[11],肿瘤坏死出血期间患者可出现休克和(或)发热及白细胞增多表现,这也是本例误诊原因所在。
通过对本例诊治过程进行分析我们认为以下措施有助于减少或避免副神经节瘤误诊误治:①提高对肾上腺区肿物的警惕性,尤其遇到体积较大肿物时,病因上应注意与副神经节瘤鉴别。②当发现肾上腺区肿物时,只要患者病情许可应尽快完善腹部CT检查以明确肿物性质,并同时行全面内分泌功能检查,且应注意细针穿刺对有坏死出血的副神经节瘤诊断准确率比较低。③术前应详细了解患者病史,并对内分泌功能及影像学检查结果进行综合分析,即使存在导致生化检查结果假阳性干扰因素,也不应忽视重要指标异常证据,减少或避免误漏诊嗜铬细胞瘤可能性,从而做好术前准备,降低麻醉及手术风险。④对类似本文患者若在麻醉过程和手术触碰肿瘤时出现血流动力学不稳定,应高度怀疑副神经节瘤,术中冷冻病理检查是确诊的重要手段。值得强调的是,对此类患者即使首次冷冻病理检查结果为阴性,仍然不能完全排除嗜铬细胞瘤,应再次取多块组织送检以确诊。
[1] Cunningham S C, Suh H S, Winter J M,etal. Retroperitoneal paraganglioma: single-institution experience and review of the literature[J].J Gastrointest Surg, 2006,10(8):1156-1163.
[2] Lenders J W, Duh Q Y, Eisenhofer G,etal. Pheochromocytoma and paraganglioma: an endocrine society clinical practice guideline[J].J Clin Endocrinol Metab, 2014,99(6):1915-1942.
[3] Fassnacht M, Arlt W, Bancos I,etal. Management of adrenal incidentalomas: European Society of Endocrinology Clinical Practice Guideline in collaboration with the European Network for the Study of Adrenal Tumors[J].Eur J Endocrinol, 2016,175(2):1-34.
[4] Yao J C, Hassan M, Phan A,etal. One hundred years after "carcinoid": epidemiology of and prognostic factors for neuroendocrine tumors in 35,825 cases in the United States[J].J Clin Oncol, 2008,26(18):3063-3072.
[5] Gardet V, Gatta B, Simonnet G,etal. Lessons from an unpleasant surprise: a biochemical strategy for the diagnosis of pheochromocytoma[J].J Hypertens, 2001,19(6):1029-1035.
[6] Manu P, Runge L A. Biochemical screening for pheochromocytoma. Superiority of urinary metanephrines measurements[J].Am J Epidemiol, 1984,120(5):788-790.
[7] Mullins F, O'Shea P, Fitzgerald R,etal. Enzyme-linked immunoassay for plasma-free metanephrines in the biochemical diagnosis of phaeochromocytoma in adults is not ideal[J].Clin Chem Lab Med, 2011,50(1):105-110.
[8] Timmers H J, Taieb D, Pacak K. Current and future anatomical and functional imaging approaches to pheochromocytoma and paraganglioma[J].Horm Metab Res, 2012,44(5):367-372.
[9] Mannelli M, Dralle H, Lenders J W. Perioperative management of pheochromocytoma/paraganglioma: is there a state of the art?[J].Horm Metab Res, 2012,44(5):373-378.
[10]季晓克,曾其强,吴秀玲,等.腹膜后副神经节瘤19例临床诊治分析[J].中华医学杂志,2010,90(34):2385-2388.
[11]Sarveswaran V, Kumar S, Kumar A,etal. A giant cystic pheochromocytoma mimicking liver abscess an unusual presentation-a case report[J].Clin Case Rep, 2015,3(1):64-68.
A Case Report and Literature Review of Retroperitoneal Paraganglioma Misdiagnosed as Periadrenal Abscess
FAN Cun-xia, GUAN Mei-ping
(Department of Endocrinology and Metabolism, Nanfang Hospital, Southern Medical University, Guangzhou 510515, China)
Objective To summarize clinical features and diagnostic key points of retroperitoneal paraganglioma in order to discuss misdiagnosed causes and preventive measures. Methods Clinical data of a patient with retroperitoneal paraganglioma, who was misdiagnosed as having periadrenal abscess, was retrospectively analyzed.Results The patient was admitted for repeated chest pain for 10 d, cough, expectoration for 3d and recurrence of chest pain for 6h. After admission, myocardial enzymes, liver and kidney function, abdominal enhanced CT and endocrine function examinations were performed, and the right periadrenal abscess was diagnosed, and then surgical incision and drainage were given. Severe fluctuation of blood pressure during intraoperative period was found, and adrenal tumor was suspected by intraoperative frozen section diagnosis, and then tumor exsection of right adrenal gland was performed. Retroperitoneal paraganglioma was diagnosed by postoperative pathological examination. In postoperative 2 weeks, result of endocrine function test was normal, and PET-CT test showed no metastases. With 1 year of follow-up, no recurrence was found by regular abdominal ultrasound examination.Conclusion The retroperitoneal paraganglioma is a rare neuroendocrine tumor, and it is easily misdiagnosed before operation. Patients with obvious fluctuation of blood pressure during surgical exploration should be suspected as having paraganglioma, and clinicians should given frozen section in time to confirm the diagnosis.
Paraganglioma; Retroperitoneal tumor; Misdiagnosis; Abscess
510515 广州,南方医科大学南方医院内分泌代谢科
关美萍,E-mail: mpguan@163.com
R730.264;R735.4
A
1002-3429(2017)08-0021-03
10.3969/j.issn.1002-3429.2017.08.007
2017-04-18 修回时间:2017-05-14)

