3种不同方式子宫肌瘤剔除术的效果分析
王丽红
(酒泉市人民医院,甘肃 酒泉 735000)
3种不同方式子宫肌瘤剔除术的效果分析
王丽红
(酒泉市人民医院,甘肃 酒泉 735000)
目的 对比分析经阴道子宫肌瘤剔除术(TVM)、腹腔镜下子宫肌瘤剔除术(LM)、经腹子宫肌瘤剔除术(TAM)的手术效果。方法 选择我院2014年1月至2016年1月行子宫肌瘤剔除术的260例患者,按手术方式的不同分为3组:经阴道子宫肌瘤剔除术88例,腹腔镜下子宫肌瘤剔除术85例,经腹子宫肌瘤剔除术87例。观察3组手术时间、术中出血量、术后肛门排气时间、术后发热情况、术后住院时间、手术费用、术后镇痛率和术后并发症。结果 3组患者手术均成功,TVM组及LM组无一例中转开腹。LM组术中出血量较TVM组、TAM组多(P<0.01);LM组手术时间较TVM组、TAM组长(P<0.01);TAM组的术后肛门排气时间明显长于TVM组及LM组(P<0.01);TAM组的术后发热率高于TVM组及LM组(P<0.01);TAM组的术后住院时间较LM组、TVM组长(P<0.01);TAM组的术后镇痛率显著高于TVM组及LM组(P<0.01);LM组的手术费用明显多于TAM组、TVM组(P<0.01);3组患者均无术后并发症发生。结论 TVM具有术后恢复快、术中出血少、手术费用低的优点,且兼有LM和TAM的优势,在无手术禁忌证的情况下,可首先采用TVM,以达到最佳的治疗效果。
TVM;TAM;LM;手术效果
1 资料与方法
1.1 一般资料
选取我院2014年1月至2016年1月行子宫肌瘤剔除术的260例患者,排除子宫颈及子宫内膜恶性病变,按手术路径分为:经阴道子宫肌瘤剔除术88例(TVM组),腹腔镜下子宫肌瘤剔除术85例(LM组),经腹子宫肌瘤剔除术87例(TAM组)。LM组患者年龄24~43岁,平均31岁;肌瘤直径3~7 cm;肌瘤数目少于4个。TVM组患者年龄25~45岁,平均32岁;肌瘤直径3~8 cm;肌瘤数目少于5个。TAM组患者年龄28~47岁,平均33岁;肌瘤直径3~9 cm;肌瘤数目少于5个。3组患者年龄、肌瘤直径、肌瘤数目比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
TAM组、TVM组采用腰麻联合硬膜外麻醉;LM组采用气管插管全身麻醉。
1.2.1 LM组 患者取膀胱截石位,常规气腹穿刺并置入穿刺套管,左下腹及右下腹穿刺套管,直径为5 mm,脐部穿刺套管,直径为10 mm,脐部置镜,放置举宫器。将垂体后叶素注射于子宫肌瘤周围的宫体部,使子宫收缩。以往腹腔镜子宫肌瘤剔除术的切口选在肌瘤最突出的部位,目前创新的切口便于镜下操作:沿子宫肌纤维方向,若为前后壁的肌壁间肌瘤则做近宫底部斜纵行切口,若为侧壁肌瘤则做近宫体部斜纵行切口。传统肌瘤腔缝合方法采用间断或“8”字缝合止血后在浆肌层连续或褥式缝合。本研究采用肌瘤体残腔“棒球式”缝合法,即创面切口用1-0可吸收线,采用深达肌瘤体残腔底部的“8”字缝合,再依次由肌瘤腔底部进针、外侧出针,对侧基底部进针、外侧出针,将多余的肌瘤包膜组织翻入肌瘤腔内,连续缝合,拉紧缝线后切口外观就像棒球的缝合部一样,从而起到均匀压迫止血的作用。
1.2.2 TVM组 患者取膀胱截石位,根据肌瘤部位选择阴道穹隆切口。前壁肌瘤选择前穹隆电刀横行切开(先在阴道与宫颈交界黏膜下注射稀释的垂体后叶素约10 mL,稀释方法为:6 U的垂体后叶素加生理盐水20~30 mL),两侧选择3点和9点位置,锐钝结合分离膀胱宫颈间隙,上推膀胱达腹膜反折,直视下打开反折腹膜进入腹腔;后壁肌瘤则取阴道后穹隆切口;前后壁均有肌瘤、子宫体积较大或肌瘤位于宫底者,则同时打开前后穹隆。进入腹腔后,先仔细用手探查子宫大小、肌瘤部位及数目等,然后将稀释的垂体后叶素注射于肌瘤周围的宫体部位,接着用巾钳或宫颈抓钳钳夹肌瘤,用电刀切开子宫肌壁至肌瘤,钝性剥离肌瘤,如肌瘤较大可边剥离边碎解取出,肌瘤剔除后将宫体翻出,再次用手仔细探查子宫肌层是否有肌瘤,如有则一并剔除,最后修剪肌瘤腔包膜,用1-0微乔线在直视下分层缝合子宫肌瘤腔切口。探查双侧附件无异常后还纳子宫,用盐水100 mL冲洗创面,留置T管引流,用微乔线连续缝合反折腹膜和阴道黏膜。
1.2.3 TAM组 患者做好术前准备(肠道准备、备皮、插入导尿管等),麻醉师进行麻醉。手术过程中首先切开皮肤,打开腹腔,探查肌瘤的情况,然后剔除肌瘤,最后缝合子宫,处理出血,检查无异常之后缝合切口。
1.3 观察指标
术中出血量、手术时间、术后肛门排气时间、术后发热情况、术后住院时间、手术费用、术后镇痛率和术后并发症。
1.4 统计学分析
使用SPSS软件对数据进行分析,采用t检验和χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 3组患者术中情况比较(见表1)3组患者手术均成功,TVM组及LM组无一例中转开腹。
表1 3组患者术中情况比较(s)

表1 3组患者术中情况比较(s)
注:与TVM组、TAM组比较,*P<0.01
组别LM组TVM组TAM组例数85 88 87术中出血量(mL)203.6±106.9*120.8±54.89*108.7±56.59*手术时间(min)130.6±37.7*48.1±22.4*58.9±25.6*
LM组术中出血量较TVM组、TAM组多(P<0.01);而后两者的术中出血量比较,差异无统计学意义(P>0.05)。LM组手术时间较TVM组、TAM组长(P<0.01);而后两者的手术时间比较,差异无统计学意义(P>0.05)。
2.2 3组患者术后情况比较(见表2)
表2 3组患者术后情况比较(±s)
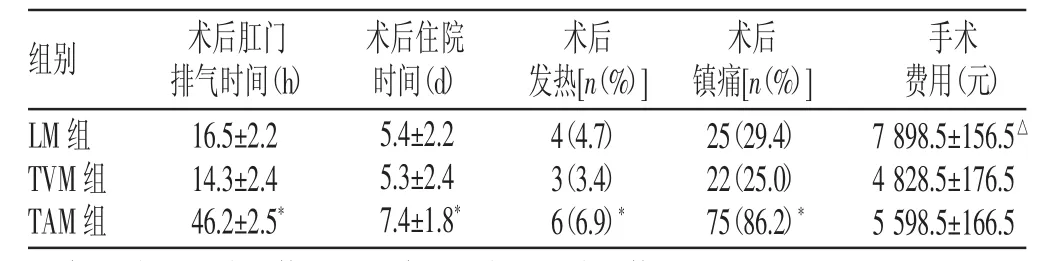
表2 3组患者术后情况比较(±s)
注:与LM组、TVM组比较,*P<0.01;与TVM组、TAM组比较,△P<0.01
组别LM组TVM组TAM组术后肛门排气时间(h)16.5±2.2*14.3±2.4*46.2±2.5*术后住院时间(d)5.4±2.2*5.3±2.4*7.4±1.8*术后发热[n(%)] 4(4.7)*3(3.4)*6(6.9)*术后镇痛[n(%)] 25(29.4)*22(25.0)*75(86.2)*手术费用(元)7 898.5±156.5△4 828.5±176.5△5 598.5±166.5△
TAM组的术后肛门排气时间明显长于TVM组及LM组(P<0.01);而后两者的术后肛门排气时间比较,差异无统计学意义(P>0.05)。TAM组的术后发热率高于TVM组及LM组(P<0.01);而后两者的术后发热率比较,差异无统计学意义(P>0.05)。TAM组的术后住院时间较LM组、TVM组长(P<0.01);而后两者的术后住院时间比较,差异无统计学意义(P>0.05)。TAM组的术后镇痛率显著高于TVM组及LM组(P<0.01);而后两者的术后镇痛率比较,差异无统计学意义(P>0.05)。LM组的手术费用明显多于TAM组、TVM组(P<0.01);而后两者的手术费用比较,差异无统计学意义(P>0.05)。
2.3 并发症情况
3组患者均无膀胱、输尿管、肠管等的损伤,均无术后并发症发生,术后症状均缓解,恢复良好。
3 讨论
子宫肌瘤是女性常见良性肿瘤,肌瘤剔除途径有开腹、经阴道及腹腔镜。传统开腹手术对腹腔干扰大、创伤大,随着微创理念的普及,经阴道及腹腔镜子宫肌瘤剔除术受到妇科医生的重视。经阴道子宫肌瘤剔除术具有创伤小、无需开腹、对腹腔干扰小、术后恢复快、花费少等优点,但存在视野小、不适用于盆腔严重粘连者等缺点[1],且手术本身需要较高的技能。腹腔镜子宫肌瘤剔除术视野清晰,适于盆腔粘连者[2],且胃肠功能恢复较快,但易遗漏小的肌瘤,同时镜下缝合肌瘤腔困难且手术费用较高。选取LM、TVM,术者要具备良好的手术操作技巧,必要时中转开腹,防止并发症的发生。
本研究结果显示,TVM较LM、TAM存在一定优势,但仍不能完全代替TAM,尤其是对于肿瘤过大或盆腔粘连严重的患者。在无手术禁忌证的情况下,可首先采用TVM。同时注意,3种术式各有利弊,在临床上应根据肌瘤的部位、肌瘤的数目和大小以及手术者的经验等选择术式,严格掌握手术适应证,以达到最佳的治疗效果。
[1]贺月红.不同手术方式治疗育龄期妇女子宫肌瘤的临床分析[J].中国计划生育和妇产科,2014(5):132-135.
[2]杨春燕,杜平,李增强.不同手术方式治疗子宫肌瘤的临床效果比较[J].中外医学研究,2015(24):138-139.
R195
B
1671-1246(2017)02-0154-02

