米索前列醇联合缩宫素在妊娠晚期的引产效果及不良反应评价
黄容弟 梁锦伦
[摘要]目的 探讨米索前列醇联合缩宫素在妊娠晚期引产中的效果及不良反应。方法 选择2014年3月~2016年3月在东莞市石碣医院住院分娩的216名孕妇作为研究对象,随机分为观察组和对照组,每组各108例。观察组采用米索前列醇阴道上药联合缩宫素静滴进行引產,对照组采用单纯静滴缩宫素进行引产。观察对比两组孕妇的引产成功率、引产总有效率、引产时间、剖宫产率、产后出血率、胎儿宫内窘迫率和新生儿窒息率等。结果 观察组和对照组引产成功率分别是93.5%和81.5%,总有效率分别是98.1%和85.2%,观察组引产成功率和总有效率均高于对照组,差异均有统计学意义(P=0.014、0.002);观察组引产时间短于对照组[(12.1±1.9)h vs. (19.0±2.0)h],差异有统计学意义(P=0.000);观察组剖宫产率低于对照组(25.9% vs. 39.8%),差异有统计学意义(P=0.027)。两组产后出血(5.5% vs. 6.5%,P=0.762)、胎儿窘迫(8.3% vs. 10.2%,P=0.623)以及新生儿窒息(4.6% vs. 3.7%,P=0.744)比较,差异均无统计学意义。结论 小剂量米索前列醇联合缩宫素用于妊娠晚期引产,可增加引产成功率,缩短引产时间,提高阴道分娩率,且不增加母儿不良结局。
[关键词]妊娠晚期;米索前列醇;缩宫素;引产
[中图分类号] R714.3 [文献标识码] A [文章编号] 1674-4721(2017)01(a)-0116-03
妊娠晚期引产是在自然临产前通过药物等手段使产程发动、达到分娩的目的,对妊娠晚期有不适宜继续妊娠的孕妇适时给予引产,可以使已成熟的胎儿及早脱离已不适于生长发育的宫内环境,使母儿脱离继续妊娠带来的危险,可有效保护母婴安全、降低母婴患病率及围生期死亡率[1-2]。引产的方法很重要,若方法使用不当或药物使用量错误则会造成宫缩过强或不协调性子宫收缩,导致急产、子宫破裂、软产道损伤、产后出血、胎儿窘迫、新生儿窒息或颅内出血等严重的母婴并发症,且增加剖宫产率,所以选择正确的引产方法尤为重要[3-4]。传统上采用静滴缩宫素的方法进行引产,但缩宫素对于宫颈不成熟的孕妇引产效果欠佳[5]。米索前列醇是一种人工合成的前列腺素E1衍生物[6]。近年来临床上开始使用米索前列醇进行引产。现将米索前列醇联合缩宫素与单独使用缩宫素进行比较,观察米索前列醇联合缩宫素引产的效果及不良反应。
1资料与方法
1.1一般资料
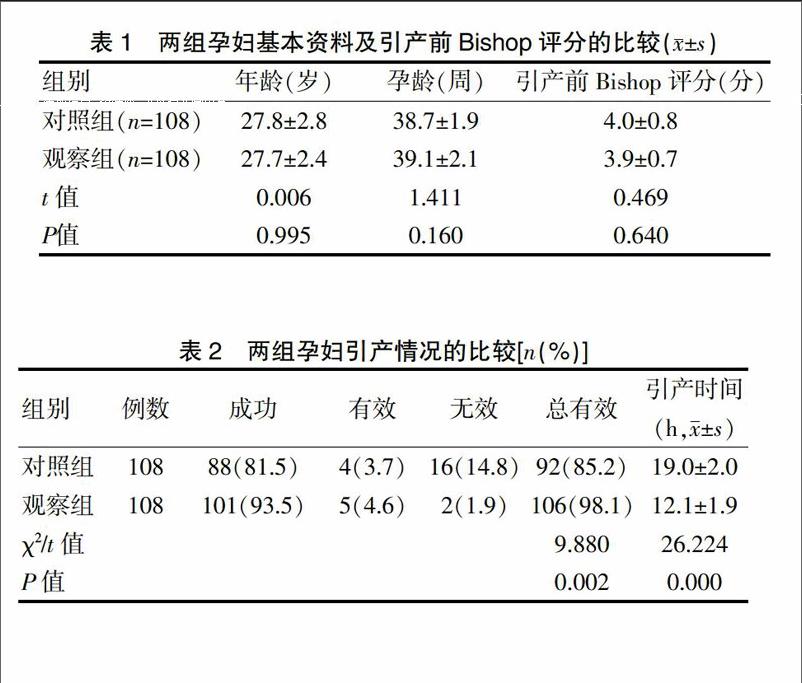
选择2014年3月~2016年3月在我院住院分娩的孕妇为研究对象,所有符合引产指征的单胎头位的、足月妊娠、宫颈Bishop评分<6分的孕妇纳入研究对象。除外胎膜早破、头盆不称、有内外科合并症、前列腺素及缩宫素使用禁忌的孕妇。共有216例孕妇纳入研究,随机分成观察组和对照组,各108例。两组年龄、孕龄以及引产前Bishop评分比较差异无统计学差异(P>0.05),具有可比性(表1)。本研究通过我院医学伦理委员会批准,参与研究的孕妇均知情同意。
1.2方法
观察组孕妇先给予米索前列醇(浙江仙琚制药股份有限公司,生产批号:130801.2,140601.1,150501.2)25 μg置入阴道后穹隆,间隔6 h后孕妇无宫缩,宫颈评分无改善,重复给药25 μg,每天给药不超过50 μg,第二次米索前列醇给药后至少4 h开始静滴缩宫素。对照组直接给予小剂量缩宫素静滴引产。两组缩宫素使用方法一样:配制浓度为0.5%的缩宫素(上海禾丰制药有限公司,生产批号:09130802,09140509,09150407), 从每分钟5滴开始,根据宫缩及胎心情况调节滴速,一般每隔15~30 min调节1次,每次增加4~5滴,直至出现有效宫缩,最大滴数不超过40滴/min。如果达到最大滴数后仍不能出现有效宫缩,提高缩宫素浓度至1%并将滴速减半,再根据宫缩进行调整。如果第1天静滴缩宫素已达6~8 h,输液量达1000 ml仍无有效宫缩,则停药休息并于次日继续静脉滴注,直至出现规律宫缩;如次日点滴6~8 h仍未临产,第3天晨起行人工破膜,观察半小时,无有效宫缩,则继续予以小剂量缩宫素静脉点滴引产6~8 h,如还未临产视为引产失败。
1.3观察指标
观察两组孕妇的引产效果,引产效果判定标准为,①成功:引产开始72 h内临产或分娩判断为引产成功。②有效:引产24 h内虽然未临产,但宫颈Bishop评分提升>2分则判断为有效。③宫颈Bishop评分提升≤2分为无效。总有效为成功及有效的病例。观察比较两组孕妇的引产时间、剖宫产率、产后出血率、胎儿宫内窘迫率和新生儿窒息率等。
1.4统计学方法
采用SPSS 19.0统计学软件进行数据分析,计量资料数据用均数±标准差(x±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2结果
2.1两组孕妇引产情况的比较
观察组引产成功率和总有效率均高于对照组,差异有统计学意义(P=0.014、0.002);观察组引产时间短于对照组,差异有统计学意义(P=0.000);观察组引产成功率和总有效率均高于对照组,差异有统计学意义(P=0.014、0.002);观察组引产时间短于对照组,差异有统计学意义(P=0.000)(表2)。
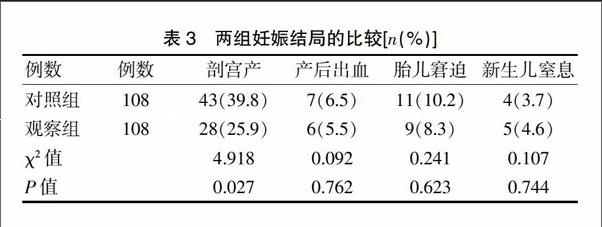
2.2两组妊娠结局的比较
观察组剖宫产率低于对照组,差异有统计学意义(P=0.027);两组产后出血、胎儿窘迫以及新生儿窒息发生率比较,差异均无统计学意义(P=0.762、0.623、0.744)(表3)。
3讨论
妊娠晚期引产通常是因为胎儿或者孕妇的原因需要在人工干预作用下将胎儿分娩出来,避免继续妊娠给孕妇和胎儿带来风险[7]。宫颈的成熟度是影响引产进程的重要因素[6]。目前临床上采用Bishop宫颈评分来评估宫颈成熟度,Bishop评分越高提示宫颈成熟度越好,评分<6分提示宫颈不成熟[8]。宫颈不成熟引产成功率将大大降低,对于宫颈不成熟而实施引产的初产妇,剖宫产的风险会提高两倍,因此引产前孕妇存在宫颈不成熟时,需要进行促宫颈成熟[9]。
临床上长期使用缩宫素对妊娠晚期孕妇进行引产,然而由于缩宫素没有促进宫颈成熟的作用[5],如果单纯使用缩宫素可能会导致引产失败和引产时间延长[10]。米索前列醇是人工合成的前列腺素 E1类似物,通过增加胶原分解酶的活性,提高对胶原纤维的分解程度,从而达到宫颈软化、增强子宫张力及扩张宫颈口的效果[11]。另外米索前列腺醇还能够增强子宫平滑肌收缩,产生规律宫缩,从而达到引产的目的[6]。何闰等[12]发现对于Bishop宫颈成熟度评分值低的孕妇采用,米索前列醇经阴道给药引产相对于缩宫素引产,可提高经阴道分娩率。本研究观察组先给予米索前列腺醇促进宫颈成熟,之后再使用缩宫素进行引产,与对照组单纯使用缩宫素进行比较,观察组引产成功率高于对照组,引产时间明显短于对照组,同时还降低了剖宫产率。
相关报道米索前列腺醇容易出现宫缩过频或宫缩过强,从而造成胎心变化而引起宫内窘迫,增加胎儿的危险[6]。本研究发现米索前列腺醇结合缩宫素与单纯使用缩宫素引产进行比较,胎儿宫内窘迫和新生儿窒息发生率并没有升高,这可能与用药剂量有关[13]。Loto等[14]对使用不同剂量的米索前列腺醇的产妇进行比较,发现使用50 μg米索前列腺醇的产妇发生宫颈撕裂、胎儿宫内窘迫和新生儿窒息的概率比使用25 μg米索前列醇者要大,另外米索前列腺醇的副作用可能与用药途径有关。Jahromi等[15]发现相等剂量的米索前列腺醇,舌下服用比陰道用药发生羊水胎粪污染的概率高,而引产的效果是相当的。
综上所述,对妊娠晚期不适宜继续妊娠且有引产指针的产妇,采用低剂量米索前列醇经阴道给药促宫颈成熟并随后给予静滴缩宫素的方式引产,可增加引产成功率,缩短引产时间,提高阴道分娩率。该方法安全,不增加母儿不良结局,值得临床推广。
[参考文献]
[1]Leduc D,Biringer A,Lee L,et al.Induction of labour:review[J].J Obstet Gynaecol Can,2015,37(4):380-383.
[2]Bacak SJ,Olson-Chen C,Pressman E.Timing of induction of labor[J].Semin Perinatol,2015,39(6):450-458.
[3]Nabi HA,Aflaifel NB,Weeks AD.A hundred years of induction of labour methods[J].Eur J Obstet Gynecol Reprod Biol,2014,179:236-239.
[4]王增芳,王增艳,王萍萍,等.网状Meta分析评估七种常用引产方法的效果及安全性[J].中华围产医学杂志,2014, 17(4):230-236.
[5]Gilstrop M,Sciscione A.Induction of labor pharmacology methods[J].Semin Perinatol,2015,39(6):463-465.
[6]Stephenson ML,Wing DA.Misoprostol for induction of labor[J].Semin Perinatol,2015,39(6):459-462.
[7]许晓艳,伊咏.妊娠晚期不同方法引产的临床研究[J].中国妇幼保健,2014,29(36):5979-5981.
[8]Ezebialu IU,Eke AC,Eleje GU,et al.Methods for assessing pre-induction cervical ripening[J].Cochrane Database Syst Rev,2015,(6):D10762.
[9]中华医学会妇产科学分会产科学组.妊娠晚期促子宫颈成熟与引产指南(2014)[J].中华妇产科杂志,2014,49(12):881-885.
[10]Sciscione AC.Methods of cervical ripening and labor induction:mechanical[J].Clin Obstet Gynecol,2014,57(2):369-376.
[11]Ayati S,Vahidroodsari F,Farshidi F,et al.Vaginal versus sublingual misoprostol for labor induction at term and post term:a randomized prospective study[J].Iran J Pharm Res,2014,13(1):299-304.
[12]何闰,杨丽娜,张虹,等.低剂量米索前列醇用于Bishop宫颈成熟度评分值低待产孕妇引产的临床研究[J].中华妇幼临床医学杂志(电子版),2015,11(1):35-38.
[13]McMaster K,Sanchez-Ramos L,Kaunitz AM.Balancing the efficacy and safety of misoprostol:a meta-analysis comparing 25 versus 50 micrograms of intravaginal misoprostol for the induction of labour[J].BJOG,2015,122(4):468-476.
[14]Loto OM,Ikuomola AA,Ayuba II,et al.Comparative study of the outcome of induction of labor using 25 microg and 50 microg of vaginal misoprostol[J].J Matern Fetal Neonatal Med,2012,25(11):2359-2362.
[15]Jahromi BN,Poorgholam F,Yousefi G,et al.Sublingual versus vaginal misoprostol for the induction of labor at term:a randomized,triple-blind,placebo-controlled clinical trial[J].Iran J Med Sci,2016,41(2):79-85.
(收稿日期:2016-10-20 本文编辑:任 念)

