剖宫产后瘢痕子宫再次妊娠100例分娩方式分析
郝翠云
[摘要]目的探讨剖宫产后瘢痕子宫再次妊娠的分娩方式。方法选取2013年1月~2015年1月我院剖宫产后瘢痕子宫再次妊娠患者100例,根据分娩方式不同分为两组,其中49例行阴道试产,试产成功40例(作为A组),余60例行剖宫产(作为B组),比较两组产妇的年龄、孕周、产后2h出血量、产程时间及比较两组母婴并发症的发生情况。结果A组年龄、孕周与B组比较,差异无统计学意义(P>0.05)。而A组的产后2h出血量显著少于B组,差异有统计学意义(P<0.05);A组的产程时间明显长于B组,差异有统计学意义(P<0.05)。A组与B组的子宫破裂发生率比较,差异无统计学意义(P>0.05)。而A组发生产褥感染、产后大出血发生率低于B组,差异有统计学意义(P<0.05),A组新生儿窒息、新生儿吸入性肺炎的比率显著高于B组,差异有统计学意义(P<0.05)。结论瘢痕子宫再次妊娠行剖宫产手术带来的并发症远较阴道分娩严重,因此,剖宫产后瘢痕子宫再次妊娠痕不可作为剖宫产的唯一指征,对于符合自然分娩条件的产妇在严密监护下可给予试产机会,以提高产妇自然分娩率,降低剖宫产发生率。
[关键词]剖宫产;瘢痕子宫;再次妊娠;并发症
近年来随着社会因素的介入及剖宫产指征的放宽,剖宫产的发生率逐年升高。在高剖宫产率基础上,随着再次妊娠分娩人群增多和妊娠分娩年龄延后,瘢痕子宫再次妊娠分娩率明显提高。瘢痕子宫再次妊娠分娩的安全性与前次手术技术、子宫切口修复情况、术后炎症及盆腹腔脏器粘连等因素密切相关。由于瘢痕子宫易发生子宫破裂,危及母婴安全,其分娩方式的选择成为产科关注的重点。因此,为了提高产科质量,降低瘢痕子宫分娩的危险性,本研究对我院100例剖宫产后瘢痕子宫再次妊娠产妇的分娩方式进行分析,现报道如下。
1资料与方法
1.1一般资料
选取2013年1月~2015年1月我院剖宫产后瘢痕子宫再次妊娠患者100例,均为单胎,年龄24~38岁,平均(25.9±2.5)岁,孕周34~42周,平均(38.5±3.1)周,孕次2~5次,平均(2.7±0.3)次,产次1~3次,平均(1.8±0.2)次,再次妊娠距首次剖宫产手术的时间为1~9年。其中3年以上59例。首次剖宫产手术采取子宫下段横切口术90例,7例为子宫纵形切口术,术后均无感染情况发生。将100例剖宫产术后再次妊娠产妇根据分娩方式不同分为A组、B组,两组的一般资料比较,差异无统计学意义(P>0.05)。两组入选对象均对本研究知情同意。
1.2分娩指征
(1)阴道分娩指征:距上次剖宫产时间2年以上;上次剖宫产手术未出现切口撕裂及感染、切口完全愈合;上次剖宫产指征已经消失,且未出现新的剖宫产指征;B超示子宫下段瘢痕厚度≥3.5mm,胎位和胎儿发育正常;宫颈Bishop评分36分,无妊娠合并症,且上次手术时未出现严重的并发症。(2)剖宫产指征:对于首次剖宫产术式不详者、伴明显手术指征、不易行阴道分娩、耻骨见压痛或自发痛、楔状突出、B超示子宫下段薄弱以及距上次剖宫产时间<2年者给予其剖宫产。
1.3研究方法
比较分析100例剖宫产后瘢痕子宫再次妊娠孕妇的分娩方式(阴道试产、剖宫产),并观察不同分娩方式产妇的母婴并发症情况(产褥感染、产后大出血、子宫破裂窒息、吸入性肺炎)。
1.4统计学方法
数据处理采用SPSS12.0软件,率的比较采用x2检验,计量资料以(x±s)表示,组间对比采用t检验,P<0.05为差异有统计学意义。
2结果
2.1两组不同分娩方式产妇的年龄、孕周、产后2h出血量、产程时间比较
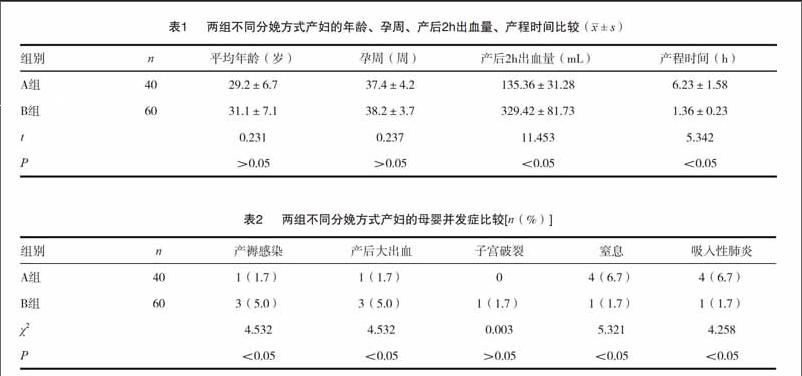
100例剖宫产术后再次妊娠产妇49例行阴道试产,其中试产成功40例(设立为A组),其余9例改行剖宫产(胎儿窘迫)3例,第一产程延长3例,孕妇及家属拒绝继续试产2例,孕妇不能忍受宫缩痛1例,共60例均行剖宫产手术(设立为B组)。A组行阴道分娩产妇的年龄、孕周与B组比较,差异无统计学意义(P>0.05)。而A组的产后2h出血量显著少于B组,但A组的产程时间明显多余B组,差异有统计学意义(P<0.05)。见表1。
2.2两组不同分娩方式产妇的母婴并发症比较
A组行阴道分娩产妇的子宫破裂比率比较,差异无统计学意义(P>0.05)。而A组产后发生产褥感染、产后大出血发生率低,差异有统计学意义(P<0.05),但A组新生儿窒息、新生儿吸入性肺炎的比率显著高于对照组,差异有统计学意义(P<0.05)。见表2。
3讨论
瘢痕子宫再次妊娠选择分娩方式的选择目前产科临床无法达成共识。瘢痕子宫再次妊娠如果采用阴道试产,可能发生子宫破裂的风险,甚至导致母婴死亡。随着医疗水平的不断完善,许多剖宫产手后再次妊娠产妇成功进行阴道试产,且成功率较高。本组100例剖宫产术后再次妊娠产妇49例行阴道试产,其中试产成功40例,成功率为81.6%(40/49),与郑晓妙等报道的观点是相符的,说明在排除阴道分娩禁忌症的基础上,剖宫产术后瘢痕子宫是可以行阴道分娩的,具备临床可行性及安全性;但应注意阴道试产具有一定的要求:密切观察产妇的各项生命体征,合理应用缩宫素,随时做好剖宫产准备,若发现有头盆不称、胎儿窘迫、先兆子宫破裂等情况,及时行剖宫产;加快第二产程,必要时可辅以阴道助产术,不可增加产妇腹压,避免子宫破裂,适当应用阴道助产方法缩短产程;产后探查宫腔,特别是子宫下段瘢痕的情况。超过预产期或估计胎儿体重在3.5kg以上者改用剖宫手术。
本研究表1~2对比分析显示,A组的产后2h出血量显著少于B组,但A组的产程时间明显多余B组,A组产后发生产褥感染、产后大出血发生率低,但A组新生儿窒息、新生儿吸入性肺炎的比率显著高于对照组,证实自然分娩出血少、产程短,而再次剖宫产分娩易导致不良分娩结局的发生。其中,B组1例出现子宫破裂,考虑可能是由于瘢痕子宫患者瘢痕愈合部位组织缺乏弹性、组织生长脆弱,随着孕周的增加可导致子宫瘢痕部位张力过大所致。王莉等将204例剖宫产术后再次妊娠分娩产妇的临床资料分为剖宫产组和阴道分娩组,结果证实,剖宫产组的产褥感染、产后大出血的发生率高,剖宫产组出血量多、住院时间短,但剖宫产组产程较短,说明瘢痕子宫再次妊娠行剖宫产手术带来的并发症远较阴道分娩更为严重,因此,剖宫产后瘢痕子宫再次妊娠痕不可作为剖宫产的唯一指征,对于符合自然分娩条件的产妇在严密监护下可给予试产机会,以提高产妇自然分娩率,降低剖宫产发生率。

