重症药疹73例临床分析
廖理超 胡 白 赵政龙 张思平 蒋法兴
重症药疹73例临床分析
廖理超 胡 白 赵政龙 张思平 蒋法兴
目的: 分析重症药疹的致敏药物及临床特点。方法: 回顾性分析我科的73例重症药疹患者的临床资料。结果: 73例重症药疹中66例(90.41%)可确定致敏药物,其中抗癫痫药24例(32.88%)、抗痛风药18例(24.66%)、抗菌药12例(16.44%)和解热镇痛药7例(9.59%),占所有致敏药物的83.57%;单一致敏药物中,卡马西平(12.33%)和别嘌醇(24.66%)导致的重症药疹最为多见;重症多形红斑型药疹29例(39.73%);糖皮质激素治疗重症药疹的总有效率为93.15%。结论: 重症药疹最常见的致敏药物为抗癫痫药、抗痛风药、抗菌药和解热镇痛药,重症多形红斑型最常见,治疗首选糖皮质激素。
重症药疹; 致敏药物
药疹是指药物通过口服、吸入、注射等途径进入人体,引起皮肤黏膜的炎症性反应。重症药疹是药疹的严重类型,包括剥脱性皮炎型药疹(exfoliative dermatitis,ED)、重症多形红斑型药疹(Stevens-Johnson syndrome,SJS)、大疱性表皮坏死松解型药疹(toxic epidermal necrolysis,TEN)、药物超敏反应综合征
(drug induced hypersensitivity syndrome,DIHS)四种类型。由于重症药疹起病快,进展迅速,症状严重,常伴有内脏损害,全身中毒症状明显,死亡率高,需要临床医生高度重视,积极抢救治疗,挽救患者生命。现对我科2010年1月至2015年12月收治的73例重症药疹进行回顾性分析,结果如下。
1 资料与方法
1.1 一般资料 对我科2010年1月至2015年12月收治的73例重症药疹患者的临床资料进行回顾性分析。
1.2 诊断标准及分型 依据患者病史及临床表现进行,参照《中国临床皮肤病学》[1]。
1.3 统计学方法 采用SPSS 20.0统计软件对相关资料进行分析。
2 结果
2.1 一般情况 2010-2015年间重症药疹73例,男45例,女28例,年龄2~87岁,平均(48±20.42)岁,其中18岁以下5例(6.85%),18~60岁 47例(64.38%),60岁以上21例(28.77%),见表1。73例重症药疹中,ED 16例(21.92%),SJS 29例(39.73%),TEN 10例 (13.69%),DIHS 18例(24.66%),见表2。
2.2 致敏药物 73例重症药疹中,66例(90.41%)可确定致敏药物。引起重症药疹的前四类致敏药物为抗癫痫药24例(32.88%)、抗痛风药18例(24.66%)、抗菌药12例(16.44%)和解热镇痛药7例(9.59%),占所有致敏药物的83.57%,而其中的抗癫痫药物卡马西平和抗痛风药物别嘌呤醇所导致的重症药疹最常见,分别为9例(12.33%)和18例(24.66%)。73例重症药疹中,皮损发生前同时服用两种药物的有5例(6.85%),同时服用三种以上药物的有 4例(5.48%),不能明确致敏药物的有7例(9.59%)。致敏药物及其引起的重症药疹的类型见表3。
2.3 潜伏期 潜伏期1~60天,平均(21.31±14.04)天,其中ED(29.46±15.29)天,SJS(18.29±13.15)天,TEN(12.4±5.13)天,DHIS(22.87±13.88)天。引起重症药疹的前四类致敏药物的潜伏期分别为抗癫痫药(20.7±12.06)天、抗痛风药(26.56±15.76)天、抗菌药(14.7±17.26)天和解热镇痛药(21.67±8.16)天。
2.4 临床表现 73例重症药疹患者的皮损表现及分型均符合文献记载[1]。常见伴随症状中,发热、黏膜受累、浅表淋巴结肿大、血白细胞升高、肝功能损害、低蛋白血症和电解质紊乱多见,其中ED多出现肝功能损害、低蛋白血症及电解质紊乱,SJS多出现发热、黏膜受累、血白细胞升高、肝功能损害、低蛋白血症及电解质紊乱,TEN多出现发热、黏膜受累、肝功能损害、低蛋白血症、电解质紊乱及皮肤创面继发感染,DIHS多出现发热、淋巴结肿大、血白细胞升高、肝功能损害、低蛋白血症及电解质紊乱。常见伴随症状见表4。

表1 不同年龄段重症药疹的分布 例
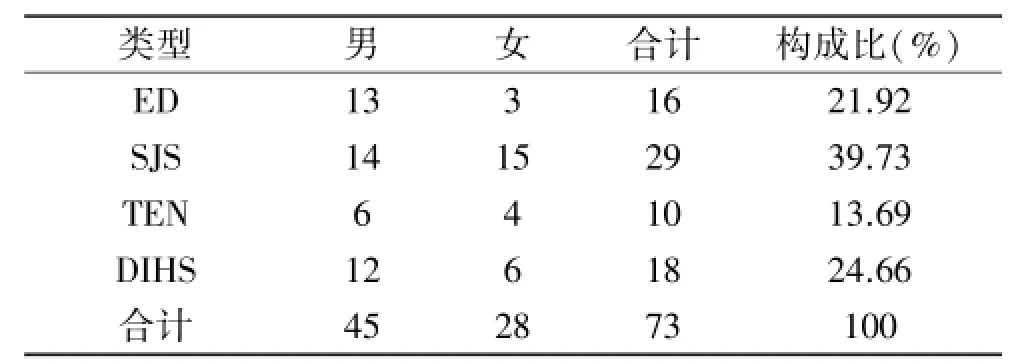
表2 不同类型重症药疹的分布 例
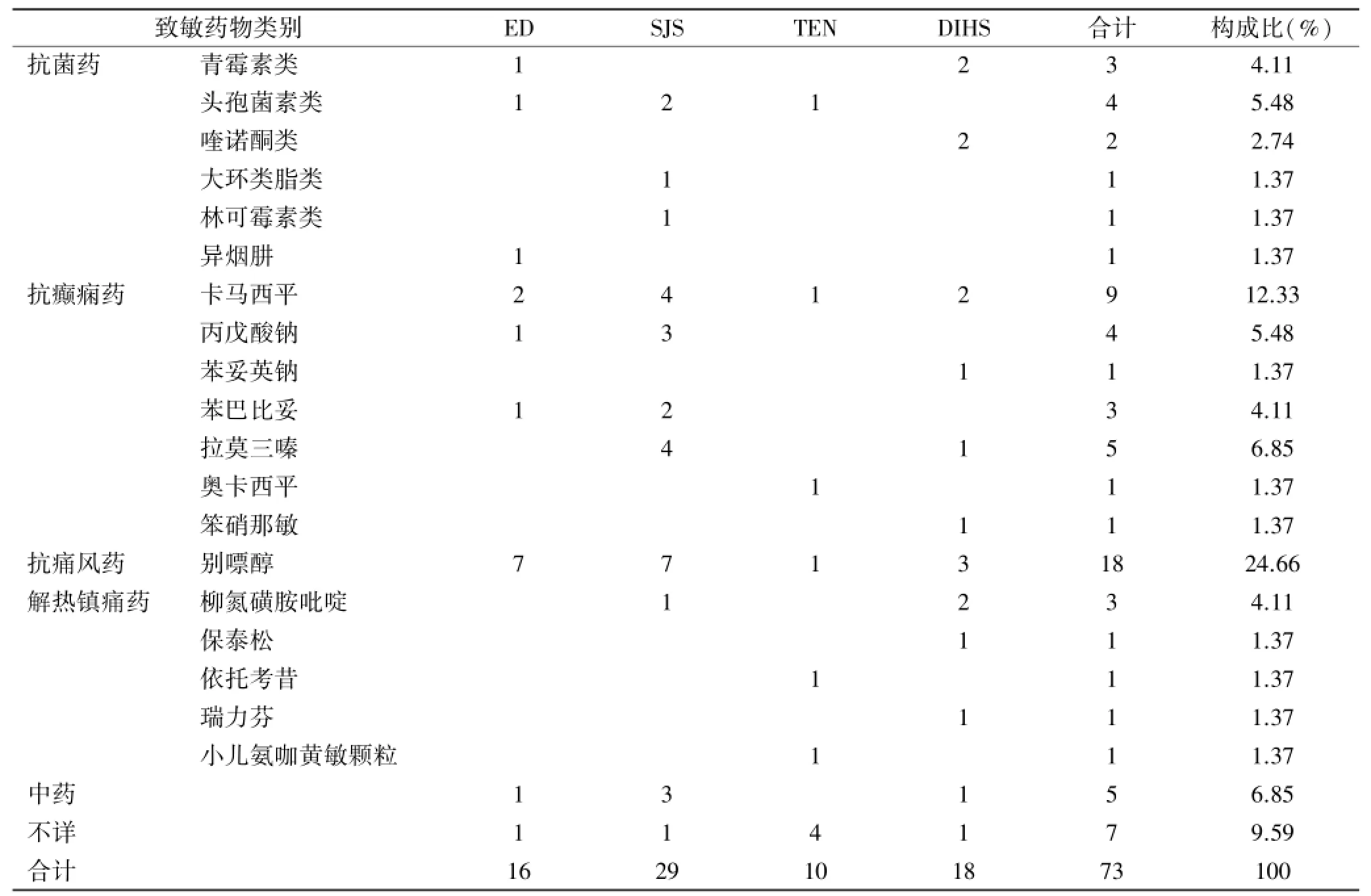
表3 致敏药物及其引起的重症药疹的类型 例
2.5 治疗及转归 73例重症药疹患者入院后均立即停用可疑致敏药物,并应用糖皮质激素治疗,其中59例选用甲基泼尼龙静脉用药,9例选用地塞米松静脉用药,5例开始选用地塞米松,症状控制不佳后改用甲泼尼龙静脉用药。糖皮质激素起始剂量为甲泼尼龙0.8~2 mg/(kg·d)或等效地塞米松应用,3例SJS、3例TEN和1例DIHS患者因症状严重,常规剂量糖皮质激素不能控制皮损,采用大剂量糖皮质激素冲击治疗,每日最高剂量为甲泼尼龙300~500 mg,连用1~3天,根据皮损控制情况决定使用天数,再逐渐减少剂量至起始剂量维持,直至皮损完全控制后再逐渐减量。1例ED、3例SJS、4例TEN和1例DIHS共9例患者联合应用静脉注射用人血丙种球蛋白治疗,剂量为400 mg/(kg·d)连用3~5天,总剂量1.5~2 g/kg。对有伴随症状的患者,相应给予保肝降酶、纠正低蛋白血症、纠正电解质紊乱、抗感染及对症支持治疗,同时积极加强皮肤黏膜的护理,促进创面修复。除2例SJS、2例TEN和1例DIHS患者因对疗效不满意而自动出院外,其余68例患者均治愈或好转出院,无死亡病例,总有效率为93.15%。
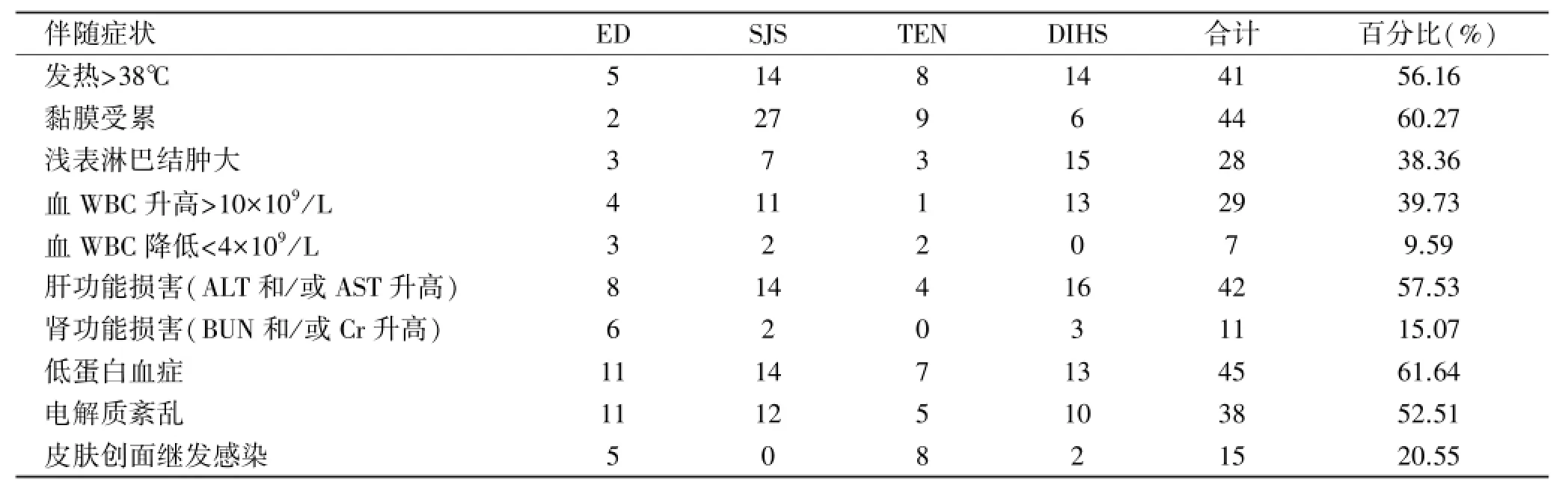
表4 常见伴随症状及百分比 例
3 讨论
重症药疹是严重的药物不良反应,症状重,并发症多,常危及患者生命。
本组资料显示,重症药疹的发病年龄以中青年患者居多,18~60岁年龄段共47例(64.38%),类型以SJS最多,共29例(39.73%),潜伏期1~60天,平均(21.31±14.04)天。抗癫痫药(20.7±12.06)天、抗痛风药(26.56±15.76)天和解热镇痛药(21.67±8.16)天的潜伏期相对较长。
本组资料显示,导致重症药疹的最常见致敏药物为抗癫痫药、抗痛风药、抗菌药和解热镇痛药,与国内外文献报道基本一致[2-5],抗菌药物类以青霉素、头孢菌素类和喹诺酮类药物居多,抗痛风药物均为别嘌醇。单一致敏药物中,卡马西平(12.33%)和别嘌醇(24.66%)导致的重症药疹最为多见。有学者研究发现,卡马西平和别嘌醇引起的重症药疹具有基因易感性,HLA-A∗3101[6]、HLA-B∗1502[7]及HLA-B∗5801[8]与其相关,因此,临床医生在应用这两种药物治疗相关疾病之前,如能对患者进行相关基因测定,阳性患者避免使用这两种药物,则可有效降低这两种药物所引起的重症药疹的发生率。需要指出的是,本组资料还显示,中药引起的重症药疹占有一定比例(6.85%),因此临床医生在使用中药治疗相关疾病时,也需慎重,高危人群应尽量避免使用。
重症药疹治疗上往往采用早期足量应用糖皮质激素、合理应用静脉注射用人血丙种球蛋白、积极治疗并发症等综合性疗法[9],本组73例患者均首选糖皮质激素治疗,症状严重者则予以大剂量糖皮质激素冲击治疗,相对于传统冲击疗法采用甲泼尼龙500~1000mg/d应用,我们采用甲泼尼龙300~500 mg的日最高剂量冲击治疗,可有效降低糖皮质激素副作用,疗效满意。对于部分症状特别严重的患者,则联合静脉注射用人血丙种球蛋白治疗,静脉注射用人血丙种球蛋白通过独特型网络抑制自身抗体的产生,并结合活化的补体,阻止其与靶细胞结合,从而避免组织损伤和破坏,同时可提高病人对感染的抵抗力[10],尽快控制症状,缩短病程,但因费用昂贵而限制了临床应用,我们联合应用静脉注射用人血丙种球蛋白的患者例数偏少,其确切疗效尚需在今后的临床工作中进一步观察。重症药疹患者除典型皮损表现外,常常出现严重的伴随症状,发热、黏膜受累、肝功能损害、低蛋白血症和电解质紊乱最为多见,几乎所有SJS及TEN患者均出现黏膜受累,因此,积极治疗并发症及皮肤黏膜的护理也十分重要。国内外文献资料表明,TEN在重症药疹中病死率最高,病情最为凶险,国外文献报道 SJS和 TEN的死亡率分别高达 9%和26.7%[11],国内申卉报道TEN的死亡率为4.55%[12],而我们的资料未出现死亡病例,这可能与我们近年来重视重症药疹的诊治,及时足量使用糖皮质激素、对于特别的严重病例及时联合应用静脉注射用人血丙种球蛋白、注重并发症的防治以及优质高效的护理有关。
综上所述,临床医生在诊治疾病的过程中,应注重询问病史尤其是药物过敏史,避免滥用药物,及时发现可能的药物不良反应并采取正确的治疗措施,需要选用卡马西平和别嘌呤醇治疗相关疾病时更应慎重,有条件时应进行相关基因型测定,高危人群则避免使用这两种药物。对于出现普通类型药疹的病例,要警惕其向重症药疹演变的可能。治疗上及时足量使用糖皮质激素是重症药疹治疗成功的关键因素,症状控制不佳时要及时采用大剂量糖皮质激素冲击治疗,同时合理选用静脉注射用人血丙种球蛋白,积极治疗并发症,加强皮肤黏膜护理,提高治疗成功率。
[1]赵辨.中国临床皮肤病学[M].南京:江苏科学技术出版社,2010.751-761.
[2]王芳,李毓,莫莹,等.药疹临床类型和致敏药谱最近七年与过去十年的对比变化[J].实用医学杂志,2011,27 (21):3932-3934.
[3]Turk BG,Gunaydin A,Ertam I,et al.Adverse cutaneous drug reactions among hospitalized patients:five year surveillance[J].Cutan Ocul Toxicol,2013,32(1):41-45.
[4]Kim SC,Newcomb C,Margolis D,et al.Severe cutaneous reactions requiring hospitalization in allopurinol initiators:a population-based cohort study[J].Arthritis Care Res(Hoboken),2013,65(4):578-584.
[5]Farhat S,Banday M,Hassan I.Antecedent drug exposure aetiology and management protocols in Steven-Johnson Syndrome and toxic epidermal necrolysis,a hospital based prospective Study[J].JClin Diagn Res,2016,10(1):1-4.
[6]Ozeki T,Mushiroda T,Yowang A,et al.Genome-wide association study identifies HLA-A∗3101 allele as a genetic risk factor for carbamazepine-induced cutaneous adverse drug reactions in Japanese population[J].Hum Mol Genet,2011,20 (5):1034-1041.
[7]Wu XT,Hu FY,An DM,etal.Association between carbamazepine-induced cutaneous adverse drug reactions and the HLA-B∗1502 allele among patients in central China[J]. Epilepsy Behav,2010,19(3):405-408.
[8]Jarjour S,Barrette M,Normand V,et al.Genetic markers associated with cutaneous adverse drug reactions to allopurinol:a systematic review[J].Pharmacogenomics,2015,16 (7):755-767.
[9]Ardern-Jones MR,Friedmann PS.Skin manifestations of drug allergy[J].Br JClin Pharmacol,2011,71(5):672-683.
[10]熊海祥.42例重症药疹临床分析[J].皮肤病与性病,2012,34(1):34-35.
[11]Barvaliya M,Sanmukhani J,Patel T,et al.Drug-induced Stevens-Johnson syndrome(SJS),toxic epidermal necrolysis (TEN),and SJS-TEN overlap:amulticentric retrospective study[J].JPostgrad Med,2011,57(2):115-119.
[12]申卉,Tomy Martin,李惠.重症药疹85例临床分析[J].中国皮肤性病学杂志,2015,29(4):372-374.
(收稿:2016-04-21)
·临床研究·
The clinical analysis of 73 caseswith severe drug eruption
LIAO Lichao,HU Bai,ZHAO Zhenglong,ZHANG Siping,JIANGFaxing. Department ofDermatology,Anhui Provincial Hospital,Hefei230001,China Corresponding author:LIAO Lichao,E-mail:llc1309@163.com
Objective:To determine the sensitizing drugs to characterize and clinical features of severe drug eruption.M ethods:The clinical data of the patients with severe drug eruptions in our departmentwere analyzed retrospectively.Results:Out of 73 patients,the sensitizing drugs in 66 patients were determined (90.41%),including antiepileptics in 24 patients(32.88%),anti-goutdrugs in 18(24.66%),antimicrobial in 12(16.44%)and antipyretic drugs in 7(9.59%).accounting for 83.57%of all the sensitizing drugs.Carbamazepine(12.33%)and allopurinol(24.66%)were themost common drugs in single sensitizing drugs. Twenty-nine patientsmanifested as Stevens-Johnson syndrome,accounting for39.73%of all the patients.The effective rate of glucocorticoid treatmentwas 93.15%.Conclusion:Themost sensitizing drugs are antiepileptics,anti-gout,antimicrobial and antipyretic drugs.Stevens-Johnson syndrome is themost type of severe drug eruption.Glucocorticoid should be used as the first choice in the treatment of severe drug eruptions.
severe drug eruption;sensitizing drug
安徽医科大学附属省立医院、安徽省立医院皮肤科,安徽合肥,230001
廖理超,E-mail:llc1309@163.com

