膜周部室间隔缺损介入封堵术后心电图的临床分析
刘玉昊 路军 王晶 王旭 邵一兵 张纯全 夏伟
·临床研究·
膜周部室间隔缺损介入封堵术后心电图的临床分析
刘玉昊路军王晶王旭邵一兵张纯全夏伟
266071山东青岛,青岛市市立医院东院区心内科(刘玉昊、路军、王旭、邵一兵、张纯全、夏伟),呼吸内科(王晶)
【摘要】目的探讨膜周部室间隔缺损(PMVSD)患者行介入封堵术后心电图的变化规律。方法选取2006年7月至2014年10月青岛市市立医院东院区心内科行介入封堵的PMVSD患者358例,分析住院和来院复查(术后1、3、6、12个月)的心电图结果。结果PMVSD患者行介入封堵术后随访期间与术前比较,电轴和心率无变化,PR间期缩短,QRS间期和QT间期都延长。358例患者术后心律失常发生率38.0%(136/358),而严重心律失常(即Ⅱ度或Ⅲ度房室传导阻滞、完全性左束支传导阻滞)发生率5.0%(18/358);术后1~12个月随访到心电图的180例患者新出现心律失常的发生率12.8%(23/180),严重心律失常发生率0.6%(1/180)。结论介入封堵治疗PMVSD术后严重心律失常发生率低且转归好,是一项创伤小、恢复快、疗效可靠的治疗方法,值得在临床上推广应用。
【关键词】膜周部室间隔缺损;介入封堵术;心电图;临床分析
室间隔缺损(ventricular septal defect,VSD)是一种最常见的先天性心脏病,约占所有先天性心脏病的25%~30%,而VSD中约有80%属于膜周部室间隔缺损(perimembranous ventricular septal defects,PMVSD)[1]。由于PMVSD与心脏传导系统解剖位置上的密切关系,无论是传统外科治疗还是介入封堵PMVSD,术后心律失常都是最常见的并发症[1-2]。而且,有些严重的心律失常如Ⅱ度或Ⅲ度房室传导阻滞(atrioventricular block,AVB)、完全性左束支传导阻滞(complete left bundle branch block,CLBBB)等对患者的心功能、生活质量都有不同程度的影响,甚至可危及患者的生命[3]。本研究收集2006年7月至2014年10月在青岛市市立医院东院区心内科行介入封堵PMVSD患者的住院病例和来院复查(术后1、3、6、12个月)心电图结果,以了解PMVSD患者行介入封堵术后心电图的变化规律,评价介入封堵PMVSD的安全性和疗效。
1对象与方法
1.1研究对象
选取2006年7月至2014年10月在本科室行经皮介入封堵术的PMVSD患者358例,其中男161例,女197例;年龄3~54(10.9±8.1)岁,身高84~185(132.6±12.6)cm,体重10~90(32.8±17.2)kg。经胸超声心动图检查(transthoracic echocardiography,TTE)显示PMVSD缺损直径3~14(5.5±1.1)mm;伴动脉导管未闭4例,继发孔型房间隔缺损2例,肌部VSD 2例。1.1.1入选标准同时符合下列各项:(1)肺动脉压为正常或轻度升高,且为小至中度左向右分流;(2)年龄≥3岁,体重>10 kg;(3)PMVSD的直径为3~14 mm,上缘距主动脉右冠瓣距离≥1 mm,距三尖瓣隔瓣距离≥2 mm,无主动脉瓣右冠瓣脱入室间隔缺损;(4)PMVSD在TTE的大血管短轴五腔心切面9~12点钟位置。
1.1.2排除标准(1)合并重度肺动脉高压出现右至左分流者。(2)伴有其他需手术矫治的心脏畸形。
1.2方法
年龄<12岁患者选用氯氨酮全麻,年龄≥12岁患者选用1%利多卡因局麻。先在全麻或局麻下穿刺右侧股动、静脉,送入5 F或6 F猪尾导管行左心室及升主动脉造影(常规取左前斜45°~60°加头位20°~25°),以确定PMVSD的位置、大小、数目、有无膜部瘤形成以及有无主动脉瓣反流等。再依次行左、右心导管检查。然后从股动脉途径送入5 F或6 F的Judkins右冠状动脉导管配合软头泥鳅导丝(0.035 in×230 cm,1 in=2.54 cm)寻找PMVSD左心室面开口,当导管跨过PMVSD入右心室时,沿导管将一根长而柔软的软头交换导丝送入肺动脉(或上、下腔静脉),沿股静脉途径送入圈套器将交换导丝头端抓住后从股静脉拉出体外,从而建立一条股静脉、右心室、PMVSD、左心室到股动脉的导丝轨道。再沿股静脉侧送入输送鞘管和封堵器,在X线透视和超声心动图监测下行封堵术。封堵10 min后,重复行左心室、升主动脉造影及超声检查,确认封堵器的位置、形态满意,无残余分流及主动脉瓣反流时,逆时针旋转推送螺杆释放封堵器。
术中注入肝素钙100 IU/kg。术后第1天皮下注射低分子肝素钙25 IU/kg、每日4次。之后给予口服阿司匹林3~5 mg/kg、每日1次,维持6个月。术后静脉点滴头孢硫脒25 mg/kg、每日2次,持续3~5 d;静脉注射地塞米松200 μg/kg、每日1次,持续5 d。术后6个月内避免胸部碰撞和剧烈运动。术后每日复查12导联心电图,持续7 d,无异常方可出院。住院过程中如出现AVB、左束支传导阻滞(left bundle branch block,LBBB)、交界性心律等,继续给予静脉注射地塞米松,同时加强营养心肌治疗,如出现Ⅱ度或Ⅲ度AVB等心率明显减慢的情况,则要静脉泵入异丙肾上腺素,严重者植入起搏器治疗。
1.3随访
术后1、3、6、12个月对患者进行随访,复查心电图。
1.4统计学分析
采用SPSS 17.0软件包对计量资料进行处理。术前、术后计量资料采用配对样本的t检验,所有计量资料都以均数±标准差表示。以P<0.05为差异有统计学意义。
2结果
2.1患者基线资料
358例患者行左心室造影测量PMVSD左心室面直径2~19(6.5±3.1)mm,缺损上缘距主动脉瓣距离1~10(3.3±1.9)mm;伴膜部膨出瘤者195例,左心室面直径2~19(8.1±3.2)mm。封堵前患者肺动脉平均压4~44(17.6±5.2) mmHg(1 mmHg=0.133 kPa),左心室平均压33~61(46.8±5.1)mmHg。其中,316例患者术前心电图大致正常,42例患者术前有心律失常。在42例术前心律失常患者中,左前分支传导阻滞(left anterior fascicular block,LAFB)3例,Ⅰ度AVB 1例,非阵发性交界性心动过速(nonparoxysmaljunctional tachycardia,NPJT)1例,间歇预激表现1例,其余36例为完全性右束支传导阻滞(complete right bundle branch block,CRBBB)。
358例患者置入PMVSD封堵器直径4~19(8.1±2.5)mm,手术时间30~250(76.7±36.6)min,透视时间5.1~84.7(22.7±15.2)min。均应用北京华医圣杰科技有限公司或深圳先健科技有限公司生产的封堵器,其中298例为对称型VSD封堵器,55例为偏心型VSD封堵器,5例为动脉导管未闭封堵器。2例合并的肌部VSD用动脉导管未闭封堵器封堵,除1例动脉导管未闭由于很小未处理外,其他合并的继发孔型房间隔缺损和动脉导管未闭也同时封堵。术后即刻超声及造影显示,完全封堵325例,少量及微量残余分流(≤2 mm)33例。
2.2住院期间的心电图结果
2.2.1电轴、心率和各间期的改变(表1)
358例患者术后1 d、术后5~7 d与术前的电轴、心率和各间期分别比较发现:(1)封堵术后与术前比较,电轴向左旋转、QRS间期延长。(2)封堵术后1 d与术前比较,心率增快、PR间期缩短,但术后5~7 d都恢复至术前水平;QT间期缩短,但术后5~7 d较术前延长。此外,术后1 d和术后5~7 d的电轴、QRS间期分别比较,差异均无统计学意义(P=0.615、P=0.681)。
2.2.2心电图诊断的改变
358例患者中,术后出现心律失常136例,发生率为38.0%;严重心律失常18例(5.0%),其中Ⅱ度AVB 1例(0.3%)、Ⅲ度AVB 6例(1.7%)、CLBBB 11例(3.1%)。首次心律失常出现在术后第1~10(3.2±2.2)天。
358例患者出院时与术前比较,共新出现心律失常83例(23.2%),其中严重心律失常1例(0.3%),为Ⅲ度AVB。而术前心电图异常的42例患者中,术后恢复正常9例(21.4%)。
2.2.3严重心律失常的出现和转归
术后严重心律失常患者18例,经静脉注射地塞米松、泵入异丙肾上腺素或安装临时起搏器等治疗后,在出院时:(1)1例Ⅱ度Ⅱ型AVB转为间歇性CRBBB。(2)6例Ⅲ度AVB患者,其中3例安装临时起搏器,经过3~6 d分别转为不完全性右束支传导阻滞(incomplete right bundle branch block,IRBBB)、正常、LAFB;1例未经安装临时起搏器治疗转为室内传导时间延长;1例表现为间歇性高度AVB,经安装临时起搏器治疗6 d后仍未恢复,后转心外科取出封堵器并行手术治疗,外科手术后复查心电图转为CRBBB并LAFB;1例由于经济原因未安装起搏器,出院观察。(3)11例不伴Ⅲ度AVB的CLBBB患者,其中1例转为NPJT,1例转为室内传导时间延长,9例转为正常。
6例Ⅲ度AVB全部与交界性心律或交界性逸搏同时或先后出现,共有25例交界性心律或交界性逸搏。因此,当患者出现交界性心律或交界性逸搏时约24.0%(6/25)的可能性出现Ⅲ度AVB。
6例Ⅲ度AVB中有4例与CLBBB同时或先后出现,共有15例CLBBB。因此,当患者出现CLBBB时有约26.7%(4/15)的可能出现Ⅲ度AVB。在无Ⅲ度AVB出现的情况下,81.8%(9/11)CLBBB在术后4~8 d出现,且81.8%(9/11)在出现1~4 d后消失。
2.3心电图的随访结果
共随访到180例患者,男85例,女95例;年龄3~54(11.0±8.9)岁,身高91~184(131.3±24.2)cm,体重12~84(32.5±17.8)kg;随访时间1~12(4.5±3.6)个月。
2.3.1心电图电轴、心率和各间期的改变(表2~4、图1)
分别对术后1个月(131例)、3个月(78例)、6~12个月(77例)随访到的患者心电图的电轴、心率和各间期与相应患者术前和术后5~7 d的结果分别比较发现:(1)随访期间的电轴与术前比较,差异均无统计学意义(均P>0.05);(2)心率短期内(1个月)增快,3个月后心率又恢复到术前水平;(3)随访期间的PR间期较术前和术后5~7 d时都缩短;(4)随访期间的QT间期较术前和术后5~7 d时都延长;(5)随访期间的QRS间期较术前延长,但与术后5~7 d时比较,差异均无统计学意义(均P>0.05)。
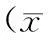
表1 介入封堵术后1 d、术后5~7 d与术前的电轴、心率和各间期比较±s)
注:a,与术前比较;b,与术前比较
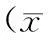
表2 131例患者术后1个月时电轴、心率、各间期与术前、术后5~7 d比较±s)
注:a,与术后1个月时比较;b,与术后1个月时比较
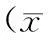
表3 78例患者术后3个月时电轴、心率、各间期与术前、术后5~7 d比较±s)
注:a,与术后3个月时比较;b,与术后3个月时比较
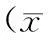
表4 77例患者术后6~12个月时患者电轴、心率、各间期与术前、术后5~7 d比较±s)
注:a,与术后6~12个月时比较;b,与术后6~12个月时比较
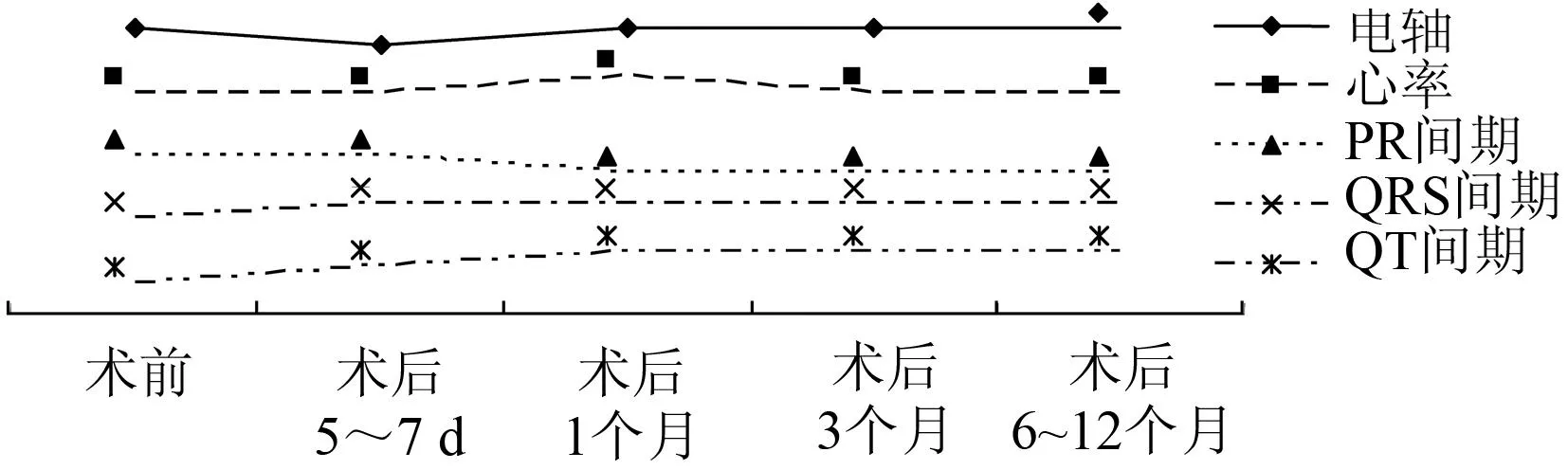
图1 介入封堵术前、后患者心电图各参数的变化
2.3.2心电图诊断的改变(表5)

图2 介入封堵术后心律失常发生率的变化
观察随访到的180例患者心电图检查结果可以发现:(1)术前心电图正常、IRBBB、CRBBB、偶发室性早搏的分别为166例、12例、1例、1例;(2)与术前比较,随访期间共新出现心律失常23例(12.8%),患者心律失常发生率下降(图2);(3)新出现的23例心律失常中,20例是RBBB和LAFB单独或同时存在,其余3例分别是室内传导时间延长、Ⅲ度AVB和CRBBB并室性早搏;(4)术后出院时心电图异常的患者共有54例,其中26例(48.1%)恢复为正常或术前心律失常类型;(5)随访期间与患者出院时比较,共新出现心律失常11例(6.1%),分别是LAFB 8例、CRBBB 1例、IRBBB 2例。
3讨论
在正常心脏中,房室结位于冠状窦口至室间隔膜部之间、卵圆窝(孔)下方、三尖瓣隔瓣瓣环上方的右心房心内膜下,其远端逐步集中即为希氏束。希氏束分为:(1)穿支部分,包括穿入部分,即近端起始部,穿入中央纤维体中,与室间隔膜部、三尖瓣等心脏瓣膜纤维环相邻;不分支部分,即穿入部以下,未分为左右束支之前,与室间隔膜部、瓣膜纤维环相邻。(2)分支部分,穿支部分穿过室间隔膜部即为分支部分,并分为左、右束支。(3)假分支,即希氏束的远端分支,有右束支和左前分支纤维。

表5 180例患者随访期间心电图的转归
注:IRBBB,不完全性右束支传导阻滞;CRBBB,完全性右束支传导阻滞;LAFB,左前分支传导阻滞;AVB,房室传导阻滞
罗世宽[4]详细描述了心脏传导束阻滞的部位和心电图表现的关系:当损伤的横断面在希氏束的穿入部分时,心电图表现为Ⅲ度AVB;损伤的横断面在希氏束的不分支部分或右束支伴左前分支同时受累时,心电图表现为RBBB伴LAFB;右束支主束、左束支主束及左前分支受累时,心电图分别表现为RBBB、LBBB、LAFB。RBBB伴LAFB出现时,如是右束支伴左前分支同时受累造成的,则预后良好;如是希氏束的不分支部分受累,则后期该部位纤维化可能累及希氏束的穿入部分,导致晚发性房室阻滞甚至猝死[3]。李寰等[5]报道PMVSD封堵术后Ⅲ度AVB常与RBBB伴LAFB先后或同时出现,这与希氏束的穿入部分和不分支部分相连密切相关。
房室结、希氏束、左右束支的解剖结构在不同类型的PMVSD患者心脏结构中更为复杂。按Kirklin等[6]的分类方法可以将VSD分为三型,即膜周型、肌部型和干下型。Milo等[7]将膜周型和肌部型VSD都分为流入部(窦部)型、肌小梁型、流出部(漏斗部)型。而以上几种类型中以膜周型和肌部流入部型与传导束的解剖关系最为密切。在PMVSD,希氏束总是走行于缺损的后下缘,希氏束穿支部距缺损边缘仅2~4 mm,分支部及左、右束支甚至可以包裹在缺损边缘的残余纤维组织内,封堵时易影响传导系统;而肌部流入部型VSD的希氏束由缺损的前上缘通过。
一般认为,PMVSD术后心律失常主要是封堵器对膜部室间隔内的传导束局部压迫、水肿造成[8];随着时间推移,水肿消失,一些心律失常也随之消失;但同时也有一些是对传导系统产生不可逆的损伤,这时多数导致RBBB或LAFB而无法恢复。如在本研究中,同术前比较,随访期间新出现23例心律失常,其中有20例是RBBB与LAFB单独或同时存在,占87.0%。值得注意的是,与患者出院时比较,随访期间随访到的180例患者中,共新出现心律失常11例,占6.1%,可能是随着室间隔的运动,具有记忆功能的封堵器发生弹性回缩造成对传导束的逐渐加压而形成。
综上所述,介入封堵治疗PMVSD是近年来发展迅速的一项技术,这种手术方式的术后严重心律失常发生率低,是一项创伤小、恢复快、疗效可靠的临床治疗方法。对已进行介入封堵治疗的患者进行长期的随访观察是非常必要的。严格掌握介入适应证、操作规范、封堵器的合理选择等可减少PMVSD介入封堵术后心律失常及其他并发症的发生率,而封堵器材料的进一步研发是未来的重要科研课题,也是减少或消除心律失常的重要保证。
参考文献
[1] 吴清玉. 心脏外科学. 济南:山东科学技术出版社, 2003:9.
[2] 张玉顺, 朱鲜阳, 张军. 先天性心脏病介入治疗与超声诊断进展. 西安:世界图书出版西安公司, 2005:3.
[3] Moller JH, Patton C, Varco RL, et al. Late results (30 to 35 years) after operative closure of isolated ventricular septal defect from 1954 to 1960. Am J Cardiol, 1991, 68(15):1941-1947.
[4] 罗世宽. 束支传导阻滞的解剖和临床关系. 陕西新医药, 1979, 8(9):33-36.
[5] 李寰, 张玉顺, 刘建平, 等. 小儿膜周部室间隔缺损介入治疗发生高度房室传导阻滞的特点及其处理(附9例报道). 心脏杂志, 2005, 17(2):181-183.
[6] Kirklin JW, Barratt BG. Cardiac Surgery. 2 nd. New York: Churchill Livingstone, 1993:61-63.
[7] Milo S, Ho SY, Wilkinson JL, et al. Surgical anatomy and atrioventricular conduction tissues of hearts with isolated ventricular septal defects. J Thorac Cardiovasc Surg, 1980, 79(3):244-255.
[8] Bass JL, Kalra GS, Arora R, et al. Initial human experience with the Amplatzer perimembranous ventricular septal occluder device. Catheter Cardiovasc Interv, 2003, 58(2):238-245.
DOI:10.3969/j.issn.1004-8812.2016.01.004
通信作者:王晶,Email:2008070wj@sina.com
【中图分类号】R541.1
(收稿日期:2015-11-16)
Clinical analysis of electrocardiogram after transcatheter closure of perimembranous ventricular septal defects
LIU Yu-hao, LU Jun, WANG Jing, WANG Xu, SHAO Yi-bing, ZHANG Chun-quan, XIA Wei.
DepartmentofCardiology,EastBranchofQingdaoMunicipalHospital,Qingdao266071,ChinaCorrespondingauthor:WANGJing,Email: 2008070wj@sina.com
【Abstract】ObjectiveTo explore if any rules in electrocardiogram changes after transcatheter closure of perimembranous ventricular septal defects (PMVSD). MethodsWe included all the 358 patients who have accepted transcatheter closure of PMVSD in our hospital between July 2006 to October 2014 and the electrocardiogram (ECG) done in hospital and during follow up in 1,3, 6 and 12 months after operation were all reviewed. ResultsNo changes were found in heart rates and electrical axis during follow-up as compared to preclosure ECG. PR interval was shorter, the QRS duration and QT interval were longer than preclosure. Incidence rate of arrhythmia was 38.0% (136/358) and incidence rate of serious arrhythmias (including Ⅱ° or Ⅲ° atrioventricular block and complete left bundle branch block) was 5.0% (18/358). Among the 180 patients who had ECG done in all follow up between the first 12 months post closure, the rates of new developed arrhythmias was 12.8% (23/180) and severe arrhythmia was 0.6% (1/180) during follow-up. ConclusionsIncidence rate of serious arrhythmias after transcatheter closure of PMVSD is low and most patients have good clinical outcome.
【Key words】Perimembranous ventricular septal defects;Transcatheter closure;Electrocardiogram;Clinical analysis

