产前预测巨大儿及经不同分娩方式对分娩结局的影响
易子云,刘 娴,周 岩,严 滨
(大连医科大学附属第一医院 产科,辽宁 大连 116011)
产前预测巨大儿及经不同分娩方式对分娩结局的影响
易子云,刘娴,周岩,严滨
(大连医科大学附属第一医院 产科,辽宁 大连 116011)
[摘要]目的 探讨巨大儿分娩前的预测及其分娩过程中及分娩后母婴并发症的处理措施,明确不同分娩方式对巨大儿分娩结局的影响。为指导临床预防巨大儿发生、降低母婴并发症及提高新生儿出生质量提供依据。方法对2011年1月至2013年12月于大连医科大学附属第一医院分娩的4562例新生儿中390例巨大儿的临床资料进行回顾性分析。对除外46例合并严重并发症的344例巨大儿,根据产前推算胎儿体重是否达到4000 g为标准进行分组,胎儿体重≥4000 g的作为预测组(149例),<4000 g的作为忽略组(195例)。对两组孕前情况、分娩方式、胎位异常、产程特点及母婴分娩结局等各项指标进行比较。结果预测组的患者孕前体重、孕期体增加、胎儿双项径、腹围、股骨长及彩超预测胎儿体重、新生儿出生体重、患者剖宫产率、阴道试产失败率均明显高于忽略组(P<0.05);而预测组产后出血、会阴裂伤、胎儿宫内窒息的发生率、新生儿低血糖率明显低于忽略组(P<0.05);390例巨大儿中,经阴道分娩组78例、阴道试产失败改行剖宫产组58例,直接行剖宫产组254例。3种分娩方式并发症总发生率分别为42.31%、10.34%、7.87%,组间比较均P<0.05。结论 应重视并加强围产期管理、采取积极防治措施预防巨大儿的发生,产前明确诊断、选择合适的分娩方式,以利于减少剖宫产率及母儿并发症。
[关键词]巨大儿;产前预测;分娩方式;妊娠结局
[引用本文]易子云,刘娴,周岩,等.产前预测巨大儿及经不同分娩方式对分娩结局的影响[J].大连医科大学学报,2016,38(1):72-76.
胎儿出生体重达到或超过4000 g称为巨大儿[1]。近年来,随着生活水平的提高,人们对孕期营养越来越重视,部分人群已经出现孕期营养过剩,巨大儿的发生率明显增加。巨大儿的近期负面影响可能增加产妇和新生儿并发症。母亲方面,由于胎儿过大使子宫过度膨胀,子宫收缩乏力、产程延长,易导致产后出血、感染、软产道裂伤甚至子宫破裂等,还可增加手术助产的几率。新生儿方面,阴道分娩可引起肩难产、颅内出血、锁骨骨折、臂丛神经损伤等产伤,新生儿窒息甚至死亡等。因此,如产前诊断巨大儿,产程中可有意识避免风险,选择安全分娩方式,放宽剖宫产指征,能降低难产及母婴并发症的发生率。但产前巨大儿诊断率较低,一部分巨大儿产前被忽略。本文对2011年1月至2013年12月于大连医科大学附属第一医院初患者分娩的巨大儿进行分析总结,旨在探讨巨大儿分娩前的预测及其分娩过程,从而为降低其母儿并发症提供帮助。
1资料与方法
1.1一般资料
2011年1月至2013年12月在大连医科大学附属第一医院共分娩4562例,其中巨大儿390例,发生率为8.55%。对除外臀位17例,瘢痕子宫20例,严重心血管疾病6例,前置胎盘(中央型)3例的344例巨大儿选用产前10天内的标准彩超作为胎儿体重的预测方法,测量胎儿双顶径、腹围、股骨长等,推算胎儿体重≥4000 g的作为预测组(149例),胎儿体重<4000 g的作为忽略组(195例)。所调查患者均为自然受孕、单胎头位、无烟酒嗜好、无严重内外科合并症及产科并发症。
1.2方法
1.2.1分娩方式的选择:两组产前阴道检查明确有相对头盆不称者或产科指征,行选择性剖宫产术;如无头盆不称、胎儿窘迫等,则待其自然临产,若足月时尚未自然临产,则根据宫颈条件给予普贝生阴道置入促宫颈成熟,缩宫素静脉点滴引产;临产后,均严密观察产程进展,发现胎头位置异常或宫口扩张延缓,产程异常,胎儿窘迫等则急诊行剖宫产术。
1.2.2资料比较:对预测组及忽略组胎儿出生体重、分娩前10天彩超测双顶径、腹围、股骨长度、男女胎比例、患者年龄、孕龄、产次、孕前体重、孕期体重增加、糖代谢异常、分娩方式、胎位异常、产程特点及母婴分娩结局等临床资料进行回顾性对比分析。
1.3统计学方法
社会发展是教育变革和教育发展的源动力。不久前,我国提出提升中国国力进而繁荣全球的“一带一路”倡议,教育变革无疑要呼应国家这一宏伟战略决策。也就是说,当代教育不可仅满足于对学生的单一专业能力的有限培养,更需要关注学生通晓国际文化、具备国际意识与视野的培养,需要使他们在具备专业知识的同时,掌握敏锐洞察、有效沟通、解决国际问题的能力、持续保持国际先进水平并不断更新知识的能力。总之,当代“人工智能+教育”的人才培养目标定位,必须是突破专业技能和一般性交际能力界域,国际视野和全球化实战能力兼具的综合人才。
2结果
2.1两组患者的一般资料比较
两组患者的孕前体重、孕期体重增加比较,预测组明显高于忽略组,差异有显著性意义(P<0.05)。而两组患者的年龄、孕周、产次、糖代谢异常等高危因素比较,差异无显著性意义(P>0.05)。见表1。
表1两组患者一般资料比较
Tab 1 Comparison of the general information between the two groups
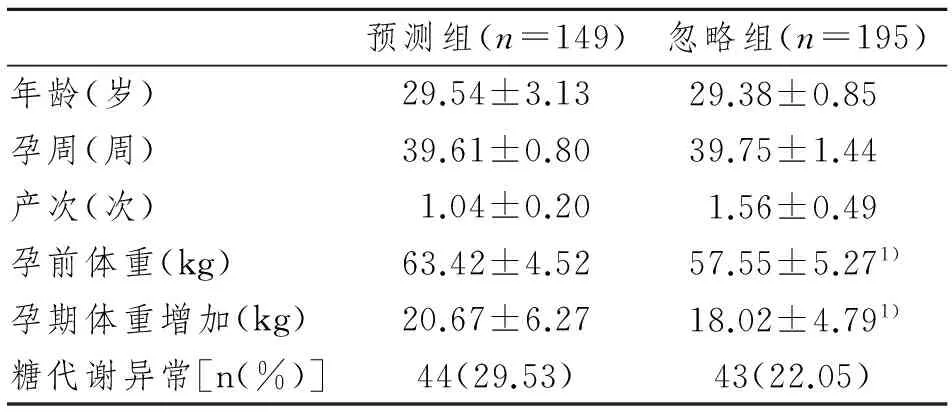
预测组(n=149)忽略组(n=195)年龄(岁)29.54±3.1329.38±0.85 孕周(周)39.61±0.8039.75±1.44 产次(次)1.04±0.201.56±0.49 孕前体重(kg)63.42±4.5257.55±5.271)孕期体重增加(kg)20.67±6.2718.02±4.791)糖代谢异常[n(%)]44(29.53)43(22.05)
1)与预测组相比,P<0.05
2.2两组彩超测量值及新生儿一般资料的比较
预测组彩超测双顶径、腹围、股骨长及彩超预测胎儿体重、新生儿出生体重均明显高于忽略组,差异有显著性意义(P<0.05)。见表2。

表2 两组彩超测量值及新生儿一般资料的比较
1)与预测组相比,P<0.05;2)与预测组相比,P<0.01
2.3两组分娩方式比较
两组患者剖宫产率、阴道试产失败率相比较,预测组显著高于忽略组,差异有显著性意义(P<0.01)。而两组患者阴道分娩率,阴道试产率相比较,忽略组显著高于预测组,差异有显著性意义(P<0.01)。见表3。
表3两组分娩方式比较
Tab 3 Comparison of the mode of delivery between the two groups

n(%)
1)与预测组相比,P<0.01。剖宫产率 = 剖宫产例数/(剖宫产例数 + 阴道分娩例数)×100%;阴道试产总数 = 阴道试产失败改行剖宫产例数 + 阴道分娩例数;阴道试产失败率 = 阴道试产失败改行剖宫产例数/阴道试产总数×100%
2.4两组经阴道试产的产程比较
预测组中,共有27例进行阴道试产,占该组总数的18.12%;忽略组中,共有109例进行了阴道试产,占该组总数的55.89%。两组间宫缩乏力、持续性枕横/枕后位、活跃期停滞及胎头下降停滞进行比较,差异无显著性意义(P>0.05)。见表4。
表4两组产程比较
Tab 4 Comparison of the labor specialities between the two groups

n(%)
2.5两组患者分娩并发症比较
忽略组产后出血、会阴裂伤明显高于预测组,差异有显著性意义(P<0.01)。而两组患者的产间感染发生率相比较,差异无显著性意义(P>0.05)。忽略组有1例,因第二产程停滞而行产钳助产。见表5。
表5两组患者分娩并发症比较
Tab 5 Comparison the labor complications between the two groups

n(%)
1)与预测组相比,P<0.01
2.6两组胎儿宫内窘迫及新生儿并发症比较
将两组间胎儿宫内窘迫及新生儿并发症(两组均无新生儿产伤)如:新生儿低血糖(出生后血糖≤2.6 mmol/L)、本文中新生儿窒息的诊断标准为出生后1 min Apgar评分≤7分,其中≥4分到≤7分之间为轻度窒息,<4分为重度窒息[1]。预测组胎儿宫内窘迫的发生率、新生儿低血糖率显著低于忽略组,差异有显著性意义(P<0.05)。两组间新生儿窒息相比较,预测组高于忽略组,但差异无显著性意义(P>0.05)。
表6两组胎儿宫内窘迫及新生儿并发症比较
Tab 6 Comparison of fetal distress in uterus, new-born complications between the two groups

n(%)
1)与预测组相比P<0.05; 2)与预测组相比,P<0.01
2.7不同分娩方式的母婴并发症比较
巨大儿分娩后母婴并发症主要为产后出血、产褥感染、软产道裂伤、新生儿窒息。本文中产后出血的诊断标准为分娩后的24 h内出血量超过500 mL者[1]。产褥病率的诊断标准为分娩24 h后以后的10日内测定腋下体温4次,有两次达到或超过38 ℃[1]。软产道裂伤包括分娩过程中伴会阴侧切的前提下出现的会阴裂伤和宫颈裂伤。本组中新生儿窒息均为轻度窒息。三种分娩方式之间巨大儿分娩的母婴并发症,阴道分娩组明显高于阴道试产失败改行剖宫产组,且阴道试产失败改行剖宫产组明显高于直接行剖宫产组,组间差异均有显著性意义(P<0.05)。见表7。
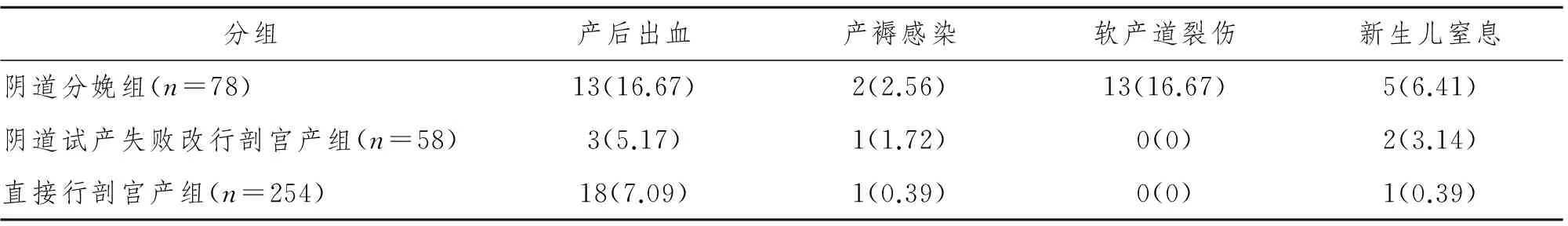
表7 三组不同分娩方式的母婴并发症比较
3讨论
近年来,随着物质生活水平提高,巨大儿发生率不断增加。2011年1月至2013年12月本院巨大儿发生率为8.54%,与2011年国内报导中国东北地区巨大儿的发生率9.26%相比略低[2]。研究表明:巨大儿增加了一系列母婴分娩并发症,如产程异常,产道损伤,产后出血,手术风险增加等。因此提高巨大儿产前诊断的准确性有重要意义。
3.1巨大儿的产前诊断
目前,有许多诊断巨大儿的方法。而研究显示,超声检测法对巨大儿的评估要优于临床评估方法[3]。陈蕾等[3]研究报道,产前1周内彩超单一指标估算法以腹围>38 cm为界定值时诊断率为31%,以股骨长>49.8 cm为界定值时诊断率为42.8%;产前1周内胎儿双顶径与股骨长之和法诊断率为54%;产前3天内彩超综合指标估算胎儿体重法巨大儿诊断率为97%。由此可见,彩超综合指标估算胎儿体重法诊断率较高,是一个临床价值较好的预测方法。本文通过产前10天内的彩超(本院及外院)测量胎儿双项径、股骨长、腹围等估计胎儿体重,巨大儿的产前诊断率为43.31%,较上述产前1周胎儿双顶径与股骨长之和法诊断率低。分析原因,可能与下列因素有关:首先,部分孕妇彩超测量时间距分娩时间间隔较长。孕妇应在终止妊娠前再次经彩超测定胎儿体重,提高巨大儿的诊断率。其次,检查者的经验和技术熟练程度以及图像的分辨率影响检查数据的准确性。并且,胎方位、孕妇肥胖等干扰因素亦可影响测量数据的准确性。
另外,可结合是否合并GDM(Gestational diabetes mellitus,妊娠期糖尿病)、血清甘油三酯水平等进行综合评估。金蓉等[4]研究显示,OGTT-1 h血糖值异常(≥ 10.6 mmol/L)是发生巨大儿的危险因素, OGTT-2 h血糖值异常( ≥8.1 mmol/L)是发生巨大儿更重要的危险因素。Walsh JM等[5]对2.3万名孕妇进行的研究发现,巨大儿的发生率与妊娠24~32周血糖水平的密切相关。有研究表明,妊娠晚期孕妇血清甘油三酯水平可能是糖尿病孕妇发生巨大儿的独立预测因素[6]。本院390例巨大儿中孕妇发生糖代谢异常率为22.30%,较近年来文献报到的巨大儿孕妇糖代谢异常发生率9.85%高[7]。分析原因,可能与本院为三甲综合性医院,GDM的病人集中就医有关。
3.2发生巨大儿的危险因素
文献报道巨大儿的发生与遗传因素、父母身高、种族、母亲年龄、孕龄、产次及有无分娩巨大儿史、胎儿性别、孕前BMI(body mass index, 体重指数)、孕期增重及GDM等密切相关[8-9]。有研究发现,产妇高龄与巨大儿发生率呈正相关[10]。本研究比较了预测组与忽略组间患者的年龄、孕龄、产次、糖代谢异常等巨大儿高危因素,差异均无显著性意义(P>0.05)。而两组新生儿出生体重、患者的孕前体重、孕期体重增加相比较,预测组显著高于忽略组,差异有显著性意义(P<0.05)。分析原因:母亲孕前体重、孕期增重与胎儿体重明显相关,是巨大儿发生的重要危险因素。因此,预测组新生儿体重明显大于忽略组,与预测组孕前体重、孕期体重增加显著高于忽略组有关。
3.3巨大儿的处理方法
研究指出,巨大儿的分娩方式要根据胎儿体重、产次、孕周以及患者的妊娠情况等综合因素进行评估选择[11]。巨大儿的母婴并发症发生率明显高于正常儿,为减少母婴并发症,应适当放宽剖宫产的手术指征。但剖宫产手术可能出现的出血、感染、子宫内膜异位等近期并发症及由于剖宫产手术后瘢痕子宫及盆腔粘连的存在,易发生切口妊娠、再次妊娠时子宫破裂、再次盆腔手术时增加手术难度等远期影响也不容忽视[11]。如果孕妇年龄较轻、体力充沛、身材高大、骨盆宽大、无头盆不称、对阴道分娩无恐惧,可经阴道试产。当阴道试产时,应严密观察产程,不宜使用缩宫素,产程中如有孕妇有胎头高浮及相对头盆不称、宫缩乏力、胎儿窘迫、活跃期延长或停滞、胎头下降延缓表现时应适当放宽剖宫产的指征,放弃试产。
本组资料显示:(1)344例巨大儿中共有266例进行剖宫产,占患者总数的77.3%。较2011年报导的巨大儿剖宫产率68.54%高[2]。可能与本组资料中妊娠合并症如GDM等发生率较高有关。(2)本研究中新生儿窒息率为2.33%,新生儿低血糖概率为20.64%,产后出血率为4.65%,会阴裂伤率为4.65%,这些均明显低于2011年文献报导的巨大儿的胎儿宫内窘迫率4.08%,新生儿低血糖概率29.9%,产后出血率8.93%,软产道裂伤率15.53%[11]。分析原因,首先,与本组严密观察产程进展,避免困难阴道分娩,积极预防产后出血、软产道裂伤等有关。另外,可能与本院巨大儿剖宫产率较高有关。
本文中阴道分娩组、阴道试产失败改行剖宫产组及直接行剖宫产组间不同分娩方式比较,新生儿窒息发生率分别为6.41%、3.14%、0.39%;产后出血发病率分别为16.67%、5.17%、7.09%;产褥感染发病率分别为2.56%、1.72%、0.39%。总发生率分别为42.31%、10.34%、7.87%。结果显示,阴道分娩组的母婴并发症发病率高于阴道试产失败组,高于剖宫产组,与文献报道相符。
3.4巨大儿的预防
Yu Z等[12]研究表明,由于孕妇营养过剩引起巨大儿的发生的比率接近70%。因此,积极管理孕期营养、控制体重增长是预防巨大儿发生的一项重要措施[13]。另外,张玉立等[14]研究显示,50% 以上GDM患者空腹血糖正常,仅表现为餐后升高, 建议GDM应采取少量多餐、定时进食原则。而对孕周≥41周尚未临产者,可给予积极干预,如:普贝生、催产素引产等,适时终止妊娠,以减少巨大儿的发生。
参考文献:
[1] 乐杰. 妇产科学[M].第7版, 北京: 人民卫生出版社, 2008: 1-15.
[2] 李光浑, 赵明, 张莉, 等. 中国2011年巨大儿的现况调查及危险因素研究[C] . 中华医学会妇产科学分会第六次全国产科热点会议论文, 2012: 107.
[3] 陈蕾. 巨大儿临床预测方法的局限性探讨[J]. 中华围产医学杂志, 2006, 21(3): 221-224.
[4] 金蓉, 和海乐. 妊娠期糖代谢变化与巨大儿的相关分析[J]. 实用妇产科杂志, 2006, 22(4): 239-241.
[5] Walsh JM, Mahony R, Byrne J, et al. The association of maternal and fetal glucose homeostasis with fetal adiposity and birthweight[J]. Eur J Obstet Gynecol Reprod Biol, 2011, 159(2): 338-341.
[6] 温 岩, 王先先, 孙晓峰. 脐血脂联素与妊娠期糖尿病巨大儿发生关系的研究[J]. 中国妇幼保健杂志, 2012, 26(3): 1001-1011.
[7] 施建娣. 巨大儿 515 例相关因素及分娩方式分析[J]. 中国优生与遗传杂志, 2011, 19(2): 2-5.
[8] Rice F, Thapar A. Estimating the relative contributions of maternal genetic, paternal genetic and intrauterine factors to offspring birth weight and head circumference[J]. Early Hum Dev, 2010, 86(7): 425-429.
[9] 蒋京伟, 贾朝霞. 巨大儿的发生及其影响因素[J]. 中华妇幼临床医学杂志, 2013, 9(4): 34-36.
[10] 谢淑如. 巨大胎儿发生率及影响因素分析[J]. 中国临床医生, 2014, 1(1): 33-35.
[11] Pike J I, Krishnan A, Kaltman J, et al. Fetal and neonatal atrial arrhythmias: an association with maternal diabetes and neonatal macrosomia[J]. Prenatal diagnosis, 2013, 33(12): 1152-1157.
[12] Yu Z, Han S, Zhu J, et al. Prepregnancybodymass index in relation to infant birthweight and offspring ove weight/obesity: asystematicreview and meta analysis[J]. PloS ONE, 2013, 8(4): e61-e63.
[13] 吴美艳, 王晶, 尚丽新, 等. 妊娠期健康指导对巨大儿出生率影响的临床观察[J]. 人民军医, 2012, 55(3): 241-246.
[14] 张玉立, 杨慧霞. 妊娠期糖尿病的医学营养治疗[J]. 实用妇产科杂志, 2006, 22(5): 262-264.
Impact of prenatal prediction of macrosomia and different delivery mode on outcomes of delivery
YI Zi-yun, LIU Xian, ZHOU Yan, YAN Bin
(DepartmentofObstetrics,theFirstAffiliatedHospitalofDalianMedicalUniversity,Dalian116011,China)
[Abstract]Objective To investigate prenatal prediction and delivery process of macrosomia, as well as treatment measures of complications in the mothers and children. So that we can predict fetal macrosomia, lower complications of the mothers and children, and improve quality of newborns. Methods We investigated the fetal macrosomia who were born in the First Affiliated Hospital of Dalian Medical University from January 1 in 2011 to December 31 in 2013, and made a retrospective analysis of them. Totally, 390 cases of macrosomia birth were included in the retrospective analysis among the 4562 newborns, except 46 macrosomia combined with severe diseases. According to the fetal weight, we divided them into two groups: the prediction group (fetal weight ≥4000 g, 106 cases) and the ignorance group (weight<4000 g, 178 cases). Prepregnancy conditions, mode of delivery, fetal abnormalities, maternal and child labor characteristics and birth outcomes were compared between the two groups. Results The prepregnancy weight, weight increment during pregnancy, biparietal diameter, abdomen circumference, femur length of the fetus, estimated fetal weight by color ultrasound, neonatal birth weight, and the rates of incisional delivery and failed vaginal trail delivery were higher in the prediction group than those in the ignorance group (P<0.05). While the complications of postpartum hemorrhage, perineal laceration, fetal distress in uterus, neonatal hypoglycemia were lower in the prediction group than those in the ignorance group (P<0.05). There were 78 cases of vaginal delivery, 58 cases of uterine-incision delivery after failed vaginal trial delivery, and 254 cases of direct uterine-incision delivery among the 390 cases of macrosomia. The total complications (42.31%, 10.34%, and 7.87%, respectively) were different among the three groups (P<0.05). Conclusion It is important to strengthen perinatal management, take active preventive measures prevent the occurrence of macrosomia, make prenatal diagnosis, and choose appropriate delivery mode, in order to decrease uterine-incision delivery and the complications of the mothers and the children.
[Key words]fetal macrosomia; prenatal prediction; delivery methods; pregnancy outcome
作者简介:易子云(1989-), 女, 四川遂宁人, 硕士研究生。 E-mail: yanbindlykdx@163.com 通信作者:严 滨, 教授。 E-mail: yanbin6510@163.com
doi:论著10.11724/jdmu.2016.01.18
[中图分类号]R714
[文献标志码]A
文章编号:1671-7295(2016)01-0072-05
(收稿日期:2015-04-23; 修回日期: 2015-11-08)

