现场询问调查上消化道癌胃镜检查漏诊
孙廷基,高 燕,张厚德
1.广东医学院附属深圳南山医院消化内科,广东 深圳 518052; 2.广东省深圳市龙岗区中心医院消化内镜中心
论著·胃癌
现场询问调查上消化道癌胃镜检查漏诊
孙廷基1,2,高 燕1,张厚德1
1.广东医学院附属深圳南山医院消化内科,广东 深圳 518052; 2.广东省深圳市龙岗区中心医院消化内镜中心
目的 了解我国胃镜检查上消化道癌(upper gastrointestinal cancer,UGC)的漏诊率及其原因。方法 本研究属于回顾性队列研究,2012年1月-2014年3月,对于在本院内镜室确诊的UGC患者,在患者或家属领取病理报告时,现场询问其既往胃镜检查史,3年内曾有过胃镜检查但诊断为良性病变者定义为漏诊,而3年以上者定义为潜伏癌。通过漏诊癌和潜伏癌特征的比较进行漏诊易患因素分析。结果 经过27个月的调查,共完成胃镜检查31 825例,确诊UGC 280例(0.9%),失访5例,275例UGC患者中有53例(19.3%)既往至少接受过1次胃镜检查,其中漏诊癌27例(9.8%)、潜伏癌26例(9.5%);在27例漏诊癌患者中,首次胃镜检查未发现病灶14例(51.9%),发现病灶但未做活检4例(14.8%),病灶活检而病理报告为良性9例(33.3%);在13例已发现病灶的漏诊病例中,9例是胃溃疡。单变量分析显示非胃窦部位和高级别医院检查是漏诊的易感因子。结论 UGC胃镜漏诊情况在我国常见,病灶在非胃窦区及在高级别医院检查与漏诊相关。
食管肿瘤;胃肿瘤;胃镜;漏诊
胃癌和食管癌分别是我国第二位和第五位常见恶性肿瘤,全世界每年新发胃癌和食管癌分别约为100万和50万,其中近一半发生在中国[1-2]。在尚无有效方法降低发病率的情况下,胃镜检查是减少相关死亡率的现实策略。胃镜检查是既往症状性上消化道癌(upper gastrointestinal cancer,UGC)早诊断的主要手段,也是高危人群筛查的主要措施。但与其他检查项目一样,胃镜检查也会发生漏诊。因此,了解漏诊原因和持续改进胃镜检查质量十分重要。日本的回顾性队列研究报道UGC胃镜检查漏诊率高达19.0%和25.3%[3-4]。西方国家报道的数据是5.8%~13.9%[5-8]。但在我国,主要受人口流动性大、肿瘤登记和内镜登记关联性不高的影响,一直缺乏可信度较高的漏诊数据报道。本研究通过在内镜室对新诊断UGC患者进行即时询问既往胃镜检查史的方式,了解中国患者UGC胃镜检查漏诊情况及其原因。
1 资料与方法
1.1 调查方法该回顾性调查在深圳南山医院消化内镜室完成。医院属于高校附属三级医院,消化内镜室配置Olympus(GIF-Q260和GIF-H260)NBI内镜,上消化道内镜检查时食管部常规使用NBI观察,而胃十二指肠部则由内镜医生酌情使用。因深圳市人口流动性大,因而患者来源多样。
具体调查方法如下:2012年1月-2014年3月,凡在深圳南山医院经病理确诊为UGC的患者,在其本人或家属领取病理报告时均被邀询问既往胃镜检查史。若有,则转由专门指定人员详细询问以下内容:(1)检查时间;(2)检查医院;(3)检查原因;(4)检查结果;(5)病理结果。在询问时要求患者尽可能提供过往胃镜检查及病理报告(包括离院后图文网传回复)。若遇到漏诊病例恰好发生在本院,则电脑查阅过去胃镜检查报告,同时请病理科重新复查当时病理切片。在完成胃镜检查史的调查记录后,对于本次胃镜检查结果记录如下指标:(1)肿瘤部位;(2)肿瘤病理类型;(3)肿瘤分期[9];(4)检查原因;(5)两次胃镜检查间隔时间。
1.2 漏诊定义3年内曾有过胃镜检查但诊断为良性病变者定义为漏诊,其中1年内有过胃镜检查者为肯定漏诊,1~3年有过胃镜检查者为可能漏诊,但30天内因未确诊而重复胃镜检查者不属于漏诊范畴;3年以上有过胃镜检查但诊断为良性者为潜伏癌[7]。如果患者有多次胃镜检查史,按首次发现病变时的胃镜检查时间计算,如未发现病变则按最近一次的胃镜检查时间计算。漏诊率定义为漏诊患者在所有胃镜检查发现肿瘤患者的比例。报警症状包括吞咽困难、体质量减轻、可疑失血(贫血、黑便、出血)。
漏诊直接原因分为3类:(1)胃镜检查未见病灶;(2)发现病灶未做活检;(3)发现病灶并活检但病理报告为良性。病灶系指后来发生肿瘤的部位出现的溃疡、糜烂或黏膜不规则肿胀,不包括慢性胃炎等一般性诊断。
1.3 统计学处理采用SPSS 19.0统计软件用于所有资料统计分析,其中χ2检验和Fisher’s精确检验用于发生率差异的检验,P<0.05为差异有统计学意义。
2 结果
2.1 一般情况在27个月的调查期间,完成胃镜检查31 825例,共有280例(0.9%)确诊为UGC,包括胃癌179例、食管癌98例和十二指肠癌3例;280例患者中有275例(98.2%)患者接受访问,失访5例(1例食管癌,4例胃癌),其中4例因工作失误未询问,1例因未返医院领取报告无法询问。在275例受访患者中,共有53例曾有胃镜检查史,这些患者来自全国10省45家医院。53例患者中,31例提供了既往检查胃镜检查及病理检查的图文报告结果,其中10例来自深圳南山医院。
根据定义,在53例有既往胃镜检查史的新诊断UGC患者中,过往3年有过胃镜检查的漏诊癌27例,漏诊率为9.8%(27/275),其中1年内胃镜检查过的18例(6.5%,18/275)为肯定漏诊,1~3年内检查过的9例(3.3%,9/275)可疑漏诊;其余26例为有过胃镜检查超过3年以上的潜伏癌,占9.5%(26/275)。
2.2 漏诊癌27例漏诊患者中,8例为食管癌,19例为胃癌,食管癌漏诊率为8.2%(8/97),胃癌漏诊率为10.9%(19/175),两者差异无统计学意义(χ2=0.475,P=0.491)。根据巴黎肿瘤分期[11],大部分漏诊癌(24/27,88.9%)处于进展期,仅有少数(3/27,11.1%)为表浅癌,其中包括2例食管癌和1例胃癌。
27例漏诊患者中,18例(66.7%)患者既往有过1次胃镜检查,7例(25.9%)2次,1例(3.7%)3次,1例(3.7%)6次。这些患者既往检查胃镜原因大多是非特异性症状,如上腹痛、上腹不适、恶心、胸痛或烧心,仅有3例患者因报警症状而就诊,包括2例吞咽困难和1例黑便。
关于27例漏诊的直接原因,第一类是胃镜检查未看到病灶,共14例(51.9%),包括6例食管癌(4例上段、2例下段)和8例胃癌,8例胃癌均发生在胃窦以外,其中4例发生在贲门、3例发生在胃体、1例发生在胃角。这些漏诊患者中,8例因非特异性症状就诊,6例因报警症状就诊。第二类原因是既往胃镜检查发现了病灶但未做活检,共4例(14.8%),包括2例食管癌和2例胃癌,其中1例在既往检查中诊断为食管炎,1例诊断为胃窦糜烂,1例诊断为胃角溃疡瘢痕(见图1),1例系食管癌术后复查诊断为吻合口炎。该4例患者最后均因症状持续不缓解重查胃镜并活检而诊断。第三类原因是病灶活检病理报告呈良性,共9例(33.3%),包括8例在既往胃镜检查中诊断为溃疡但活检病理良性,1例在胃体发现局灶病变而活检病理提示炎症。最后确诊胃镜检查的指征如下:4例患者在溃疡治疗症状缓解后常规复查,5例因症状无缓解或症状再发再次就诊,其中1例因报警症状(黑便)再次就诊。在这些患者中有5例发生在本院,其中4例钳取2块活检,1例3块,再次对其病理标本重新读片,发现3例切片在当时可见少量癌细胞而病理医生漏诊。
2.3 潜伏癌26例潜伏癌中,21例为胃癌,5例为食管癌。根据巴黎分期[11],仅有6例(23.1%)为表浅癌,包括3例食管癌和3例胃癌。除1例有过2次胃镜检查外,其余25例(96.2%)均1次。全部潜伏癌患者的初次检查原因均为非特异性症状,3例患者在癌肿部位既往诊断为溃疡,病理检查阴性。最后确诊胃镜检查指征如下:23例(88.5%)因非特异性症状如上腹部不适等而再次检查,3例(12.5%)因报警症状而再次检查,包括2例吞咽困难和1例体质量减轻。
2.4 漏诊癌和潜伏癌特征比较漏诊癌和潜伏癌特征比较见表1,其中病变部位和医院级别2种因素差异具有统计学意义(P<0.05),胃窦以外部位的癌肿和在三级以上医院检查似乎更容易被漏诊。其他指标包括性别、年龄、症状、肿瘤分期、病理类型等比较,两组差异无统计学意义(P>0.05)。
2.5 漏诊病例个案分析患者,女,80岁,因烧心5 d就诊,2012年4月由本院年轻医生进行初次胃镜检查,内镜报告描述“胃体小弯孤立性糜烂灶和胃角溃疡瘢痕期”,糜烂灶活检2块,病例报告为炎症,口服药物1周后症状缓解,随后,患者因“上腹部不适1月”于外院再次就诊,并于2013年6月行第2次胃镜检查,并接受ESD切除胃体糜烂灶,术后病理结果为轻度不典型增生;术后患者症状未缓解,重返本院就诊,并于2013年10月由高年资医生行第3次胃镜检查,对胃角病变行NBI检查,并进行病理活检,结果提示为腺癌。结果显示初次胃镜检查医生误将不规则溃疡认为溃疡瘢痕(见图1)。
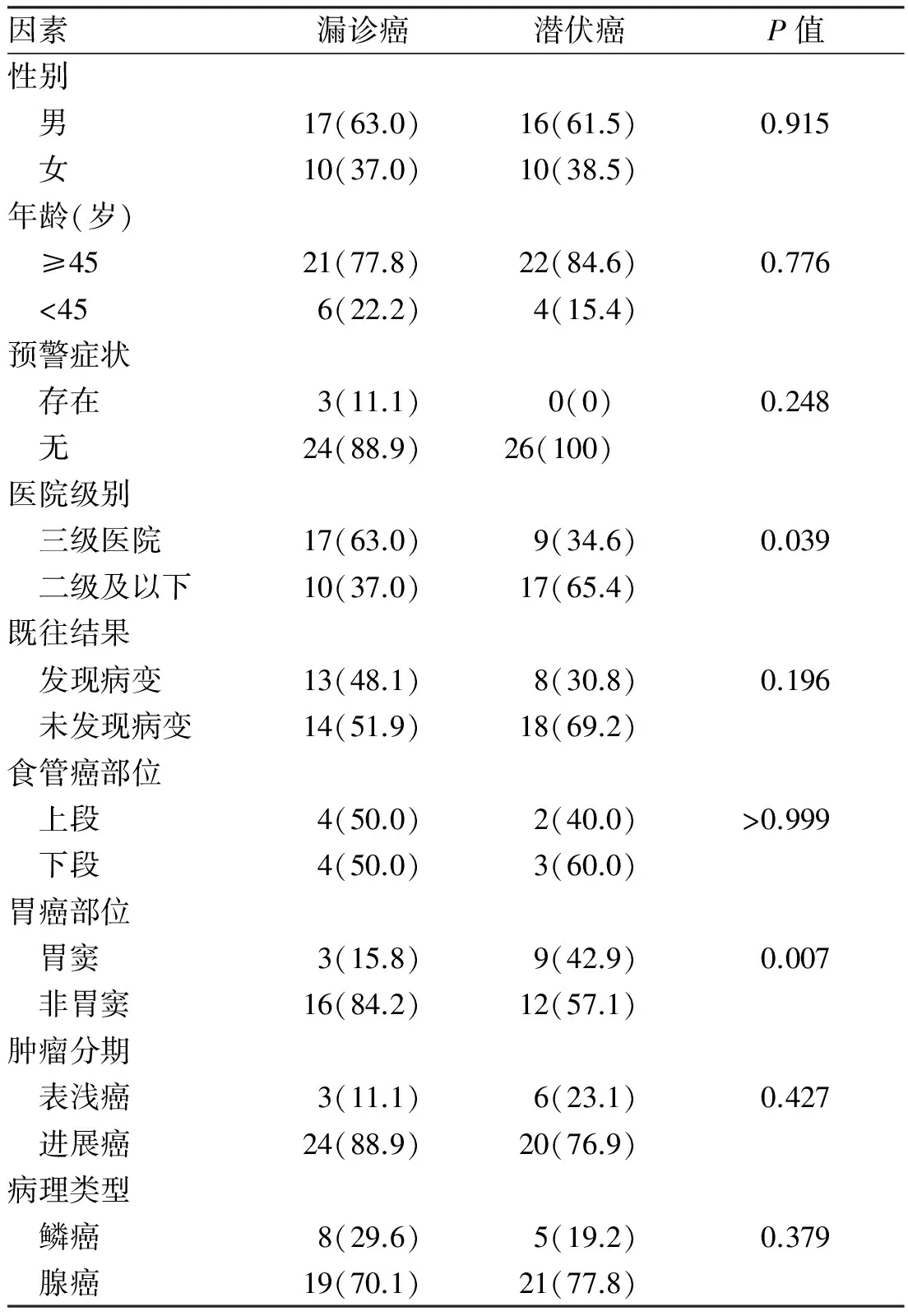
表1 漏诊易患因素卡方检验[例数(%)]

图1 胃镜检查结果 A:胃体小弯孤立性糜烂灶;B:胃角溃疡瘢痕期(S2);C:胃角病变NBI检查
3 讨论
在27个月调查期间共有280例患者最终病理确诊为UGC,大部分患者(98.2%)采集到了既往胃镜检查史,近1/5的患者既往有过1次以上的胃镜检查,这些患者分别来自全国10省45家医院。结果表明,在人口高度流动、数据库无法联动的地区,通过在患者或其家属领取病理报告时简单询问采访的方式调查UGC胃镜检查漏诊情况是切实可行的办法。
关于漏诊癌的诊断,本研究采用与过往类似研究所用的标准,即3年内曾有过胃镜检查但诊断为良性病变者定义为漏诊[3-8]。该取值时限的理论基础是Fujita[10]观察到黏膜表面肿瘤细胞的倍增时间为2~3年。本研究结果中胃癌的病变部位在首次胃镜检查时间大于或小于3年患者之间存在明显差异,也支持这种时间界定。 首次胃镜检查超过3年者胃窦癌的比例为70.6%,符合胃癌好发于胃窦的特征[11];而首次胃镜检查小于3年者非胃窦胃癌的比例高达80%。这种差异显然提示非胃窦癌与胃窦癌漏诊率的不同,非胃窦胃癌更易漏诊。由此可以认为以下推断是合理且可信的:1年之内有过胃镜检查的胃癌在当时应有大体可见的病灶,肯定属于漏诊;而1~3年内有过胃镜检查的胃癌在当时也应存在早期病灶或高级别上皮内瘤变,判为可疑漏诊。
本调查显示的UGC胃镜检查漏诊率为9.8%,与西方国家报道相似,但明显低于日本20%多的报道(见表2)。另一方面,本调查及西方国家报道的漏诊病例绝大多数属于进展期[5-8],而日本报道的漏诊病例早期癌的比例竟高达85%以上[3-4]。显然,仅用高发病率和自然病史不同是很难解释这种巨大差异的。推测这种差异最大的可能与日本病理科医生对于上消化道早期癌诊断标准不同有关[12]。本调查发现19.2%的胃癌患者有过胃镜检查史提示了这种可能性。中国西部最近的一篇报道也提示这种可能,他们单独统计早期胃癌和高级别上皮内瘤变的漏诊率,结果发现漏诊率是22.2%,这与日本报道的漏诊率极为相近[13]。因此推测,在日本医生诊断的早期癌病例中,相当一部在其他国家地区看来在只是不同程度的上皮内瘤变而已。当然,这种情况也正在改变,胃癌诊断标准向日本靠近的趋势日渐明显。
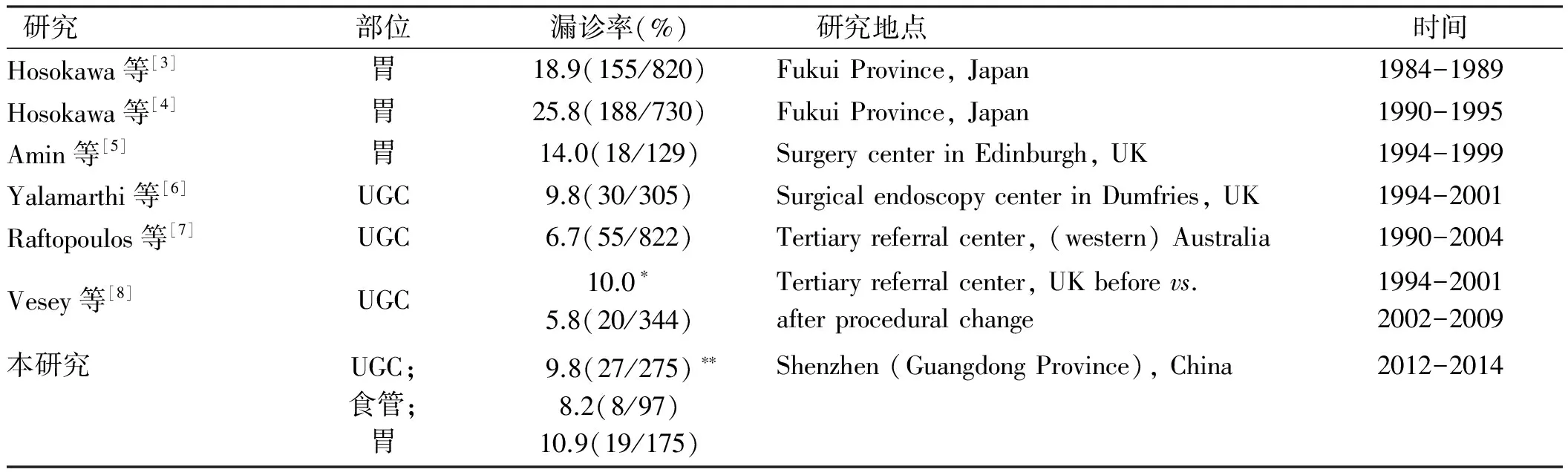
表2 不同区域研究概况
注:UGC:上消化道癌(食管癌、胃癌、十二指肠癌);*无具体数据;**分母包含3例十二指肠癌。
关于漏诊直接原因,本调查中有近一半(51.8%)病例因首次胃镜检查未看到病灶所致。造成这种结局的原因显然是多方面的,诸如病变大小、病变形态、病变部位、医生经验、设备水平、患者镇静、黏液除泡等因素皆可能有影响。本次调查发现,癌肿生长部位为漏诊易感因子,8例漏诊胃癌均位于胃窦以外部位。已有报道指出,直视胃镜在胃部存在盲区,贲门、胃体特别是小弯及后壁处的病变不易被发现,同时活检也较为困难。因此,胃镜检查过程中要特别留意这些部位。
本调查发现4例患者因发现病变未活检而致漏诊,占14.9%。研究认为这与内镜医师对肿瘤早期病变识别能力不足或因抗酸治疗掩盖了肿瘤征象有关[6,14]。通过学习培训,提高肿瘤识别能力是重要的解决之道,但现实更为有效的做法是胃镜检查时放宽病理活检的指征,尤其是对于老年人、孤立性糜烂灶和溃疡以及胃部手术后的患者[15]。另外,应用NBI技术可以很容易识别早期食管肿瘤,从而减少漏诊[16]。事实上,本院在引进NBI技术后,早期食管癌检出率大大提高。
本研究中约有1/3的漏诊病例因病变活检病理结果呈良性所致。通过本院5例漏诊病例的复核后表明,内镜医生(未取到样)和病理医生(误判良性)均有责任。已知活检数量是决定诊断的重要因素。一般活检块数越多,诊断准确率随之增高[17-23]。对于活检具体块数尚无统一规定,文献推荐3~10块不等[19-23];我们认为,只要临床条件允许,活检块数不应少于4块。
27例漏诊的UGC患者中19例是胃癌,而在19例漏诊胃癌病例中近一半既往胃镜检查诊断为良性溃疡,因未活检或者活检结果呈阴性而漏诊。这一方面提示胃溃疡常规多块活检的重要性,另一方面也提示胃溃疡患者内镜随访的重要性[15]。美国胃肠内镜协会(ASGE)建议大部分的溃疡病变应进行活检并实行个体化内镜随访,内镜随访建议只用于经治疗后症状未缓解的患者、病因不明或在首次检查中未活检的患者[24-25]。然而,本调查发现近一半的患者在经过药物治疗后症状消失,提示ASGE的建议并不适合发病率高的中国。我国多数学者认为,所有胃溃疡患者均应进行多点活检,并在治疗后常规复查,直到溃疡完全治愈[26]。本调查支持这种观点,按此建议执行可大大减少癌症漏诊率,甚至可降低一半。
出人意料的是,本调查结果显示三级以上医院漏诊率高于二级以下医院。除了研究方法的局限性,不除外这种情况的出现与高级别医院内镜室工作量极大、每例胃镜检查时间偏短有关。此外,在繁忙的大医院,胃镜检查常被认为是简单操作而主要由年轻医生或者进修医生完成也是不可除外的因素。Hosokawa等[4]研究表明,工作时间少于10年的医生,其胃癌检出率明显低于经验丰富的医生。因此,胃镜检查过程中高年资医生对低年资医生加强监督很有必要。
回顾性的访谈调查既是本研究的特点,但也是本研究的最大缺陷。不过,本调查半数以上(31/53)患者提供了既往胃镜检查报告、病理报告的图文资料以供核对,说明了这种现场询问方式的结果还是基本可信的。
总之,本调查发现UGC胃镜检查漏诊情况是较为常见的,漏诊原因主要是胃镜检查未见病变和对发现的病变尤其是胃溃疡的处理欠妥,两者各约占一半漏诊原因。本调查还发现,病变部位和医院级别是漏诊的易感因子。执行下列措施对于减少漏诊应有所帮助:胃镜检查要仔细观察,特别是贲门和胃体,放宽活检的指征及多块活检,对于胃溃疡要常规活检及随访,确保每例胃镜检查时间,加强对年轻医生监督与培训和使用NBI等新技术。
[1]Chen W, Zheng R, Zhang S, et al. Report of incidence and mortality in China cancer registries, 2009 [J]. Chin J Cancer Res, 2013, 25(1): 10-21.
[2]International Agency for Research on Cancer. Cancer Incidence and Mortality World Wide. International Agency for Research on Cancer[EB/OL].IARC Cancer: Lyon, 2008.http://www-dep.iarc.fr
[3]Hosokawa O, Tsuda S, Kidani E, et al. Diagnosis of gastric cancer up to three years after negative upper gastrointestinal endoscopy [J]. Endoscopy, 1998, 30(8): 669-674.
[4]Hosokawa O, Hattori M, Douden K, et al. Difference in accuracy between gastroscopy and colonoscopy for detection of cancer [J]. Hepatogastroenterology, 2007, 54(74): 442-444.
[5]Amin A, Gilmour H, Graham L, et al. Gastric adenocarcinoma missed at endoscopy [J]. J R Coll Surg Edinb, 2002, 47(5): 681-684.
[6]Yalamarthi S, Witherspoon P, McCole D, et al. Missed diagnoses in patients with upper gastrointestinal cancers [J]. Endoscopy, 2004, 36(10): 874-879.
[7]Raftopoulos SC, Segarajasingam DS, Burke V, et al. A cohort study of missed and new cancers after esophagogastroduodenoscopy [J]. Am J Gastroenterol, 2010, 105(6): 1292-1297.
[8]Vesey AT, Auld CD, McCole D. Missed upper gastrointestinal cancer at endoscopy: can performance be improved by specialists?[J]. Gut, 2012, 61: A151-A152.
[9]The Paris endoscopic classification of superficial neoplastic lesions: esophagus, stomach, and colon: November 30 to December 1, 2002 [J]. Gastrointest Endosc, 2003, 58(6 Suppl): S3-S43.
[10]Fujita S. Biology of early gastric carcinoma [J]. Pathol Res Pract, 1978, 163(4): 297-309.
[11]Lauwers GY, Franceschi S, Carneiro F, et al. Gastric carcinoma. Bosman FT, Carneiro F, Hruban RH, Theise ND ed. WHO Classification of Tumours of the Digestive System [M]. Lyon: IARC, 2010, 48-58.
[12]Lauwers GY, Shimizu M, Correa P, et al. Evaluation of gastric biopsies for neoplasia: differences between Japanese and Western pathologists [J]. Am J Surg Pathol, 1999, 23(5): 511-518.
[13]Ren W, Yu J, Zhang ZM, et al. Missed diagnosis of early gastric cancer or high-grade intraepithelial neoplasia [J]. World J Gastroenterol, 2013, 19(13): 2092-2096.
[14]Bramble MG, Suvakovic Z, Hungin AP. Detection of upper gastrointestinal cancer in patients taking antisecretory therapy prior to gastroscopy [J]. Gut, 2000, 46(4): 464-467.
[15]Stolte M, Seitter V, Müller H. Improvement in the quality of the endoscopic/bioptic diagnosis of gastric ulcers between 1990 and 1997--an analysis of 1 658 patients [J]. Z Gastroenterol, 2001, 39(5): 349-355.
[16]Muto M, Minashi K, Yano T, et al. Early detection of superficial squamous cell carcinoma in the head and neck region and esophagus by narrow band imaging: a multicenter randomized controlled trial [J]. J Clin Oncol, 2010, 28(9): 1566-1572.
[17]Hatfield AR, Slavin G, Segal AW, et al. Importance of the site of endoscopic gastric biopsy in ulcerating lesions of the stomach [J]. Gut, 1975, 16(11): 884-886.
[18]Dekker W, Tytgat GN. Diagnostic accuracy of fiber endoscopy in the detection of upper intestinal malignancy. A follow-up analysis [J]. Gastroenterology, 1977, 73(4 Pt 1): 710-714.
[19]Sancho-Poch FJ, Balanzó J, Ocaa J, et al. An evaluation of gastric biopsy in the diagnosis of gastric cancer [J]. Gastrointest Endosc, 1978, 24(6): 281-282.
[20]Graham DY, Schwartz JT, Cain GD, et al. Prospective evaluation of biopsy number in the diagnosis of esophageal and gastric carcinoma [J]. Gastroenterology, 1982, 82(2): 228-231.
[21]Tatsuta M, Iishi H, Okuda S, et al. Prospective evaluation of diagnostic accuracy of gastrofiberscopic biopsy in diagnosis of gastric cancer [J]. Cancer, 1989, 63(7): 1415-1420.
[22]Lal N, Bhasin DK, Malik AK, et al. Optimal number of biopsy specimens in the diagnosis of carcinoma of the oesophagus [J]. Gut, 1992, 33(6): 724-726.
[23]Choi Y, Choi HS, Jeon WK, et al. Optimal number of endoscopic biopsies in diagnosis of advanced gastric and colorectal cancer [J]. J Korean Med Sci, 2012, 27(1): 36-39.
[24]ASGE Standards of Practice Committee, Banerjee S, Cash BD, et al. The role of endoscopy in the management of patients with peptic ulcer disease [J]. Gastrointest Endosc, 2010, 71(4): 663-668.
[25]ASGE Standards of Practice Committee, Sharaf RN, Shergill AK, et al. Endoscopic mucosal tissue sampling [J]. Gastrointest Endosc, 2013, 78(2): 216-224.
[26]Ge JB, Xu YJ. Tnternal Medicine[M]. 8th ed. Beijing: People's Medical Publishing House, 2013: 372. 葛均波, 徐永健. 内科学[M]. 8版. 北京: 人民卫生出版社, 2013: 372.
(责任编辑:李健)
An interview investigation for prevalence of missed upper gastrointestinal cancer diagnosis after gastroscopy in Chinese patients
SUN Tingji1,2, GAO Yan1, ZHANG Houde1
1.Department of Gastroenterology, Nanshan Hospital, Guangdong Medical College, Shenzhen 518052; 2.Gastrointestinal Endoscopy Center, Longgang Hospital, China
Objective To explore the prevalence of missed upper gastrointestinal cancer (UGC) diagnosis after gastroscopy in China and to identify risk factors that may contribute to these missed diseases.Methods A retrospective cohort study was conducted. From Jan. 2012 to Mar. 2014, patients diagnosed with UGC were interviewed for their histories of previous gastroscopy. Missed and latent cancers were classified as to whether they were detected within 3 years after the initial gastroscopy. Possible predisposing factors were identified through characteristic comparisons between missed and latent cancers.Results During the 27-month study, 31 825 gastroscopies were performed, and UGC was diagnosed in 280 cases (0.9%). Of 275 UGC patients interviewed, 53 cases(19.3%) reported undergoing at least one prior gastroscopy before receiving their final diagnosis. Among the interviewed patients, 27 cases had missed cancers (9.8%) and 26 cases had latent cancers (9.5%) within 3 years of a gastroscopy. Lesions not seen by endoscopists, lesions seen but not biopsied, and lesions with benign biopsy reports accounted for 51.9% (n=14), 14.8% (n=4), and 33.3% (n=9) of the 27 missed cases, respectively; Of the 13 reported lesions (latter 2 categories), 9 cases (69.2%) were gastric ulcers. A univariate analysis revealed that 2 factors were associated with missed cancers: tumor origination outside of the antrum and gastroscopies being performed at higher-level hospitals.Conclusion Missed UGC diagnosis following initial gastroscopy occurrs frequently in China. Tumors origination outside of the antrum and gastroscopies being performed at higher-level hospitals are predisposing factors for missed diagnosis.
Esophageal neoplasms; Stomach neoplasms; Gastroscopy; Missed diagnosis
孙廷基,硕士。E-mail: suntingji@163.com
张厚德,博士,教授,硕士生导师。E-mail: szljk@126.com
10.3969/j.issn.1006-5709.2016.06.004
R735
A
1006-5709(2016)06-0612-05
2016-01-20

