老年髋部骨折手术不同时机与预后的关系
廖志文,韦庆峰,梁宪章
(广西科技大学第二附属医院外二科1、门诊部2,广西柳州545006)
老年髋部骨折手术不同时机与预后的关系
廖志文1,韦庆峰2,梁宪章2
(广西科技大学第二附属医院外二科1、门诊部2,广西柳州545006)
目的研究老年髋部骨折手术不同时机与预后的关系。方法选取我院2009年2月至2015年2月接诊的65~85岁的老年髋部骨折患者90例。根据患者手术时机分为三组,即早期手术组(30例,入院后48 h内手术);延迟手术组(30例,入院后48~72 h内手术);晚期手术组(30例,入院后72 h后手术)。记录并分析三组患者手术过程中的手术指标、手术方式、住院时间。对患者进行1年以上的随访,比较患者的Harris功能评分和术后并发症发生情况。结果三组患者在手术时间[(112.02±16.35)min vs(108.24±17.21)min vs(118.03±16.21)min]、术中出血量[(267.61±105.26)mL vs(289.52±156.12)mL vs(286.12±160.25)mL]、术后住院时间[(12.08±5.26)d vs(11.08±6.85)d vs(13.25±4.65)d]等方面比较差异均无统计学意义(P>0.05);术后1个月和12个月后,三组患者的Harris髋关节功能评分(90.0%vs 80.0%vs 70.0%,90.0%vs 83.3%vs 86.7%)比较差异也均无统计学意义(P>0.05);早期手术组、延迟手术组和晚期手术组患者术后并发症发生率分别为23.33%、16.67%、20.00%,差异均无统计学意义(P>0.05)。结论针对年龄较高患者全面评估手术风险,适当推迟手术时间,术后髋关节恢复情况与早期手术患者处于相同水平;准确把握最佳手术时间,对患者预后有重要影响。
老年患者;髋部骨折;手术时机;预后
髋部骨折是老年骨折中的常见疾病,伴随人口老龄化,老年髋部骨折患者比例逐年递增[1]。髋部骨折多发与骨质疏松相关,同时会伴随多类内科疾病的出现。髋部骨折患者由于长期卧床,肺部感染、褥疮等并发症接踵而至,加大了此类老年骨折疾病的手术难度和风险。目前为止,临床上应用较广泛的治疗方式还是手术,但是骨折方面的专家对于手术时机的选择存在激烈的争议。分析国内外研究观点,主要分为两类,有专家认为老年髋部骨折手术时间越早越好,早期手术可显著降低患者术后并发症发生率及死亡率[2-3];另有专家认为二者无关,甚至适当延迟手术可能更有利于患者预后[4]。为此,笔者选取在我院就诊的老年髋部骨折患者作为研究对象,分析不同手术时机与预后的关系,现将结果报道如下:
1 资料与方法
1.1 一般资料选择我院2009年2月至2015年2月收治的90例老年髋部骨折患者。入选标准:①年龄65~85岁;②低能量性髋部骨折;③接受手术治疗。排除标准:①伴随有其他部位骨折;②开放性髋部骨折;③病理性骨折。本研究均在患者知情的情况下进行,并获我院伦理委员会的批准。根据患者手术时机的不同将90例患者分为三组,即早期手术组(30例,入院后48 h内手术);延迟手术组(30例,入院后48~72 h内手术);晚期手术组(30例,入院后72 h后手术)。三组患者在性别、年龄、骨折类型、手术方式等临床资料方面比较差异均无统计学意义(P>0.05),具有可比性,见表1。

表1 三组患者的一般资料比较(例)
1.2 方法
1.2.1 内固定方式髋骨内固定主要分为压螺纹钉、动力髋螺钉和Gamma钉三种,本研究选取Gamma钉,原因在于其在骨折部位的压应力和张应力于其他两种方式相比较小。手术时,患者取仰卧位,在患侧大转子部位纵向切一约5 cm的切口,在转子间窝开孔,并将导针插入股骨远端骨折近部位端,骨折复位满意之后,从股骨远端依次扩髓,沿导针将长度和直径尺寸合适的髓内钉插入股骨髓腔,在设备引导下将近端钉锁入股骨颈内,完成锁钉。经透视骨折复位位置满意后,将切口冲洗干净,安置引流,逐层将切口缝合。
1.2.2 髋关节置换患者取仰卧位,垫高患髋部位,在髋关节外侧做切口,切口长度为13~16 cm,将肌群逐层分离,切开髋关节关节囊。复位大小转子,置入钢钉固定,截取小转子上方1 cm左右处的股骨并取出,应用牙腔锉扩髓,安放合适的股骨柄假体、股骨头假体。完成上述操作后,对关节松紧度及头臼匹配情况进行测试,两项达标后,冲洗切口,放置引流管,逐层将切口缝合。
1.3 观察指标比较两组患者围手术期指标,包括手术时间、术中出血量、术后住院时间以及术后并发症,如心肌梗塞、心率失常、褥疮、伤口感染等。
1.4 疗效评价标准分别于术后1个月及术后12个月时进行疗效评价。采用髋关节Harris疗效评分标准,即从功能、畸形、疼痛、运动四个范围进行评价,分为优(90~100分)、良(80~89分)、可(70~79分)、差(<70分)四个等级。
1.5 统计学方法应用SPSS18.0统计学软件进行数据分析,计量数据以均数±标准差(±s)表示,多组间计量资料比较采用单因素方差分析,两两比较采用t检验,计数资料比较采用χ2检验,以P<0.05为差异具有统计学意义。
2 结果
2.1 三组患者各项指标比较三组患者在手术时间、术中出血量、术后住院时间三个指标方面比较,差异均无统计学意义(P>0.05),见表2。
表2 三组患者各项指标比较(±s)
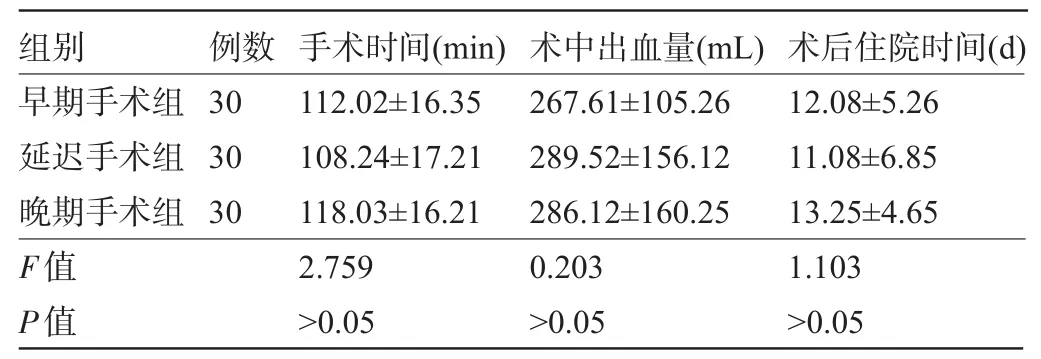
表2 三组患者各项指标比较(±s)
组别早期手术组延迟手术组晚期手术组F值P值例数30 30 30手术时间(min) 112.02±16.35 108.24±17.21 118.03±16.21 2.759>0.05术中出血量(mL) 267.61±105.26 289.52±156.12 286.12±160.25 0.203>0.05术后住院时间(d) 12.08±5.26 11.08±6.85 13.25±4.65 1.103>0.05
2.2 三组患者术后1个月后Harris髋关节功能评价比较三组患者术后1个月后,在Harris髋关节评价方面比较,差异无统计学意义(χ2=3.250,P>0.05),见表3。

表3 三组患者术后1个月后Harris髋关节功能评价比较(例)
2.3 三组患者术后12个月后Harris髋关节功能评价比较三组患者术后12个月后,在Harris髋关节评价方面比较,差异无统计学意义(χ2=0.577,P>0.05),见表4。
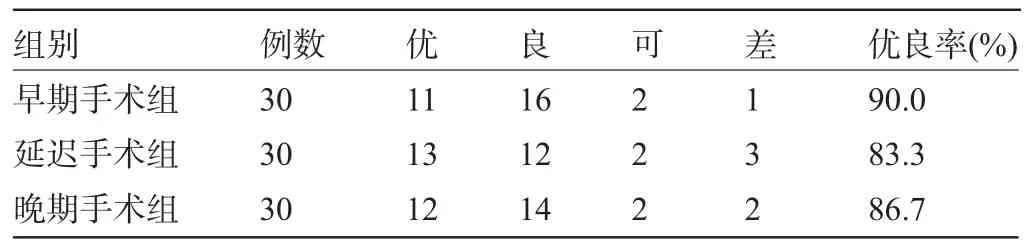
表4 三组患者术后12个月后Harris髋关节功能评价比较(例)
2.4 三组患者术后并发症比较早期手术组患者术后并发症发生率为23.3%,延迟手术组为16.7%,晚期手术组为20.0%,三组患者术后并发症发生率差异无统计学意义(χ2=0.417,P>0.05)。
3 讨论
近年来,据有关文献报道,随着老龄化进程的加快,老年人髋部骨折发生率呈逐年加大趋势,手术是最为普遍且有效的治疗方式。但伴随手术治疗所要解决的问题是手术时机的选择[5-7]。国内外学者对于手术时机的选择存在两大主流观点。一种观点是:老年髋部骨折患者越早进行手术对患者的预后越有积极的影响,可缩短患者住院时间,降低术后并发症的发生率[8-10],而术后并发症是造成老年患者髋部骨折手术死亡率高的主要原因[11]。早期手术可缩短患者卧床时间,使患者能尽早下床锻炼,预防全身身体状况恶化,为患者家庭减轻经济负担。另外,早期手术还有可能缩短疼痛时间,增强患者术后康复的信心,提高患者术后生活质量[12-13]。
早期手术虽然存在上述诸多优点,但其缺点也需要引起重视。早期手术有可能仅看重手术时间的提前,而忽视了老年患者对于手术的耐受力。从生理学上考虑老年人的身体机能,不建议老年人做大型手术。另外一种观点则认为,针对髋部骨折的老年患者,未改善创伤反应期和严重并发症之前,手术应暂缓。适当的创伤适应时间和术前准备是必要的,可明显减少并发症发生,降低患者死亡率,进而提高手术成功率[14-15]。本项研究基于第二种观点,给予临床验证,综合考虑老年患者身体状况,将患者根据手术时机分组,手术采用临床普遍使用的手术方式即内固定术和髋关节置换方式。手术时间虽然先后进行,但三组患者术中的平均出血量均不到300 mL,术后住院时间不超过15 d,差异效果不显著。对患者进行1年以上的随访,术后1个月后、12个月后的Harris髋关节功能评价分析表明,手术时机不同的三组患者髋关节恢复效果显著[16],差异不明显,优良率均在70%以上。观察记录患者术后并发症发生率,分析数据情况得知,术后并发症发生率得到有效控制,分别为23.33%、16.67%、20.00%。此概率对与其他老年骨折类疾病相比大大降低[17]。本项研究在理论的基础上得以实践,充分证明了针对老年髋部患者应采取特殊措施的必要性。
综上所述,老年髋部骨折手术时机的准确选择与预后关系密切。手术时机的选择应综合考虑老年患者的个人身体状况,遵循个体化原则。健康状况较好,对手术耐受力较强者尽早进行手术,利于术后早期下床锻炼,减轻患者痛苦。身体状况不佳,手术风险度较大者,除给予术前护理外,适当延迟手术时间可取得较好的术后效果。不同患者特殊考虑的意识值得在临床上普及。
[1]于荣华,梁朝革,唐献忠,等.老年髋部骨折手术时机及住院时间的相关因素研究[J].中国矫形外科杂志,2013,21(24):2481-2485.
[2]路星辰,董晨辉,杜全印,等.90岁以上髋部骨折患者不同手术时机的术后疗效分析[J].第三军医大学学报,2015,37(2):158-163.
[3]陈鹏,王洪林,索生云,等.髋关节置换与动力髋螺钉内固定治疗超高龄股骨粗隆间骨折的疗效对比[J].海南医学,2011,22(12): 91-93.
[4]张辉,李晓林.老年髋部骨折手术时机与术后并发症和预后的关系[J].上海医学,2014,37(1):12-16.
[5]陈述祥,陈彦东,刘红光,等.老年人髋部骨折内固定与人工关节置换术危险性的比较[J].中国矫形外科杂志,2010,18(20):1737-1739.
[6]蒋尧传,唐志宏,肖荣驰,等.老年骨质疏松性髋部骨折的外科治疗[J].现代预防医学,2011,38(2):377-379.
[7]彭静,石锐,闵理,等.骨质疏松髋部骨折区骨微结构变化研究[J].中国骨质疏松杂志,2014,20(10):1184-1188.
[8]向忠,贺建军,张淑云,等.高龄髋部骨折围手术期治疗的临床研究[J].中国现代医学杂志,2011,21(2):245-247,250.
[9]方磊,谭军.髋部骨折:早期接受手术治疗能有效降低30d死亡率[J].中国矫形外科杂志,2011,19(15):1251.
[10]王振恒,方永超,阚翔翔,等.影响老年髋部骨折患者术后1年死亡率的因素分析[J].中国矫形外科杂志,2014,22(2):110-114.
[11]李宏斌,陈雪荣,钱宇,等.老年髋部骨折患者术后感染的预防与控制[J].中华医院感染学杂志,2013,23(2):344-346.
[12]Pioli G,Lauretani F,Davoli ML,et al.Older people with hip fracture and IADL disability require earlier surgery[J].J Gerontol A Biol Sci Med Sci,2012,67(11):1272-1277.
[13]胡明云.老年人股骨粗隆间骨折手术治疗进展[J].海南医学,2011, 22(9):119-122.
[14]Lo JC,Srinivasan S,Chandra M,et al.Trends in mortality following hip fracture in older women[J].Am J Manag Care,2015,21(3): 206-214.
[15]杨兹慧.老年人骨质疏松性骨折的预防和处理[J].海南医学院学报,2011,17(5):631-633.
[16]Thakore RV,Foxx AM,Lang MF,et al.Operative intervention for geriatric hip fracture:does type of surgery affect hospital length of stay?[J].Am J Orthop(Belle Mead NJ),2015,44(5):228-232.
[17]许连壮.老年人股骨粗隆间骨折手术时机对预后影响的临床研究[J].中国矫形外科杂志,2010,18(12):1045-1047.
Relationship between different timing of surgery and prognosis in elderly patients with hip fracture.
LIAO Zhi-wen1,WEI Qing-feng2,LIANG Xian-zhang2.The Second Department of Surgery1,Outpatient Department2,the Second Affiliated Hospital of Guangxi University of Science and Technology,Liuzhou 545006,Guangxi,CHINA
ObjectiveTo study the relationships between the different timing of surgery and prognosis in elderly patients with hip fracture.MethodsA total of 90 patients with hip fracture for 65~85 year old in our hospital from February 2009 to February 2015 were selected.According to the timing of surgery,the patients were divided into three groups,including early surgery group(n=30,received operation within 48 h after admission),delayed surgery group(n= 30,operation within 48 h to 72 h after admission),late surgery group(n=30,received operation within 72 h after admission).The operation index,operation method and length of stay between the three groups were recorded and analyzed. The patients were followed up for more than 1 year,and the Harris function score and postoperative complications were compared.ResultsThere were no significant differences between the three groups in operation time peroperative bleeding,and post-operative hospitalization,(112.02±16.35)min vs(108.24±17.21)min vs(118.03±16.21)min, (267.61±105.26)mL vs(289.52±156.12)mL vs(286.12±160.25)mL,(12.08±5.26)d vs(11.08±6.85)d vs(13.25±4.65)d, P>0.05.One month and 12 months after operation,there were no significant differences in the Harris hip function score between the three groups(90.0%vs 80.0%vs 70.0%,90.0%vs 83.3%vs 86.7%,P>0.05.The postoperative complications rate of the three groups were 23.33%,16.67%,20.00%respectively,with no statistically significant differences(P>0.05).ConclusionIn elderly patients,with a comprehensive assessment of the risk of surgery,delayed surgery results in similar postoperative recovery of hip joint with early surgery.To accurately grasp the best operation time has a major impact on the prognosis of patients.
Elderly patients;Hip fracture;Timing of surgery;Prognosis
R683.3
A
1003—6350(2016)21—3509—03
2016-04-18)
廖志文。E-mail:lzhiwena@126.com
10.3969/j.issn.1003-6350.2016.21.022

