凶险性前置胎盘并发胎盘植入的临床分析
邢秋丽
河南许昌市中心医院产科 许昌 461000
凶险性前置胎盘并发胎盘植入的临床分析
邢秋丽
河南许昌市中心医院产科许昌461000
【摘要】目的探讨凶险性前置胎盘并胎盘植入的危险因素、特点、治疗方法和结局。方法将2010-02—2014-10间因胎盘前置入院诊治的36患者纳入做为观察组,抽取同期38例非凶险性前置胎盘患者做为对照组,对比2组患者临床诊疗过程和结局。结果观察组患者的怀孕次数、流产≥3次例数、完全型胎盘位置出现率、子宫瘢痕等各项指标高于对照组。围术期出血量、胎盘植入、胎盘粘连及休克发生率均高于对照组,早产、产后出血以及新生儿窒息等发生率均高于对照组,2组比较,差异均有统计学意义(P<0.05)。结论凶险性胎盘前置的危险因素包括孕次、流产次、瘢痕子宫、完全型前置胎盘等。前置胎盘孕产妇孕期出血应高度警惕胎盘植入的可能性,应注重预防,提高分娩前诊断率,及时处理,保证母儿安全。
【关键词】前置胎盘;胎盘植入;危险因素
胎盘前置是指孕妇胎盘附着在子宫下段,其下段到达甚至覆盖在宫颈内口处,位置较低,在胎先露部之下,是一种较为常见的产前疾病,常致孕妇妊娠晚期出现阴道出血[1]。侵入胎盘植入(placenta accrete)主要是指孕妇胎盘绒毛与子宫肌层紧贴,侵入子宫肌层的一种疾病[2]。按照其侵入深度分为胎盘粘连、植入、穿透性胎盘植入等三种类型。发病率虽低,但一旦发病预后凶险。凶险性胎盘前置是指孕产妇有剖宫产史,该次妊娠出现前置胎盘,原子宫瘢痕位置是胎盘附着位置,常存在胎盘植入。近年来随剖宫产孕妇增加,胎盘植入以及前置胎盘发病率增高趋势明显[3]。,我们将2010-02—2014-10收治的36例凶险性前置胎盘合并胎盘置入患者作为观察组,抽取同期住院的38例非凶险性前置胎盘孕妇为对照组。现对2组患者的临床资料进行对比分析,以探讨凶险性前置胎盘并发胎盘植入高危因素、诊疗方式、妊娠结局等特点,现报道如下。
1资料与方法
1.1一般资料将2010-02—2014-10收治的36例凶险性前置胎盘合并胎盘置入患者作为观察组,抽取同期住院的38例非凶险性前置胎盘孕妇为对照组。2组患者在年龄、孕周、妊娠间隔时间、高龄产妇等指标比较,差异无统计学意义(P>0.05),具有可比性,见表1。
1.2方法对2组患者实施多项临床资料分析,主要包含孕产妇年龄、胎次、流产史以及胎盘位置等[4]。对比凶险性前置胎盘并发胎盘置入产妇与非凶险性前置胎盘产妇在分娩方式、出血、休克情况情况以及新生儿状况,包含出生体质量、Apgar评分、围产期患儿结局等。参考有关诊断标准对前置胎盘情况进行判断[5]。诊断结果需结合相关临床表现、组织病理学资料以及影像学资料进行综合评价。(1)绒毛无法自动剥除其侵入子宫肌层部分,采用人工方式后仍不能完全剥除,子宫与胎盘二者间界限并不清晰。(2)孕产妇子宫肌层存在残缺、异常出血情况。(3)胎盘组织学检查结果表明孕产妇存在胎盘植入。产后出血参考标准选择称重法对孕产妇失血量进行估算,即为孕妇生产后24 h内出血量>500 mL。新生儿窒息[6]:Apgar 评分:1 min 进行评分,重度窒息为0~3 分,轻度窒息评分为4~7 分。早产为28~37孕周内进行的分娩。
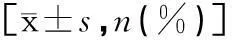
表1 2组患者基本情况
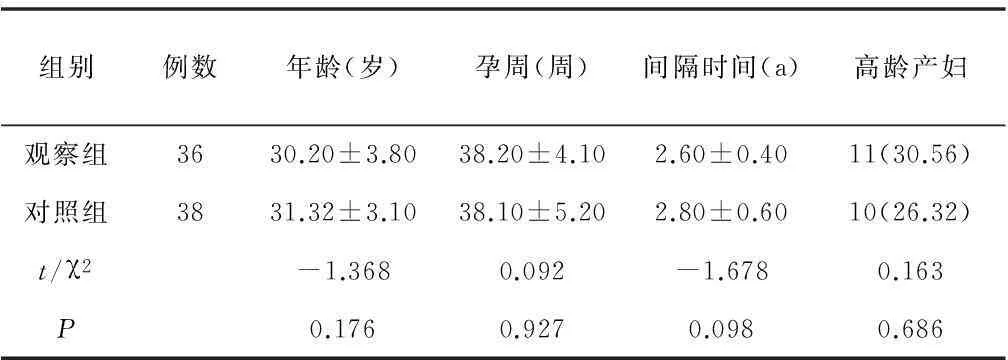
组别例数年龄(岁)孕周(周)间隔时间(a)高龄产妇观察组3630.20±3.8038.20±4.102.60±0.4011(30.56)对照组3831.32±3.1038.10±5.202.80±0.6010(26.32)t/χ2-1.3680.092-1.6780.163P0.1760.9270.0980.686

2结果
2.12组患者发病危险因素分析观察组孕产妇在怀孕次数、流产3次以上、完全型胎盘位置出现率、子宫瘢痕等各项指标高于对照组孕产妇,2组比较,差异有统计学意义(P<0.01),见表2。表明怀孕次数、流产状况、胎盘位置以及子宫瘢痕是凶险性前置胎盘并发胎盘置入的危险因素。
2.22组患者围手术期状况情况对比观察组患者在出血量、胎盘植入、胎盘粘连及休克发生率均高于对照组,2组比较,差异有统计学意义(P<0.05),见表3。
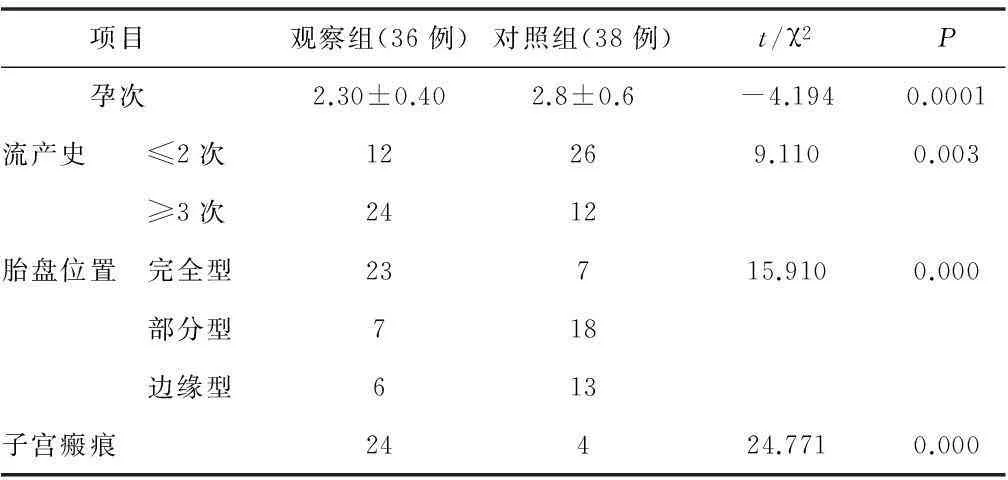
表2 2组患者发病危险因素分析

表3 2组 围手术期孕产妇情况比较[n(%)]
2.32组患者预后状况对比观察组在早产、产后出血以及新生儿窒息等方面发生率均显著高于对照组,2组比较,差异有统计学意义(P<0.05),见表4。

表4 2组患者预后状况对比[n(%)]
3讨论
超声检查对凶险性前置胎盘并胎盘置入的诊断准确率为89.5%[7]。此外,还可结合磁共振成像(MRI)等提高诊断准确率。凶险性前置胎盘合并胎盘植入发病原因较为复杂。创伤性内膜缺陷以及原发性蜕膜发育不良与前置胎盘并发胎盘植入存在关联,如刮宫流产次数过多、多胎等。胎盘下移至子宫下段,绒毛侵入肌层内部,导致粘连、植入、穿透性胎盘植入。有报道[8]认为该疾病诱因包括吸烟、饮酒、高龄产妇、子宫瘢痕、多产史、多次流产、剖宫产等。 本文观察组孕产妇在怀孕次数、流产次数、子宫瘢痕等指标中高于对照组,考虑剖宫产次数较多,导致孕产妇子宫内膜难以有效愈合,甚至出现炎症。因此在再次受孕时,胚胎的着床部位下调,蜕膜层不能完全发育,胎盘绒毛进入子宫肌层可能性增加。
凶险性前置胎盘并发胎盘植入使胎盘位置异常,因此子宫与胎盘移位导致二者在粘连部位剥离,子宫壁破裂,出现阴道出血。观察出血率、失血量明显高于对照组,剖宫产率高于对照组。妊娠结局方面,对照组早产比例、新生儿体质量以及新生儿窒息情况均好于观察组。因此凶险性前置胎盘并发胎盘置入常常存在孕妇严重出血,甚至出现失血休克,故对凶险性前置胎盘高危患者术前需行充分临床检查,结合彩超、MRI 检查结果,科学判断胎盘植入可能性,充分与患者及其家属沟通,合理制定手术方案。术前备足血液制品,术中出血应及时控制,保证视野清晰。存在胎盘植入者对其植入情况进行深入评估,将植入胎盘剥离,尽量保证子宫完整。基层医院收治高危病例时,存在凶险性前置胎盘可能情况下,尽早转院治疗,降低病死率,改善妊娠结局。
参考文献4
[1]Allahdin S, Voigt S, Htwe TT. Management of placenta praevia and accrete[J].J Obstet Gynaecol, 2011, 31(1):1-6.
[2]Heller DS. Placenta accrete and percreta[J]. Surg Pathol Clin, 2013, 6(3):181-197.
[3]兰景尤,周雪.前置胎盘合并胎盘植入12例临床分析[J].中国临床新医学,2014,7(1):59-60.
[4]杨延冬,杨慧霞.前置胎盘并胎盘植入诊断和处理策略[J].中国实用妇科与产科杂志, 2011,27(6): 416-420.
[5]彭冬梅.前置胎盘与胎盘植入相关因素分析[J].临床和实验医学杂志,2012,11(3):188-189.
[6]杨延冬,杨慧霞.前置胎盘并胎盘植入诊断和处理策略[J].中国实用妇科与产科杂志, 2011,27(6): 416-420.
[7]Rosenberg T, Pariente G, Sergienko R, et al. Critical analysis of risk factors and outcome of placenta previa[J].Arch Gynecol Obstet, 2011, 284(1): 47-51.
[8]Mansour SM, Elkhyat WM. Placenta previa-accreta: Do we need MR imaging [J].Egypt J Radiol Nucl Med, 2011, 42: 433-442.
(收稿2015-07-11)
【中图分类号】R714.46+2
【文献标识码】B
【文章编号】1077-8991(2015)06-0031-02

