非典型垂体瘤的临床特点及疗效分析
赵国强 宋来君 郭付有 马斯奇
郑州大学第一附属医院神经外科 郑州 450052
垂体瘤是一种常见的颅内良性肿瘤,占颅内肿瘤的10%~15%[1],多呈局限性扩张,手术切除后预后良好。但部分垂体瘤在组织学上表现为良性,但生物学行为类似恶性,易向周围组织侵袭,为介于典型垂体瘤与垂体腺癌的交界性肿瘤[2]。在2004年,WHO根据肿瘤标记物命名这种垂体瘤亚型为非典型垂体瘤。
不同学者报道了非典型垂体瘤的发病率、肿瘤亚型和临床病理特征的临床经验[3]。而尚无大宗研究证实非典型垂体瘤的侵袭性和复发率与其临床特点有关。本研究中,作者回顾性分析了122例接受垂体瘤外科手术治疗的病人资料,以探讨非典型垂体腺瘤侵袭性、复发率和术后效果。
1 资料和方法
1.1 一般资料 收集本院2013-01—2014-07收治的经鼻蝶手术治疗的122例垂体腺瘤患者资料,其中17例经证实符合非典型垂体瘤标准。女10例(58.8%),男7例(41.2%);年龄28~64岁,平均48.2岁。临床表现主要有视物模糊、失明、头痛、头晕、呕吐等。
1.2 影像分析 根据MR影像学,垂体微腺瘤、大腺瘤、巨腺瘤分别定义为肿瘤最大径≤10mm、>10mm、>30mm。海绵窦侵袭定义为肿瘤扩张超过相应颈内动脉海绵窦段外侧切线[4]。鞍上侵袭定义为肿瘤生长突破鞍隔或高于视交叉的下缘。鞍下侵袭定义为肿瘤生长入蝶窦或斜坡。
1.3 免疫组化 所有标本均经HE染色和免疫组化研究。5mm切片后在光镜下观察并确诊垂体腺瘤病例。MIB-1增殖指数由抗Ki67免疫组化分析确定,在所有垂体腺瘤标本中常规检测,而p53免疫组化分析只在有过度MIB-1免疫反应性和核分裂象显著特点的肿瘤中进行。
1.4 非典型垂体瘤的定义 按照2004年WHO中枢神经系统肿瘤分类,非典型垂体瘤的诊断标准包括:MIB-1增值指数>3%,过度的p53免疫反应性和核分裂象增加,以及非典型的形态学特征。
1.5 术后随访 17例均于0.5~18月内(中位数8月)复查头颅MRI平扫+增强,部分复查血清内分泌学。
1.6 统计学分析 使用SPSS 20.0统计软件进行数据分析处理。计数资料应用χ2检验,计量资料采用独立样本t检验。P<0.05为差异有统计学意义。
2 结果
2.1 临床特点 122例接受经鼻蝶垂体瘤手术病人中17例证实为非典型垂体瘤。其一般资料、影像学、手术、病理特点见表1。术前血清内分泌学检查结果证实11例为内分泌活性肿瘤(7例为PRL腺瘤,3例为GH腺瘤,1例为ACTH腺瘤),6例为非功能性肿瘤。非典型垂体瘤组的肿瘤复发率为23.5%,而典型垂体瘤为19.0%(P>0.05)。首次术后平均复发间期均为6a。分别有2例典型垂体瘤病人和1例非典型垂体瘤病人在再次手术前因肿瘤复发接受γ刀放疗。
与非典型垂体瘤相关的唯一术前因素是影像学上有周围侵袭的证据(94.1%非典型垂体瘤vs 60%典型垂体瘤,P=0.006)。通过分析病人年龄、性别、术前状态和肿瘤大小,未发现非典型垂体瘤组和典型垂体瘤组有显著差异。见表2。
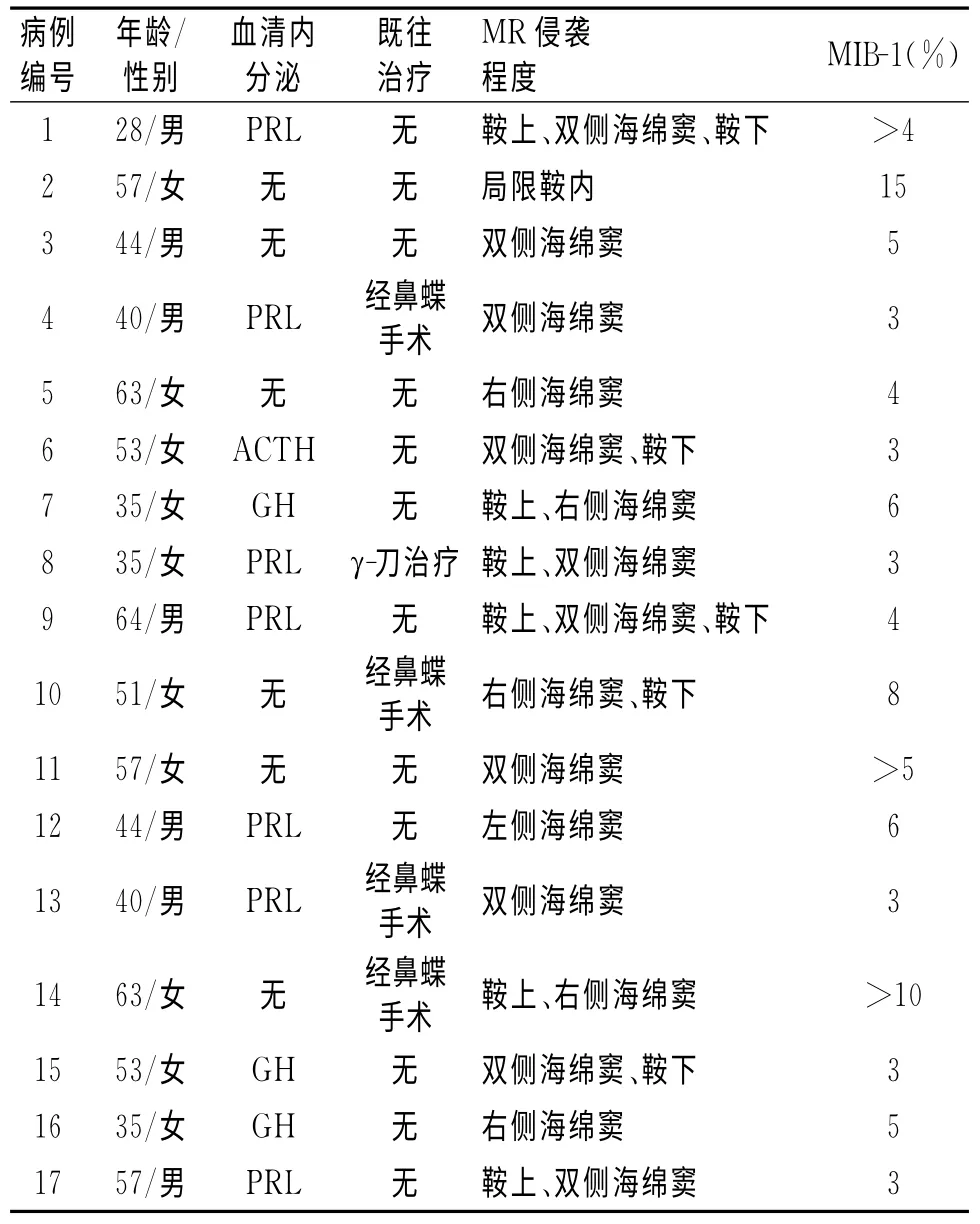
表1 17例非典型垂体腺瘤病人的一般资料、手术、病理特点
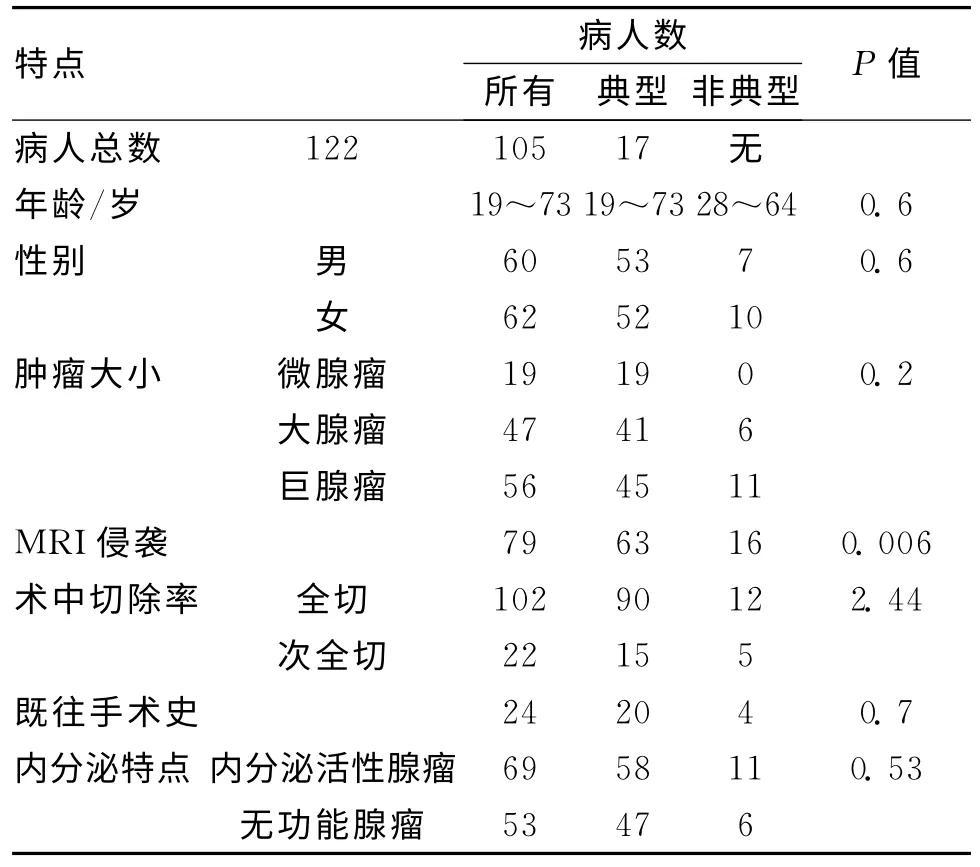
表2 122例接受经鼻蝶垂体瘤手术病人的特点
2.2 非典型垂体瘤的影像学特点 17例确诊为非典型垂体瘤的病人6例为垂体大腺瘤,11例为垂体巨腺瘤。17例中16例(94.1%)在MR影像学上被发现具有侵袭性(至少向鞍上、鞍下、海绵窦中1处侵袭),其中5例(29.4%)被证实向鞍下侵袭并伴斜坡或蝶窦侵蚀,6例(35.3%)向鞍上侵袭,2例(11.8%)3个区域均被侵袭,而典型性垂体瘤中有60%具有侵袭性(P=0.006)。11例内分泌活性垂体腺瘤均被证实向鞍旁海绵窦侵袭,其中7例(63.6%)侵袭至少侵及海绵窦、斜坡或蝶窦、鞍上中的2个。6例非典型无功能腺瘤中4例向海绵窦侵袭。
2.3 组织病理特点 所有非典型垂体瘤的MIB-1标记指数的平均值为5%(中位数4%),浮动于3%~15%。所有的非典型肿瘤均证实p53免疫反应性阳性和有丝分裂活性增加。
2.4 术中特点和术后随访 所有患者均接受经鼻蝶肿瘤切除术。典型垂体瘤和非典型垂体瘤患者术中切除程度见表2。术中17例中16例(94.1%)被发现局部侵袭,并侵袭扩张至鞍旁区域。14例APAs有早期术后影像学资料,中位随访时间为8月。其中4例(28.6%)术中获得次全切,全部发现有肿瘤残余,并在随后行γ-刀放射性治疗,其中1例再次行经鼻蝶手术切除。11例内分泌活性肿瘤的患者中9例随访有术后内分泌学资料,有证据表明获得早期内分泌学缓解。6例非功能腺瘤患者中3例有术后影像学资料,全部获得肿瘤全切除。
3 讨论
垂体腺瘤为起源于垂体前叶细胞的颅内常见良性肿瘤之一,是最常见的鞍区肿瘤(33%~35%)。非典型垂体瘤多呈侵袭性生长,浸润鞍旁结构,学者们对其进行了广泛研究。
本研究中,典型和非典型腺瘤病人的许多临床特点十分相似,包括患者年龄、性别和功能性肿瘤与非功能性肿瘤的总比率、肿瘤复发再次手术的比例。基于MR影像学特点定义侵袭,所有的肿瘤(典型、非典型)均服从于相同的标准,避免因对侵袭的定义和使用Ki67免疫染色的技巧中的差异,造成观测结果的不同进而导致数据结果的差异[5]。研究结果表明,94.1%非典型肿瘤在MR影像学上证实侵袭,而典型肿瘤只有60%(P=0.004),证实了非典型垂体瘤内在的侵袭性。
Scheithauer等[6]对78例垂体腺瘤患者进行随访,其中非典型垂体腺瘤6例(14.7%),5/6为复发肿瘤。我们的结果中非典型垂体瘤发病率13.9%相接近,而复发肿瘤所占比率有所不同,为4/17。
本文5例次全切患者中4例(80%)进行术后随访,全部发现有肿瘤残余,并在随后行γ-刀放射性治疗,其中1例再次行经鼻蝶手术切除。与Yildirim等研究结果吻合。
研究中13.9%的垂体腺瘤被证实为非典型肿瘤,且倾向于侵袭性巨腺瘤。与典型腺瘤相比,这些肿瘤周围侵袭程度显著增加,术中全切率低,复发率无显著差异。非典型垂体瘤如果手术未能全切,应进行密切的随访和后续治疗,如放疗、化疗等[7]。
[1]王忠诚.王忠诚神经外科学[M].武汉:湖北科学技术出版社,2005:620.
[2]Yasargil MG.Microneurosurgery[M].New York:Georg Thieme Verlag,1984:213-251.
[3]Marucci G,Faustini-Fustini M,Righi A,et al.Thyrotropin-secreting pituitary tumours:significance of“atypical adenomas”in a series of 10patients and association with Hashimoto thyroiditis as a cause of delay in diagnosis[J].J Clin Pathol,2009,62(5):455-459.
[4]Knosp E,Steiner E,Kitz K,et al.Pituitary adenomas with invasion of the cavernous sinus space:a magnetic resonance imaging classification compared with surgical findings[J].Neurosurgery,1993,33(4):610-618.
[5]Salehi F,Agur A,Scheithauer BW,et al.Ki-67in pituitary neoplasms:a review-part I[J].Neurosurgery,2009,65(3):429-437.
[6]Scheithauer BW,Gaffey TA,Lloyd RV,et al:Pathobiology of pituitary adenomas and carcinomas[J].Neurosurgery,2006,59(2):341-353.
[7]郭孟果,宋来君,孙红卫,等.显微外科手术治疗侵袭性垂体腺瘤83例分析[J].中国实用神经疾病杂志,2011,14(5):33-35.

