非酒精性脂肪性肝病痰瘀证与颈动脉内膜中层厚度的关系探讨*
胡晨波,李仲平,潘洁萍,季 平,严蓉妹,沈美蓉,张金香,潘云鹤
非酒精性脂肪性肝病痰瘀证与颈动脉内膜中层厚度的关系探讨*
胡晨波,李仲平,潘洁萍,季平,严蓉妹,沈美蓉,张金香,潘云鹤
【摘要】目的探讨非酒精性脂肪性肝病痰瘀证与颈动脉内膜中层厚度(IMT)的关系,为非酒精性脂肪性肝病痰瘀证提供有益的辨证参数。方法 对80例经B超诊断的非酒精性脂肪性肝病患者进行中医痰瘀辨证分型,并行颈动脉内膜中层厚度检测。结果痰证30例,瘀证30例,无证可辨20例;54例IMT增厚者中,中/重度脂肪肝患者占88.9%,痰瘀证占83.3%,显著高于IMT正常组者的38.5%和57.8%(P<0.01);非酒精性脂肪性肝病组和40例健康对照组腰围分别为[(93.34±8.43)cm和(78.51±6.73)cm,P<0.01];BMI分别为[(26.48±3.52)和(22.67± 2.34),P<0.01];DBP分别为 [(79.29±9.14)mmHg和(74.74±9.13)mmHg,P<0.01];FBG分别为 [(5.80±1.51)mmol/l和(4.98±0.51)mmol/l,P<0.01];HOMA-IR分别为[(3.60±2.26)和(1.80±1.56),P<0.01];TG分别为[(2.71± 2.97)mmol/l和(0.93±0.4)mmol/l,P<0.01];TC分别为[(5.20±1.27)mmol/l和(4.84±0.6)mmol/l,P<0.01];UA分别为[(399.76±89.35)mmol/l和(326.3±67.09)mmol/l,P<0.01];ALT分别为[(83.77±82.76)U/l和(18.0±7.72)U/l,P<0.01];AST分别为[(50.30±39.34)U/l和(21.88±4.47)U/l,P<0.01];GGT分别为[(73.76±104.34)U/l和(18.63±13.55)U/l,P<0.01];IMT分别为[(1.19±0.75)mm和(0.71±0.25)mm,P<0.01];非酒精性脂肪性肝病瘀证组和无证可辨组TG分别为[(4.79±3.97)mmol/l和(0.84±0.23)mmol/l,P<0.05];TC分别为[(5.63±1.4)mmol/l和(4.35±1.33)mmol/l,P<0.05];IMT分别为[(1.25±0.14)mm和(0.84±0.12)mm,P<0.05];LDL-C分别为[(2.9± 0.84)mmol/l和(2.51±0.89)mmol/l,P<0.05],痰证组TG分别为[(1.66±0.29)mmol/l和(0.84±0.23)mmol/l,P<0.05];TC分别为[(5.19±0.92)mmol/l和(4.35±1.33)mmol/l,P<0.05];LDL-C分别为[(3.21±0.74)mmol/l和(2.51±0.89)mmol/l,P<0.05];多因素回归分析提示FBG(OR:5.48,95%CI:1.39~21.61)、TG(OR:1.14,95%CI:1.14~12.82)、BMI(OR:1.20,95%CI:1.02~1.42)、年龄(OR:1.02,95%CI:1.01~1.03)、痰瘀证(OR:1.10,95%CI:1.03~1.17)是非酒精性脂肪性肝病患者动脉IMT增厚或斑块形成的独立危险因素。结论颈动脉内膜中层厚度与脂肪肝中医痰瘀证型及脂肪肝程度有关,可作为脂肪肝中医痰瘀辨证分型的一种辅助客观指标。
【关键词】非酒精性脂肪性肝病;颈动脉内膜中层厚度;中医辨证分型
随着人们生活水平的不断提高和饮食结构的变化,脂肪肝发病率在我国也明显上升。研究认为脂肪肝与肥胖、脂代谢紊乱、胰岛素抵抗、糖尿病有关,是代谢综合征(Metabolic syndrome,MS)的肝脏表现[1]。非酒精性脂肪性肝病(Nonalcoholic fatty liver disease,NAFLD)是指除外酒精和其他明确损伤因素所致的,以弥漫性肝细胞大泡性脂肪变为主要特征的临床病理综合征[2],其疾病谱包括单纯性脂肪肝(Nonalcoholic fatty liver,NAFL)、非酒精性脂肪性肝炎(Non-alcoholic steatohepatitis,NASH)、NASH相关肝硬化甚至肝癌[3]。NAFLD不但可导致肝硬化、肝细胞癌,而且与2型糖尿病[4]及动脉硬化性心脑血管事件关系密切[5]。对于NAFLD患者,与其相关的MS及心脑血管疾病是其死亡的主要原因。近期研究表明颈动脉内膜中层增厚(Intima-media thickness,IMT)与NAFLD密切相关,并且是早期动脉粥样硬化的指标[6]。在NAFLD的中医证候研究和疗效评价方面,较少见应用颈动脉IMT测定法研究NAFLD的中医痰瘀证型。本文对NAFLD不同中医痰瘀证型进行了研究,以为NAFLD中医辨证研究提供有益的经验,现将结果报道如下:
1 资料与方法
1.1研究对象2012年3月~2013年6月本院肝病科门诊及住院的NAFLD患者80例,男68例,女12例;平均年龄(42.1±10.8)岁。根据B超声像图表现[7]分为轻度22例,中度33例,重度25例。中医痰瘀证诊断参考国家技术监督局发布的《中医临床诊疗术语》国家标准[8]。由同一主治中医师负责判断患者舌象和脉象,根据痰瘀证诊断标准,结合中医四诊,判断患者具体证候分型。对其中30例无法确定者,另请一名主任中医师进行判定。对于痰瘀交阻者,根据痰、瘀之偏重不同,分别将其归属于痰证或瘀证。对20例无任何症状和明显体征者,认为其无证可辨。在入选的80例患者中,痰证30例,瘀证30例,无证可辨20例。病毒性、药物性、自身免疫性和代谢性肝病者及近3月来服用过影响血糖、血脂、血压药物的患者不被纳入本研究。另选择本院健康体检者40例,男性30例,女性10例;平均年龄(39.7±10.1)岁。
1.2人体参数由同一研究者使用同一体质量计和标尺测量受试者的身高、体质量,记录性别、年龄、酒精摄入量、糖尿病、高血压、高脂血症病史,并进行生活方式、家族史、饮食习惯等方面的调查。计算公式:(1)胰岛素抵抗指数(HOMA-IR)=空腹胰岛素(FIN)×空腹血糖(FBG)/22.5;(2)体质指数(BMI)=体质量(kg)/身高(m)2。
1.3检测所有受试者被告知于抽血前3天规律进食,每天主食不少于200克,停用钙拮抗剂等影响胰岛素分泌的药物。抽血前一天晚餐避免高脂饮食,禁食8~10 h,次日晨空腹抽血送检。使用日立7180全自动生化分析仪检测生化学指标,包括空腹血糖(FBG)、总胆固醇(TC)、高密度脂蛋白(HDL-C)和低密度脂蛋白(LDL-c)、谷丙转氨酶(ALT)、谷草转氨酶(AST)、尿酸(UA);采用放射免疫分析法测定空腹胰岛素水平(FINS,上海执诚生物科技股份有限公司)。
1.4颈动脉内膜中层厚度测定使用彩色超声诊断仪(Philips HD7,荷兰),探头频率为7.5 MHz,扫描患者双侧颈动脉。测量双侧颈总动脉及其分叉处前后壁12点颈动脉IMT,测3次取其平均值。对颈动脉IMT=1.0 mm者,认为颈动脉内膜增厚[9]。
1.5统计学方法应用SPSS16.0统计软件包处理。计数资料以率表示,计量资料以(x±s)表示。对正态分布的两组均数比较,采用t检验,率的比较采用x2检验,采用Logistic回归分析多个影响因素,P<0.05为差异有显著性。
2 结果
2.1 NAFLD患者与对照人群人体学指标和实验室指标比较NAFLD患者腰围、BMI、DBP、FBG、HOMA-IR、TG、TC、UA、ALT、AST、GGT、IMT均显著高于对照组,有统计学差异(P<0.01,表1)。

表1 两组一般资料和实验室指标(x±s)的比较
2.2不同中医证型NAFLD患者人体参数和实验室指标的比较NAFLD痰证与瘀证和无证可辨人群TG、TC、LDL-C、IMT有显著性差异(P<0.05);瘀证组TG(P<0.01)、TC(P<0.01)、IMT(P<0.05)和LDL-C(P<0.05)显著高于无证可辨组;痰证组TG(P<0.01)、TC(P<0.05)、LDL-C(P<0.05)显著高于无证可辨组,见表2。
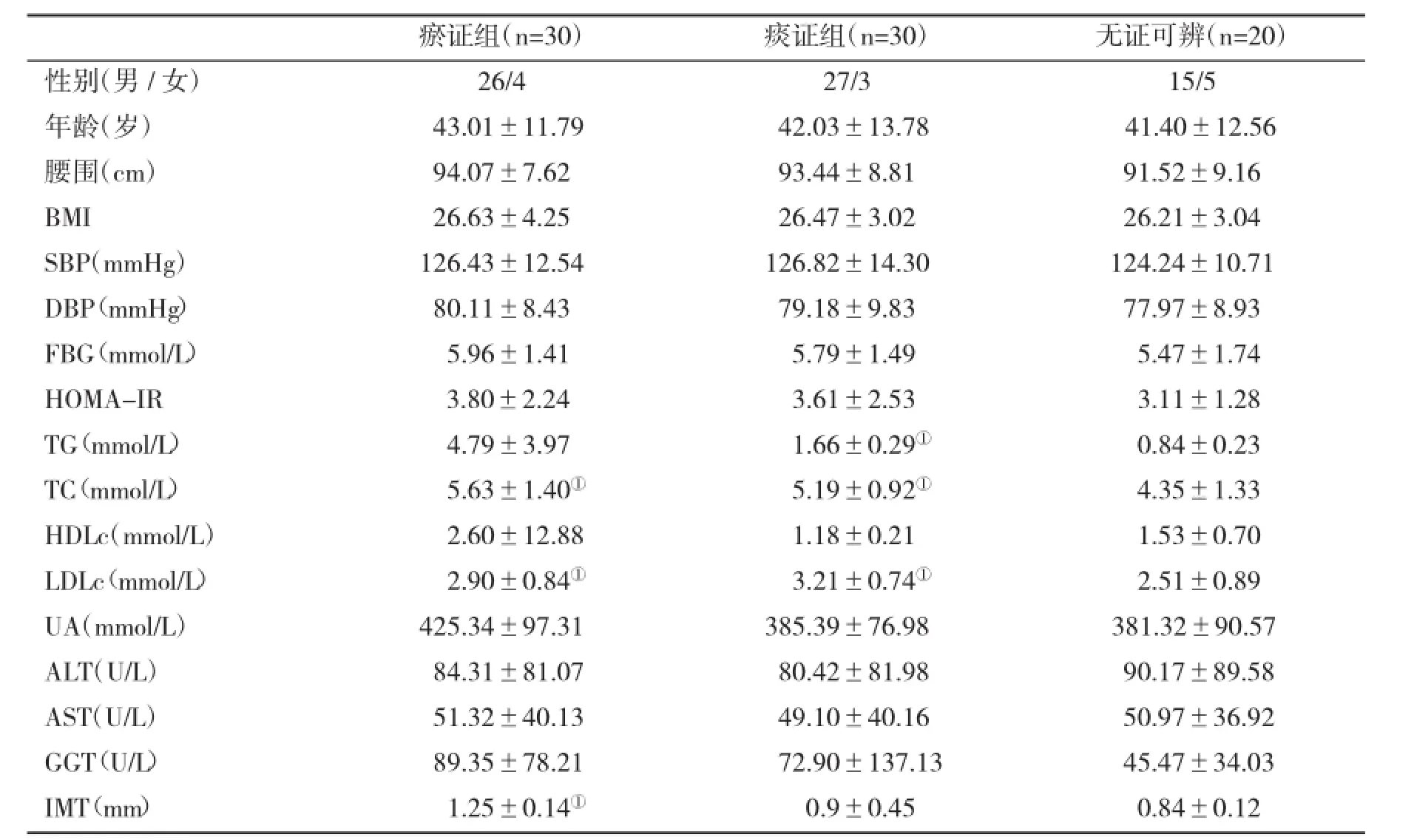
表2 不同中医证型NAFLD患者一般资料和实验室指标(x±s)的比较
2.3IMT正常与增厚患者脂肪肝程度的比较IMT正常组与增厚组之间脂肪肝程度有显著性差异(P<0.000),见表3。
2.4IMT正常组与增厚组之间脂肪肝痰瘀证的比较IMT正常组与增厚组之间脂肪肝痰瘀证有显著性差异(P<0.05),见表4。
2.5脂肪肝患者发生IMT增厚或斑块的危险因素分析将IMT是否增厚或有无斑块形成作为因变量(0= IMT正常,1=IMT增厚或有斑块),以年龄、性别、腰围、BMI、SBP、DBP、FBG、HOMA-IR、TG、TC、UA、ALT、AST、GGT、HDL-C、LDL-C等因素作为自变量,经多因素Logistic回归分析,结果表明,FBG、TG、BMI、年龄、痰瘀证对回归模型的作用有统计学意义(P<0.05),脂肪肝患者发生IMT增厚或斑块形成的危险因素见表5。

表3 IMT正常与增厚的脂肪肝患者肝脂肪变程度(%)比较
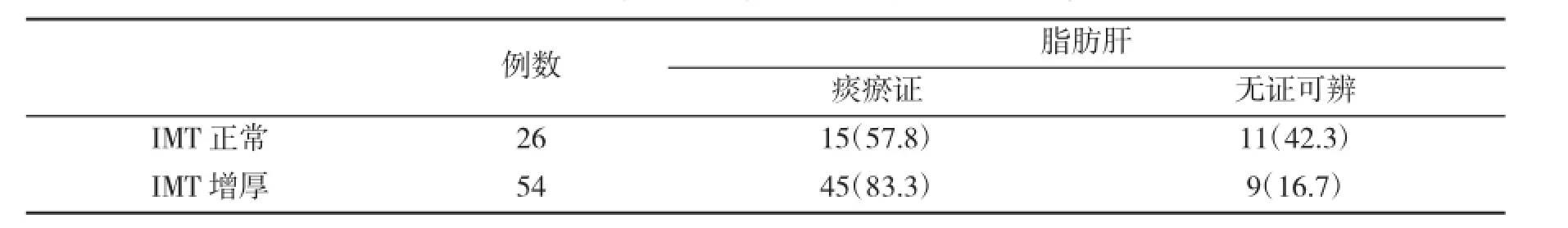
表4 IMT正常组与增厚组脂肪肝痰瘀证(%)比较
3 讨论
在传统中医学中并无“脂肪肝”的病名,针对其临床表现属“积证”、“痞满”、“胁痛”、“肥气”等疾病范畴[10]。目前对其病因病机的认识各有不同,多数认为本病病因主要是饮酒过度或嗜食肥甘厚味或饱食无度或久卧久坐、体丰痰盛或情志失常或久病体虚、他病转化等。本病的发病原因主要是饮食不节、情志失调。其病理机制主要是肝失疏泄、脾失健运、湿热内蕴、痰浊郁结和瘀血阻滞,其中气滞、气虚者病轻,湿阻、血瘀者病重。病位主要在肝,与脾、胃、肾密切相关。
脂肪肝多属痰证和血瘀证。潘丰满等[11]认为痰湿、瘀血为形成脂肪肝的病理关键,提出脂肪肝是由多种原因导致肝、脾、肾三脏功能失调,痰湿、瘀血内生,停积于肝而成。有关痰瘀的论述可追溯到《灵枢经·百病始生篇》,曰“凝血蕴里而不散,津液涩渗,着而不去,而积皆成矣”。凝血、津液涩渗,亦即瘀血痰浊互结。痰是机体物质代谢失调生成并积累的各种病理性生化物质,瘀则是病理生化物质发生变化或同时伴有细胞形态结构改变的结果。同时指出脂质过氧化产物是痰浊血瘀形成的物质基础,而细胞损伤则是痰浊血瘀形成的病理特征[12]。
NAFLD的“二次打击学说”和“多重打击学说”认为糖脂代谢紊乱导致氧应激,而脂质过氧化则损害肝细胞膜,引起肝脂肪变性、坏死、炎症浸润及纤维化等改变[13]。就中医病理角度而言,与痰浊血瘀密切相关。IMT是目前用于评价早期动脉粥样硬化非侵袭性定量指标之一。IMT可以作为预测患者心血管疾病的“标志”。IMT增厚早于粥样斑块的出现,它可能是动脉粥样硬化的亚临床表现[14],其临床意义的研究愈来愈受到人们的重视并快速普及,能预测心脑血管事件的发生发展及程度。因此,脂肪肝痰瘀症和IMT关系密切。
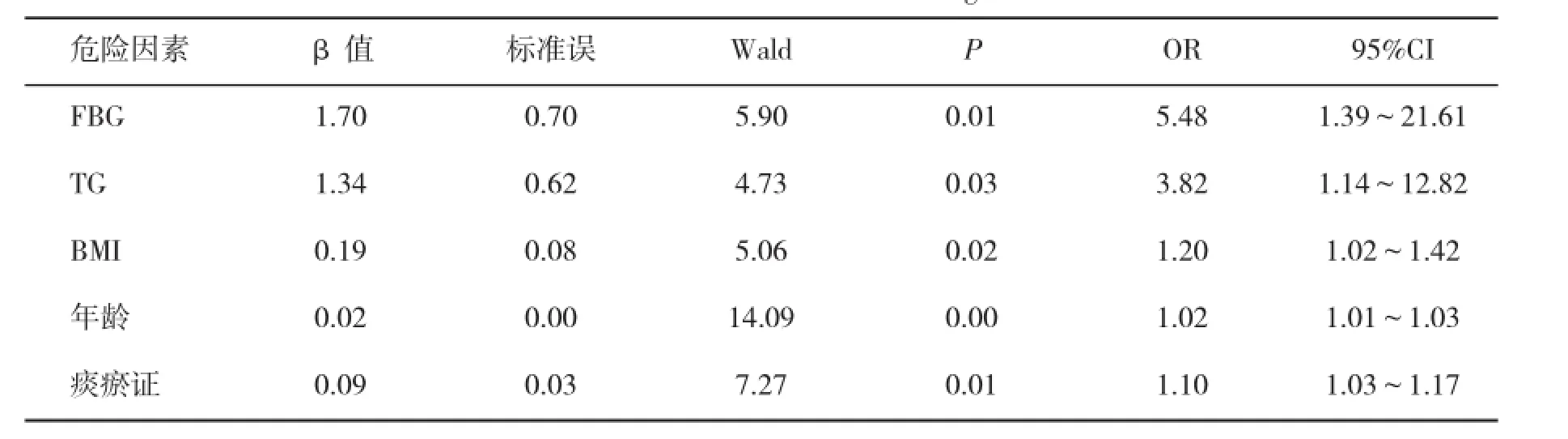
表5 脂肪肝患者发生IMT增厚影响因素的Logistic回归分析
现代研究证实,脂肪代谢、生物氧化失调、血液动力学改变是重要的痰瘀病理基础[15]。脂质大部分是大分子物质,这些物质在血液中增多必将引起血液黏稠度发生变化,血中过高的脂质可损害血管壁,使血管壁平滑肌细胞演变为泡沫细胞,形成动脉早期粥样斑块,动脉壁失去原有的光滑度,高黏高凝的血液在涩滞的血管里流动,进一步加重了血流的缓慢和对血管壁的损害,导致血液循环的凝滞和不畅,形成恶性循环,验证了中医学“痰浊之血即血瘀”的理论。
本研究结果显示,脂肪肝患者腰围、BMI、DBP、FBG、HOMA-IR、TG、TC、UA、ALT、AST、GGT、IMT均高于对照组(P<0.01),脂肪肝痰证组与瘀证组和无证可辨组间TG、TC、LDL-C、IMT有显著性差异(P<0.05),瘀证组TG、TC、IMT、LDL-C高于无证可辨组(P<0.05),痰证组TG、TC、LDL-C高于无证可辨组(P<0.05)。FBG、TG、BMI、年龄是脂肪肝患者IMT增厚或斑块形成的独立危险因素。因此,可以认为,痰瘀证为致动脉硬化的危险因素,瘀证更容易发生动脉硬化。
脂肪肝多属痰证和血瘀证,痰湿、瘀血为形成脂肪肝的病理关键。IMT增厚早于粥样斑块的出现,是预测患者心血管疾病的“标志”。脂肪肝痰瘀症患者均容易发生动脉粥样硬化,瘀症患者更严重。因此,颈动脉内膜中层厚度与脂肪肝痰瘀证型及脂肪肝程度有关,可作为脂肪肝中医痰瘀辨证分型的一种辅助客观指标。
【参考文献】
[1]Marchesini G,Bugianesi E,Forlani G,et al.Nonalcoholic fatty liver,steatohepatitis and the metabolic syndrome.Hepatology,2003,37(4):917-923.
[2]Milic S,Stimac D.Nonalcoholic fatty liver disease/ steatohepatitis:epidemiology,pathogenesis,clinical presentation and treatment.Dig Dis,2012,30(2):158-162.
[3]White DL,Kanwal F,El-Serag HB.Association between nonalcoholic fatty liver disease and risk for hepatocellular cancer,based on systematic review.Clin Gastroenterol Hepatol,2012,10(12):1342-1359.
[4] Kalra S,Vithalani M,Gulati G,et al.Study of prevalence of nonalcoholic fatty liver disease(NAFLD)in type 2 diabetes patients in India(SPRINT).J Assoc Physicians India,2013,61(7):448-453.
[5]Guleria A,Duseja A,Kalra N,et al.Patients with non-alcoholic fattyliverdisease(NAFLD) haveanincreasedriskof atherosclerosis and cardiovascular disease.Trop Gastroenterol,2013,34(2):74-82.
[6]Lankarani KB,Mahmoodi M,Lotfi M,et al.Common carotid intima-media thickness in patients with non-alcoholic fatty liver disease:a population-based case-control study.Korean J Gastroenterol,2013,62(6):344-351.
[7]中华医学会肝病分会脂肪肝和酒精性肝病学组.非酒精性脂肪性肝病诊疗指南(2010年修订版).胃肠病和肝病学杂志,2010,19(6):483-487.
[8]国家技术监督局.中华人民共和国国家标准.中医临床诊疗术语.北京:中国标准出版社,1997.12.
[9]中国医师协会超声医师分会.血管和浅表器官超声检查指南.北京:人民军医出版社,2011:26.
[10]凌嫚芝,孔莹.化痰祛瘀法治疗脂肪肝之证治探讨.陕西中医,2013,34(6):736-737.
[11]潘丰满,杨钦河,沈英森,等.祛湿活血法为主在脂肪肝治疗中的应用.四川中医,2004,22(6):23.
[12]宋剑南.气在痰瘀相关过程中的物质基础.中医杂志,2001,42(4):242-243.
[13]Ma KL,Ruan XZ,Powis SH,et al.Inflammatory stress exacerbates lipid accumulation in hepatic cells and fatty livers of apolipoprotein E knockout mice.Hepatology,2008,48(3):770-781.
[14]Komorovsky R,Desideri A.Carotid ultrasound assessment of patientswithcoronaryarterydisease:ausefulindexforrisk stratification.Vasc Health RiskManag,2005,1(2):131-136.
[15]陈黎,蒋阳昆,林海,等.非酒精性脂肪性肝病痰瘀证与代谢综合征的关系.中国中西医结合消化杂志,2013,34(6):736-737.
(收稿:2014-07-24)(本文编辑:陈从新)
第一作者:胡晨波,男,36岁,主治医师,硕士研究生。研究方向:病毒性肝炎及脂肪性肝炎诊治通讯作者:潘云鹤,E-mail:18918753188@163.com
DOI:10.3969/j.issn.1672-5069.2015.01.010
*基金项目:国家中医药管理局中医药防治传染病临床基地建设项目(国中201208332)
作者单位:201399上海市浦东新区南华医院肝病科
Application of intima-media thickness of carotid artery in diagnosis of phlegm-stasis syndrome in patients with nonalcoholic fatty liver diseasesHu Chenbo,Li Zhongping,Pan Jieping,et al.Department of Liver Diseases,Nanhua Hospital,Pudong New District,Shanghai 201399,China Corresponding author:Pan Yunhe,E-mail:18918753188@163.com
【Abstract】Objective To investigate the application of intima-media thickness(IMT)of carotid artery in diagnosis of phlegm-stasis syndrome in patients with nonalcoholic fatty liver diseases(NAFLD).Methods The patients with nonalcoholic fatty liver diseases were diagnosed and the intima-media thickness of carotid artery was detected by sonography.Results Out of 80 patients with NAFLD,there were 30 with Phlegm syndrome,30 with Stasis syndrome and 20 with indistinguishable syndrome based on the syndrome determination criteria of Chinese traditional medicine.The moderate to severe degree of fatty liver accounted for 88.9%and the patients with Phlegm syndrome for 83.3%in 54 patients with increased IMT of carotid artery;the waist circumference,basic mass index(BMI),fasting blood glucose(FBG),HOMA-IR and cholesterol increase significantly as compare to those in healthy persons(P<0.01);IMT in patients with NAFLD were(1.19±0.75)mm,significantly higher than incontrol(0.71±0.25)mm(P<0.01);Logistic regression analysis showed that the FBG(OR:5.48,95%CI:1.39~21.61),total cholesterol(OR:1.14,95%CI:1.14~12.82),BMI(OR:1.20,95%CI:1.02~1.42),age(OR:1.02,95%CI:1.01~1.03)and Phlegm syndrome(OR:1.10,95%CI:1.03~1.17)were the independent risk factors for increase IMT in patients with NAFLD.ConclusionsThe IMT of carotid artery is closely related to the Phlegm syndrome and fatty liver degree in patients NAFLD,so it might be used as a parameter for determination of phlegm-stasis syndrome by Chinese traditional medicine.
【Key words】Nonalcoholic fatty liver diseases;Intima-media thickness of carotid artery;Syndrome differentiation of TCM

