瘢痕子宫再次妊娠产妇不同分娩方式对母婴的影响研究
张桂英,赵双英,陈月花,宫云霞
(1.河北省赞皇县医院妇产科 051230;2.河北省辛集市第一医院妇产科 052360)
·临床研究·
瘢痕子宫再次妊娠产妇不同分娩方式对母婴的影响研究
张桂英1,赵双英2,陈月花1,宫云霞1
(1.河北省赞皇县医院妇产科 051230;2.河北省辛集市第一医院妇产科 052360)
目的 探究瘢痕子宫再次妊娠产妇不同分娩方式以及其对母婴结局的影响。方法 选择2012年4月至2014年4月赞皇县医院妇产科诊治的瘢痕子宫分娩患者94例作为研究组,按自愿意识及临床指标等分成两亚组,予阴道试产成功者36例作研究A组,再次剖宫产58作研究B组;选同期非瘢痕子宫分娩患者98例作对照组,按自愿意识及临床指标等分两亚组,予阴道试产42例作对照A组,再次剖宫产56例作对照B组,分析各组间母婴结局。结果 研究A、B组产时的出血量、住院时间比较,差异有统计学意义(P<0.05);而新生儿的Apgar评分比较,差异无统计学意义(P>0.05);且研究A组与对照A组产时的出血量、产程时间、新生儿Apgar评分与住院时间等指标差异无统计学意义(P>0.05);同时研究B组与对照B组出血量、手术时间及住院时间差异有统计学意义(P<0.05),两组新生儿Apgar评分差异无统计学意义(P>0.05)。结论 瘢痕子宫分娩再次剖宫产会增加并发症,临床需结合产妇情况,符合相关条件者应予阴道试产。
瘢痕子宫; 再次妊娠; 分娩方式; 母婴
瘢痕子宫是既往存在子宫手术史,并经组织修复形成的,临床常见原因为子宫肌瘤的剔除术、剖宫产、子宫畸形矫正术等[1]。伴随临床剖宫产相关技术的进步,以及首次剖宫产指征的放宽,瘢痕子宫再次妊娠剖宫产率呈现出逐年上升趋势。瘢痕子宫再次妊娠剖宫产产妇的产后并发症较多,因此,瘢痕子宫的再次妊娠产妇如何合理选择分娩方式,一直是产科研究的重要课题[2]。本研究对94例瘢痕子宫分娩患者的不同分娩方式及其对母婴结局的影响进行分析,报道如下。
1 资料与方法
1.1 一般资料 选择2012年4月至2014年4月赞皇县医院诊治的瘢痕子宫分娩患者94例作研究组,按照自愿意识、临床指标及实际分娩分成2个亚组,予以阴道试产成功者36例作研究A组,再次剖宫产58例作研究B组。选同期非瘢痕子宫分娩患者98例作对照组,按照自愿意识、临床指标及实际分娩分成2个亚组,予以阴道试产42例作对照A组,剖宫产56例作对照B组。4组患者年龄、孕周等基线资料比较差异无统计学意义(P>0.05),见表1。
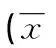
表1 患者基线资料情况±s)
1.2 纳入和排除标准 纳入标准:研究组患者均经过临床确诊为初次剖宫产再次妊娠产妇;所有研究对象均签署治疗和护理方案的知情同意书;无手术及麻醉药物的禁忌证;阴道试产患者均属于自愿参加,且符合相关自然分娩的条件:无相关剖宫产指征,无相关感染并发症。排除标准:严重的心、肝、肾脏等疾病;精神和心理疾病者;理解和意识不清晰者;不配合护理和治疗方案实施者;资料不完整者。
1.3 方法 产妇均为孕周36周以后入院进行待产,予常规腹围、宫高、胎位、胎心、内诊、肛诊等检查,观察产妇宫颈成熟度、软产道、胎先露高低情况;并予以胎儿和附属物的B超检查,测量产妇子宫下段的瘢痕厚度,最终确定产妇剖宫产或阴道试产的方案。其中研究A组产妇需自愿选择,无阴道试产的禁忌证并符合相关阴道试产条件,分娩过程中需密切观察产程,结合产妇情况做好输血、手术及抢救准备。阴道试产时无自发宫缩产妇给予脉滴注射0.125%~0.500%的缩宫素;对存在绝对的剖宫产指征、相对的剖宫产指征及阴道试产不成功产妇给予剖宫产[3]。
1.4 观察指标 比较4组产妇产时的出血量、新生儿Apgar评分、住院时间。
1.5 新生儿的Apgar评分标准 依据相关Apgar评分标准将新生儿身体情况进行评定。满分10分表示正常的新生儿,小于7分表示轻度窒息,小于4分表示重度窒息[4]。

2 结 果
2.1 研究组组间母婴结局比较 予以不同分娩方式后,研究A组自愿选择阴道分娩41例,分娩成功36例(87.80%);研究A、B组间在产时出血量、住院时间方面比较,差异有统计学意义(P<0.05)。而在新生儿Apgar评分方面比较,差异无统计学意义(P>0.05)。见表2。
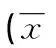
表2 研究组组间母婴结局±s)
2.2 研究A组与对照A组的母婴结局比较 研究A组与对照A组患者产时出血量、产程时间、新生儿Apgar评分与住院时间等指标比较,差异无统计学意义(P>0.05)。见表3。
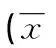
表3 研究A组与对照A组的母婴结局比较±s)
2.3 研究B组与对照B组的母婴结局比较 研究B组与对照B组患者出血量分别为(364.21±98.56)mL、(248.62±32.14)mL,手术时间分别为(1.23±0.37)min、(0.89±0.29)min及住院时间分别为(12.24±3.26)d、(8.31±2.94)d,比较差异均有统计学意义(P<0.05);同时两组新生儿Apgar评分分别为(9.26±0.61)、(9.35±0.51)分,比较差异无统计学意义(P>0.05)。
3 讨 论
临床传统认为,首次剖宫产瘢痕子宫再次妊娠产妇,只能选择剖宫产的分娩方法[5]。但是,随着临床医疗技术的不断发展,以及B超、胎心监护仪器的应用,有效避免产妇潜在的一些高危因素,提升了阴道试产的安全性,同时因剖宫产相对指征的放宽,增加了阴道试产可能性[6]。本研究选择瘢痕子宫分娩患者94例为研究组,及同期非瘢痕子宫分娩的产妇98例作对照组,分析产妇的分娩方式及其对母婴结局的影响。
临床相关研究发现,剖宫产史的再次妊娠分娩孕妇,首次剖宫产子宫为经典切口、T形切口相关子宫的破裂率为7%,子宫下段纵切口产妇子宫的破裂率为4%左右,子宫下段横切口产妇子宫的破裂率1%左右[7]。临床剖宫产手术通常是子宫下段切口,但因担忧瘢痕子宫试产中发生子宫破裂,家属不愿意选择阴道分娩,因此剖宫产率较高。本研究中所有产妇的切口均为子宫下段横切口,结合产妇自愿及临床指标,本研究中自愿选择阴道分娩41例,分娩成功36例(87.80%),与临床相关研究结果相符,进一步表明瘢痕子宫再次妊娠产妇阴道试产具有临床可行性[8]。将研究组中予阴道试产36例作研究A组,再次剖宫产58作研究B组,本研究中阴道试产少于再次剖宫产例数,通过调查分析可能与产妇、医务人员过度担忧发生子宫破裂相关。研究组A、B组产时出血量分别为(123.62±34.83)mL、(364.21±98.56)mL,比较差异有统计学意义(P<0.05);且住院时间比较差异也有统计学意义(P<0.05),表明符合阴道试产产妇产时的出血量、住院时间均少于剖宫产组,研究组组间新生儿的Apgar评分比较差异无统计学意义(P>0.05),进一步证实阴道分娩利于产妇预后生活质量。
本研究对瘢痕子宫再次剖宫产产妇与非瘢痕子宫首次剖宫产产妇的母婴结局进行分析,结果显示两组新生儿Apgar评分比较无明显差异,但研究B组与对照B组出血量(364.21±98.56)mL、(248.62±32.14)mL,手术时间分别为(1.23±0.37)min、(0.89±0.29)min及住院时间分别为(12.24±3.26)d、(8.31±2.94)d,比较差异有统计学意义(P<0.05),与临床相关研究文献相符,表明瘢痕子宫再次剖宫产会增加产后不良事件及延长手术、住院时间,进而影响产妇预后恢复[9]。通过相关临床研究分析发现,产妇的全身营养情况,首次手术感染情况,以及首次手术的缝合是否严格依据解剖关系对合,合理缝合等均会影响剖宫产术后的预后恢复[10]。
对于一些无试产禁忌证,母体、围生期风险评价适当,且符合相关阴道试产瘢痕子宫的产妇可经阴道试产分娩[11]。瘢痕子宫再次妊娠选择阴道分娩的适应证:(1)上一次剖宫产是子宫下段的横切口,且术中没有感染、愈合良好;(2)上次剖宫产的指征已不存在,新指征表现为符合阴道分娩相关条件;(3)距离上一次分娩时间大于两年;(4)产妇均自愿接受试产,且了解相关阴道分娩、再次剖宫产利弊知识;(5)医院需要具备突发事件时及时输血、手术与抢救条件[12]。本研究对瘢痕子宫阴道试产与非瘢痕子宫阴道试产产妇的母婴结局进行分析。结果显示,研究A组与对照A组患者产时的出血量、产程时间、新生儿Apgar评分与住院时间等指标比较,差异无统计学意义(P>0.05)。表明瘢痕妊娠产妇符合阴道试产者母婴结局良好。但是,对于瘢痕子宫妊娠阴道试产产妇而言,需要注意相关分娩的禁忌证:(1)上次剖宫产是经典子宫切口、T形切口合并感染者;(2)超声子宫瘢痕位置存在胎盘附着者;(3)产妇、家属拒绝接受试产者;(4)医院不具备抢救条件,以进一步有效改善产妇分娩结局等[13-14]。阴道试产中可予缩宫素,尽管应用仍有争议,但是缩宫素静脉滴注属于安全、简便、成功率较高的催产与引产方式,临床需严格掌握相关适应证,从0.125%的低浓度开始,最高浓度小于0.500%,并进行产程严密监护,用药具有安全性[15]。关于瘢痕子宫再次妊娠产妇不同分娩方式的利弊、适应证及其对母婴结局的影响,需要以后临床进一步验证。
综上所述,对于瘢痕子宫分娩产妇,再次剖宫产会增加产妇并发症,影响产妇预后生活质量,因此,结合产妇实际情况,符合相关条件者应该予产妇阴道试产。
[1]沈孟荣,孙丽.584例剖宫产后再次妊娠分娩孕妇的产科处理方式探讨[J].河北医学,2012,18(2):155-158.
[2]郭惠萍,谈丽君.瘢痕子宫再次妊娠86例分析[J].中国基层医药,2011,18(1):109-110.
[3]Lin N,Li X,Song T,et al.The effect of collagen-binding vascular endothelial growth factor on the remodeling of scarred rat uterus following full-thickness injury[J].Biomaterials,2012,33(6):1801-1807.
[4]Cogan A,Barlow P,Benali N,et al.An audit about Labour induction,using prostaglandin,in women with a scarred uterus[J].Arch Gynecol Obstet,2012,286(6):1399-1406.
[5]王兰.瘢痕子宫再次妊娠阴道分娩66例产程护理分析[J].中外医学研究,2014,19(6):117-118.
[6]陈诚,常青,王琳.剖宫产术后再次妊娠分娩方式的探讨[J].实用妇产科杂志,2012,28(4):278-281.
[7]王国芬,农红映,韦湛影.瘢痕子宫再次妊娠分娩方式的选择[J].广西医科大学学报,2011,28(5):752-754.
[8]马雨珊,李芬.瘢痕子宫105例妊娠分娩方式的探讨[J].中国妇幼健康研究,2011,22(1):71-73.
[9]陆向群.瘢痕子宫再次妊娠分娩方式选择的调查分析[J].中国妇幼保健,2013,28(27):4582-4583.
[10]聂素娟,胡秀美.剖宫产术后瘢痕子宫再次妊娠分娩方式的选择[J].中国基层医药,2012,19(18):2792-2793.
[11]范春梅.瘢痕子宫再次妊娠268例分娩方式分析[J].临床和实验医学杂志,2011,10(7):512-513.
[12]肖捷.阴道分娩在瘢痕子宫再次妊娠分娩中可行性的临床分析[J].中南医学科学杂志,2014,28(2):176-177.
[13]李彩娟,刘娟.瘢痕子宫再次妊娠分娩方式与分娩结局的相关性[J].河北医学,2013,19(11):1644-1646.
[14]易理华,刘娅.瘢痕子宫足月妊娠315例分娩结局临床研究[J].中华全科医学,2011,9(3):413-414.
[15]陆宣平,陈友国,韩冰.剖宫产术后瘢痕子宫再次妊娠分娩方式的研究进展[J].实用妇产科杂志,2014,30(4):260-262.
10.3969/j.issn.1672-9455.2015.04.043
A
1672-9455(2015)04-0537-02
2014-07-26
2014-09-28)

