腹腔镜与开腹手术治疗肥胖妇女早期子宫内膜癌的对比研究
王海波 高丽彩 李秀娟 张爱群 马文巧 李苓妙 籍 霞
(解放军第260医院妇产科,石家庄 050041)
·临床论著·
腹腔镜与开腹手术治疗肥胖妇女早期子宫内膜癌的对比研究
王海波*高丽彩 李秀娟 张爱群 马文巧 李苓妙 籍 霞
(解放军第260医院妇产科,石家庄 050041)
目的 探讨腹腔镜治疗肥胖妇女早期子宫内膜癌的可行性及临床效果。 方法 回顾分析2010年1月~2013年12月手术治疗的肥胖妇女早期子宫内膜癌患者的病历资料,均行子宫内膜癌根治术,其中腹腔镜组21例,开腹组30例。比较2组手术时间、术中出血量、淋巴结切除数量、术后排气时间、并发症及术后住院时间。 结果 与开腹组相比,腹腔镜组术中出血量少[(210.6±88.6)ml vs. (405.6±192.3)ml,t=-4.327,P=0.000],术后肛门排气早[(2.2±1.2)d vs. (3.1±1.4)d,t=-2.390,P=0.021],术后住院时间短[(13.3±4.4)d vs. (18.8±6.1)d,t=-3.534,P=0.001]。2组手术时间、清扫淋巴结总数、术后并发症差异无显著性。2组术后随访3~36个月,中位数29.6月,均未发现复发和死亡。 结论 腹腔镜手术治疗肥胖妇女子宫内膜癌的效果与开腹手术相同,且具有术中出血少、术后恢复快、并发症少等优点,适合在有一定的技术条件的医院开展。
子宫内膜癌; 肥胖; 腹腔镜手术; 开腹手术
子宫内膜癌是常见的生殖系统恶性肿瘤,流行病学调查显示,肥胖、糖尿病、高血压、血脂代谢障碍等是诱发子宫内膜癌的高危因素。手术是子宫内膜癌的首选治疗方法。由于肥胖特殊的生理特点,在传统的开腹手术时,为了便于暴露,相对于正常体重患者往往需延长手术切口,这对于合并症多、腹壁肥厚的肥胖患者而言,增加了切口感染、脂肪液化的风险,也加重了患者的创伤。本研究对我院2010年1月~2013年12月51例肥胖妇女腹腔镜或开腹早期子宫内膜癌手术进行对比分析,体重指数(BMI)均≥25[1],均行子宫内膜癌根治术,其中腹腔镜手术21例,开腹组30手术,现将结果报道如下。
1 临床资料与方法
1.1 一般资料
病例选择标准:经宫腔镜检查活检或诊断性刮宫病理诊断确诊子宫内膜腺癌,根据彩色多普勒超声、CT、MRI检查诊断为早期子宫内膜癌Ⅰ期,术后肿瘤分期以国际妇产科联盟(FIGO)2009子宫内膜癌手术-病理分期为标准,均为Ⅰ期。术前BMI均≥25。排除标准:①通过术前临床检查和影像学检查证明为晚期子宫内膜癌;②术前有放疗或化疗;③有麻醉禁忌证或全身感染;④子宫>12孕周或从阴道取出子宫困难;⑤有手术禁忌的心肺合并症(心力衰竭史、心肌梗死、不稳定心绞痛、慢性阻塞性肺疾病)。术前由术者根据患者的经济状况、全身情况、个人意愿、知情同意后选择腹腔镜或开腹手术,2组均由同一术者实施全子宫双附件切除、盆腔淋巴结清扫术。2组一般资料比较差异无显著性(P>0.05),见表1。
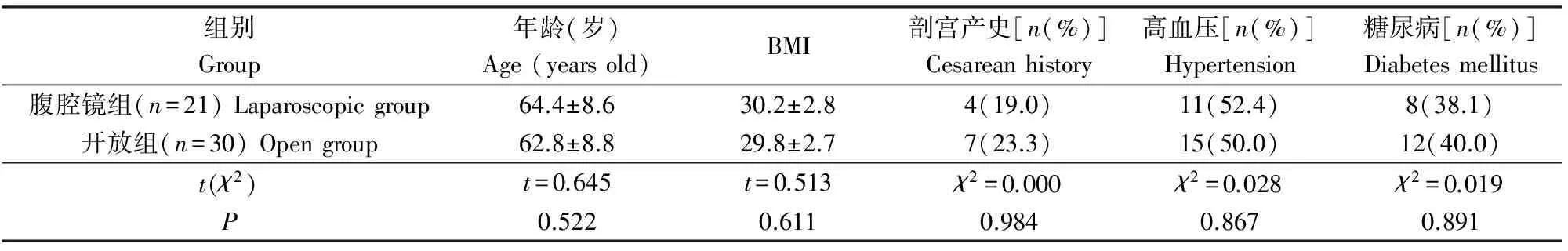
表1 2组一般资料比较Table 1 Comparison of clinical data between the two groups
1.2 方法
1.2.1 手术方法 2组合并高血压26例,术前控制血压在140~150/80~90 mm Hg;糖尿病20例,空腹血糖控制在8.0 mmol/L以下。气管插管全身麻醉。
腹腔镜组:脐上4 cm为第一穿刺孔,置镜后保持头低臀高,与地面呈20°~30°。经阴道放置举宫杯。气腹压力设定14 mm Hg(1 mm Hg=0.133 kPa)。麦氏点与左侧对应位置做第2、3穿刺孔,平脐正中线左右旁开3~4 cm做第4、5穿刺孔。腹腔镜探查盆腹腔,留取腹腔冲洗液行腹水脱落细胞检测。电凝双侧输卵管峡部后电切子宫圆韧带,打开两侧侧腹膜,游离骨盆漏斗韧带,高位电凝后切断。打开阔韧带前叶及膀胱腹膜反折,下推膀胱,于子宫峡部水平电凝切断子宫动静脉;超声刀切断双侧主骶韧带,单极电钩环形切开阴道穹隆,经阴道取出子宫及双侧附件。阴道内塞入水囊或纱布卷防止腹腔内气体漏出。剖视子宫标本并送病理检查,确定分期。以超声刀行盆腔淋巴结系统性切除,切除淋巴结置入标本袋内自阴道取出。镜下缝合阴道残端。术后第二穿刺孔置入引流管。
开腹组:左旁正中自耻骨联合上沿至脐上3~4 cm切口入腹腔,手术步骤基本同腹腔镜手术。
1.2.2 术后处理及观察指标 2组术后常规抗感染和预防血栓治疗。术后2~3天拔导尿管。有深肌层浸润者术后加放化疗3~6个疗程。门诊随访,术后1个月第一次随访,以后每3个月随访1次至1年,以后每半年随访1次至3年。随访内容包括阴道盆腔检查、B超、血CA125、胸部X线、盆腔MRI等检查。记录2组手术时间、失血量、术后住院时间、排气时间、留置导尿时间、术中和术后并发症、手术分期、淋巴结数量(根据病理报告)和复发转移情况。
2 结果
2.1 术中及术后情况比较
2组腹腔冲洗液细胞学检查均阴性。组织学分级:腹腔镜组G1 3例(14.3%),G2 10例(47.6%),G3 8例(38.1%);开腹组,G1 5例(16.7%),G2 14例(46.7%),G3 11例(36.7%)。差异无统计学意义(χ2=0.054,P=0.973)。手术-病理分期:腹腔镜组Ⅰa期6例(28.6%),Ⅰb期11例(52.4%),Ⅰc期4例(19.0%);开腹组,Ⅰa期8例(26.7%),Ⅰb期14例(46.7%),Ⅰc期8例(26.7%)。差异无统计学意义(χ2=0.403,P=0.817)。2组手术时间差异无显著性(P>0.05);腹腔镜组术中出血量明显少,术后排气时间和住院时间明显缩短(P<0.05;P<0.01);2组留置导尿时间和切除的盆腔淋巴结数目比较差异无显著性(P>0.05)。2组均无肠道、泌尿道脏器损伤。腹腔镜组术中推移肠管时致肠管挫伤2例,未达黏膜层,术中给予浆肌层缝合。开腹组术中无此并发症发生。腹腔镜组切口延迟愈合1例,淋巴囊肿1例,术后并发症发生率9.5%(2/21);开腹组切口延迟愈合4例,淋巴囊肿2例,术后并发症发生率为20.0%(6/30),2组差异无统计学意义(χ2=0.386,P=0.534)。见表2。

表2 2组围手术期结果的比较Table 2 Comparison of peri-operative results between the two groups
2.2 随访
2组术后随访3~36个月,中位数29.6月,其中腹腔镜组(24.3±11.6)月,开腹组(26.6±15.4)月。腹腔镜组失访1例,开腹组失访2例,2组总随访率94.1%。均未发现复发、死亡。
3 讨论
3.1 腹腔镜治疗肥胖妇女早期子宫内膜癌的可行性及优点
早期子宫内膜癌的治疗方法首选手术。腹腔镜技术近20年来在临床上得到了广泛的应用,自Childers等[2]1992年首次报道腹腔镜子宫内膜癌分期手术以来,国内外已有多个前瞻性随机对照临床研究报道。与开腹手术对比,在早期子宫内膜癌的治疗中,腹腔镜手术是安全可行的。但专门针对肥胖患者腹腔镜下早期子宫内膜癌根治手术研究的报道不多。过度肥胖曾是腹腔手术的相对禁忌证之一[3],随着腹腔镜技术的成熟,越来越多的妇科良性疾病的肥胖患者可以通过腹腔镜这种微创手术得到治疗[4]。本研究将腹腔镜技术用于肥胖妇女早期子宫内膜癌根治手术,结果显示腔镜组术中出血量、术后肛门排气时间、术后住院时间均较开腹手术具有优势(P<0.05),与正常体重文献报道一致[5~8]。由于腹腔镜手术的放大作用,视野更加清晰,所以在清扫淋巴结和术中止血方面要优于开腹手术,本研究腹腔镜组虽然淋巴清扫数目多于开腹组,但差异无显著性(P>0.05),与文献报道一致[9]。
3.2 腹腔镜治疗肥胖妇女早期子宫内膜癌的并发症和预后
本研究BMI腹腔镜组为26~35,开腹组为26~34,为WHO认定的肥胖人群。肥胖患者实施腹腔镜手术时其第一穿刺孔是否穿刺成功非常重要,由于腹壁肥厚往往穿刺针或穿刺器不能准确达腹腔形成气腹,极易造成皮下气肿。我们采取自制加长穿刺针(穿刺器),均穿刺成功,但使用加长穿刺针(穿刺器)应注意发生腹膜后、大网膜、腹壁血管、盆腔血管及内脏脏器的损伤。另外,肥胖患者腹腔镜手术时如何避免肠管对手术的影响也十分重要,应注意术前的肠道准备以及术中推移肠管的手法。肥胖患者由于腹部脂肪堆积,肠系膜脂肪增多,使腹腔内容物相对增多,影响手术视野暴露,增加手术难度。我们采用自制的多叶钳推移肠管,从而保证手术顺利进行。但腹腔镜组仍有2例肠管挫伤,均为术中暴露困难,频繁推移肠管所致,因此肥胖患者腹腔镜手术时更应注意保护肠管。本研究腹腔镜组切口愈合延迟1例,淋巴囊肿1例,术后并发症发生率9.5%,开腹组为20.0%,2组差异无显著性(P>0.05),说明腹腔镜手术并没有增加肥胖患者子宫内膜癌手术的并发症。开腹组4例切口延迟愈合,腹腔镜组1例,虽然差异无显著性(P>0.05),但仍能从小样本的对比中体现出腹腔镜切口感染率低的优越性。本研究腹腔镜组淋巴囊肿发生率略低于开腹组,但无统计学意义(P>0.05),可能与腹腔镜组淋巴切除均由超声刀凝切,淋巴管凝闭彻底有关。从疗效方面看,2组经3~36个月随访,均未发现复发和死亡,与文献[10,11]报道一致。本研究为小样本病例对照,以上结果尚不能充分说明问题,有待进一步深入研究。
1 邵桂霞,张献出,黄志平,等.深圳地区28384例体检者体重指数与脂肪肝分布的探讨.中华肝脏杂志,2003,11(6):372-373.
2 Childers JM.Surwit EA.Combined laparoscopic and vaginal surgery for the management of two cases of stage I endometrial cancer.Gynecol Oncol,1992,45(1):46-51.
3 刘 彦.实用妇科腹腔镜手术学.北京:科学技术文献出版社,1999.11-12.
4 王海波,周爱玲,逯彩虹,等.肥胖患者全子宫切除术手术方法的对比研究.中国妇幼保健,2011,26(7):1010-1012.
5 Mourits MJ,Bijen CB,Arts HJ,et al.Safety of laparoscopy versus laparotomy in early-stage endometrial cancer:a randomised trial.Lancet Oncol,2010,11(8):763-771.
6 Walker JL,Piedmonte MR,Spirtos NM,et al.Laparoscopy compared with laparotomy for comprehensive surgical staging of uterine cancer:Gynecologic Oncology Group Study LAP2.J Clin Oncol,2009,27(32):5331-5336.
7 Vergote I,Amant F,Neven P.Laparoscopic hysterectomy for early endometrial Cancer.Lancet Oncol,2010,11(8):707-708.
8 张海艳,李立安,范文生,等. 腹腔镜子宫内膜癌分期手术的临床效果观察.中国微创外科杂志,2012,12(5):425-428.
9 蔡鹏宇,侯智勇.肥胖型早期子宫内膜癌腹腔镜与开腹手术的对比研究.中外医学研究,2013,36(11):7-9.
10 Obermair A,Manolitsas TP,Leung Y,et al.Total laparoscopic hysterectomy for endometrial cancer:paaems of recurrence and survival.Gynecol Oncol,2004,92(3):789-793.
11 Malur S,Possover M,Michels W,et al.Laparoscopic-assisted vaginal versus abdominal surgery in patients with endometrial cancer-a prospective randomized trial.Gynecol Oncol,2001,80(2):239-244.
(修回日期:2015-02-25)
(责任编辑:王惠群)
A Comparative Study of Laparoscopic and Open Operation for Early Endometrial Cancer in Obese Women
WangHaibo,GaoLicai,LiXiujuan,etal.
No. 260HospitalofPeople’sLiberationArmy,Shijiazhuang050041,China
Correspondingauthor:WangHaibo,E-mail:whb6565@sina.com
Objective To investigate the feasibility and clinical efficacy of laparoscopic treatment for early endometrial cancer in obese women. Methods Clinical records of obese women with early endometrial cancer treated with radical resection from January 2010 to December 2013 were retrospectively analyzed. There were 21 cases of laparoscopic operations (laparoscopic group) and 30 cases of open operations (open group). The operation time, bleeding volume, number of lymph nodes removed, postoperative exhaust time, complications, and postoperative hospitalization time were compared between the two groups. Results The amount of bleeding was significantly less in the laparoscopic group (210.6±88.6 ml) than in the open group (405.6±192.3 ml,t=-4.327,P=0.000). The anal exhaust time was significantly earlier in the laparoscopic group (2.2±1.2 d) than in the open group (3.1±1.4 d,t=-2.390,P=0.021). The hospital stay after laparoscopic surgery (13.3±4.4 d) was significantly shorter than that in the open group (18.8±6.1 d,t=-3.534,P=0.001). No statistical significance was found in the operation time between the laparoscopic group (220.8±66.4 min) and open group (199.6±60.4 min,t=1.184,P=0.242). The dissected lymph nodes showed no statistical significance between the laparoscopic group (18.2±6.6) and open group (16.8±6.2,t=0.764,P=0.449). There was no significantly statistical significance in postoperative complications between the two groups (χ2=0.386,P=0.534). The two groups were followed up for 3-36 months (median, 29.6 months) with no recurrence and death. Conclusion Laparoscopic operation for the treatment of endometrial cancer in obese women has the same effects as open operation, and has advantages of less bleeding, fast postoperative recovery, and fewer complications, being suitable to be developed in the hospital with technical feasibility.
Endometrial cancer; Obesity; Laparoscopic operation; Open operation
R737.33
A
1009-6604(2015)06-0515-04
10.3969/j.issn.1009-6604.2015.06.009
2014-08-26)
* 通讯作者,E-mail:whb6565@sina.com

