颅脑损伤术后迟发性颅内血肿发生原因和手术治疗
张小林 张文静 蒋峰 陈忠波 王汉盆 张行泉
颅脑损伤术后迟发性颅内血肿发生原因和手术治疗
张小林 张文静 蒋峰 陈忠波 王汉盆 张行泉
目的 探讨颅脑损伤术后迟发性颅内血肿的发生机制、手术指征及手术方式,以提高颅脑损伤救治成功率。方法回顾性分析2008年1月至2012年1月因颅脑损伤术后迟发性颅内血肿再次手术治疗的24例患者的临床资料,分析其可能的发生机制、临床特点,探索出早期诊断颅脑损伤术后迟发性颅内血肿的方法,并评估二次手术治疗的疗效。结果 脑挫裂伤、颅骨骨折、压力填塞效应消失、凝血功能异常、手术操作不当及性别差异是颅脑损伤术后迟发性颅内血肿的常见病因。二次手术后6个月患者格拉斯哥预后评分(GOS):5分(良好)7例、4分(中度病残)8例、3分(重度病残)3例、2分(植物生存)2例、1分(死亡)4例。结论 脑挫裂伤、颅骨骨折是颅脑损伤术后迟发性颅内血肿发生的重要病理基础,压力填塞效应的消失是其形成的主要原因。动态监测骨窗压力、引流量的变化,及时复查颅脑CT,可以提高颅脑损伤术后迟发性颅内血肿的早期诊断率。及时手术治疗,可以降低颅脑损伤术后迟发性颅内血肿的致残率和病死率,改善重型颅脑损伤患者的预后。
迟发性颅内血肿 颅脑损伤 减速伤 手术
临床上,颅脑损伤患者术后迟发性颅内血肿诊断相对困难,常常容易被误诊或漏诊,而迟发性颅内血肿是患者术后急性脑膨出和病情恶化的原因之一,致残率及致死率较高,患者预后很差。早期诊断、及时进行手术治疗可以提高疗效。我院自2008年1月至2012年1月手术治疗颅脑损伤术后迟发性颅内血肿患者24例,现分析报道如下。
1 临床资料
1.1 一般资料 24例患者中男17例,女7例;年龄12~67岁,平均41.1岁。致伤原因:车祸伤12例、高处坠落伤4例、摔伤5例、打击伤3例。所有患者均有不同程度的意识障碍,术前格拉斯哥昏迷评分(GCS)>9分者9例,6~9分者10例,3~5分者5例。术前血肿侧瞳孔散大10例,双侧瞳孔散大2例。入院首次头颅CT检查:脑挫裂伤伴急性硬膜下血肿20例、脑挫裂伤伴脑内血肿13例、急性硬膜外血肿6例、其中血肿对侧颅骨骨折11例、血肿对侧脑挫裂伤8例、血肿同侧颅骨骨折12例。
1.2 首次手术治疗 硬膜外血肿采用翻瓣开颅术清除血肿,术前已出现脑疝者均行去骨瓣减压;脑挫裂伤伴硬膜下血肿、脑挫裂伤伴脑内血肿者均行血肿清除加去骨瓣减压术,血肿位于额颞部行标准去大骨瓣减压术。去骨瓣减压者术后常规监测骨窗压力。
1.3 迟发性颅内血肿的诊断 受伤后24h内出现迟发性血肿12例(术中出现5例)、25~72h出现7例、72h以上出现5例。其中发生于手术对侧的迟发性硬膜外血肿8例(包括亚急性硬膜外血肿2例)、硬膜下血肿7例(包括亚急性硬膜下血肿1例)、脑内血肿4例;发生于手术同侧的迟发性硬膜外血肿7例、硬膜下血肿2例(包括慢性硬膜下血肿1例)、脑内血肿2例。5例患者在术中原发血肿清除后尚未关颅前出现脑组织肿胀、脑动脉搏动差、对侧瞳孔散大,紧急关颅后急诊复查CT发现骨窗对侧血肿或同侧远隔部位血肿。另外19例患者是在术后因病情变化,主要是骨窗压力、引流量、意识、瞳孔、生命体征等改变及新增神经系统体征复查CT时发现。迟发性硬膜外血肿患者术前CT检查示对应部位有颅骨骨折12例,迟发性硬膜下或脑内血肿患者术前CT检查示对应部位不同程度脑挫裂伤9例。
1.4 迟发性颅内血肿的手术治疗 迟发性硬膜外血肿者均行血肿清除术,术前已出现脑疝或中线结构移位明显者行去骨瓣减压术;对侧出现迟发性脑内血肿或硬膜下血肿均行血肿清除加去骨瓣减压术;血肿位于额颞部者行标准去大骨瓣减压术;同侧骨瓣下硬膜外、硬膜下、脑内血肿均行血肿清除术;出现脑肿胀、颅内高压者则行扩大骨窗减压术。同侧远隔部位迟发性颅内血肿行血肿清除术,出现脑肿胀、颅内高压者则行去骨瓣减压术。对于亚急性及慢性迟发性颅内血肿行钻孔引流术。
2 各类迟发性颅内血肿的发生原因、手术方式和结果
2.1 脑挫裂伤所致术后迟发性脑内血肿的手术治疗 患者术前CT提示右侧颞部硬膜外血肿、脑干受压明显,行硬膜外血肿清除及去骨瓣减压术,术后因病情变化复查CT发现对冲部位脑内血肿较术前明显增大、中线右移明显,遂行左侧额叶脑内血肿清除及去骨瓣减压,见图1。

图1 脑挫裂伤所致术后迟发性脑内血肿(A:术前CT检查提示右侧颞部硬膜外血肿,脑干受压明显;B:术后复查CT发现对冲部位脑内血肿较术前明显增大,中线右移明显;C:左侧额叶脑内血肿清除及去骨瓣减压术后复查)
2.2 脑挫裂伤所致术后迟发性硬膜外血肿的手术治疗 患者术前CT检查提示左侧额叶脑挫裂伤伴脑内血肿、侧脑室受压明显,骨窗位可见对冲部位的枕骨骨折,额叶血肿清除后对冲部位出现迟发性硬膜外血肿,遂行右侧枕部硬膜外血肿清除术,见图2。
2.3 压力填塞效应消失所致术后迟发性硬膜下血肿的手术治疗 患者术前CT检查提示双侧硬膜下血肿(左侧颞底明显)、脑肿胀、环池消失、脑干受压,行左侧颞底硬膜下血肿清除及去骨瓣减压术,术后出现迟发性右侧硬膜下血肿、中线结构明显左移,即行右侧迟发性硬膜下血肿清除及去骨瓣减压术,见图3。
2.4 凝血功能异常所致的术后迟发性脑内、皮下血肿的手术治疗 第1次术前血小板计数正常的患者20例、减少4例;第2次术前血小板计数正常的患者12例、减少7例、升高5例。第1次术前凝血功能正常19例、异常5例;第2次术前凝血功能正常10例、异常14例。患者术前CT检查提示左侧颞部巨大硬膜外血肿,术后血常规提示血小板低下,凝血功能异常,因骨窗压力高及瞳孔变化复查CT,提示术后出现手术区域迟发性脑内、皮下血肿,纠正凝血功能后再次行迟发性脑内、皮下血肿清除术,见图4。
2.5 手术操作问题所致术后迟发性硬膜外血肿的治疗患者术前CT检查提示右侧额顶部巨大硬膜外血肿,术前设计的骨窗范围短于骨折范围,术中发现硬膜外血肿清除后塌陷脑组织再次肿胀,紧急关颅后急查CT示术区邻近骨折线处出现迟发性硬膜外血肿,遂再次清除迟发性硬膜外血肿,见图5。
2.6 颅脑损伤术后迟发性颅内血肿的性别差异 本组资料显示,迟发性血肿中男17例,女7例,男性患者多于女性。

图2 颅骨骨折所致术后迟发性硬膜外血肿[A:术前CT检查提示左侧额叶脑挫裂伤伴脑内血肿,侧脑室受压明显;B:骨窗位可见对冲部位的枕骨骨折(箭头所示);C:额叶血肿清除后对冲部位的迟发性硬膜外血肿;D:右侧枕部硬膜外血肿清除术后复查]
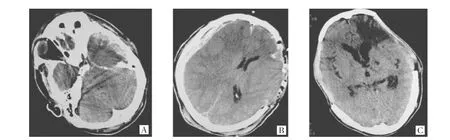
图3 压力填塞效应消失所致术后迟发性硬膜下血肿[A:术前CT检查提示双侧硬膜下血肿(左侧颞底明显),脑肿胀,环池消失,脑干受压;B:左侧颞底硬膜下血肿清除及去骨瓣减压术后迟发性右侧硬膜下血肿,中线结构明显左移;C:右侧迟发性硬膜下血肿清除及去骨瓣减压术后复查]

图4 凝血功能异常所致的术后迟发性脑内、皮下血肿(A:术前CT检查提示左侧颞部巨大硬膜外血肿;B:术后复查CT示手术区域迟发性脑内、皮下血肿;C:迟发性脑内、皮下血肿清除术后复查)
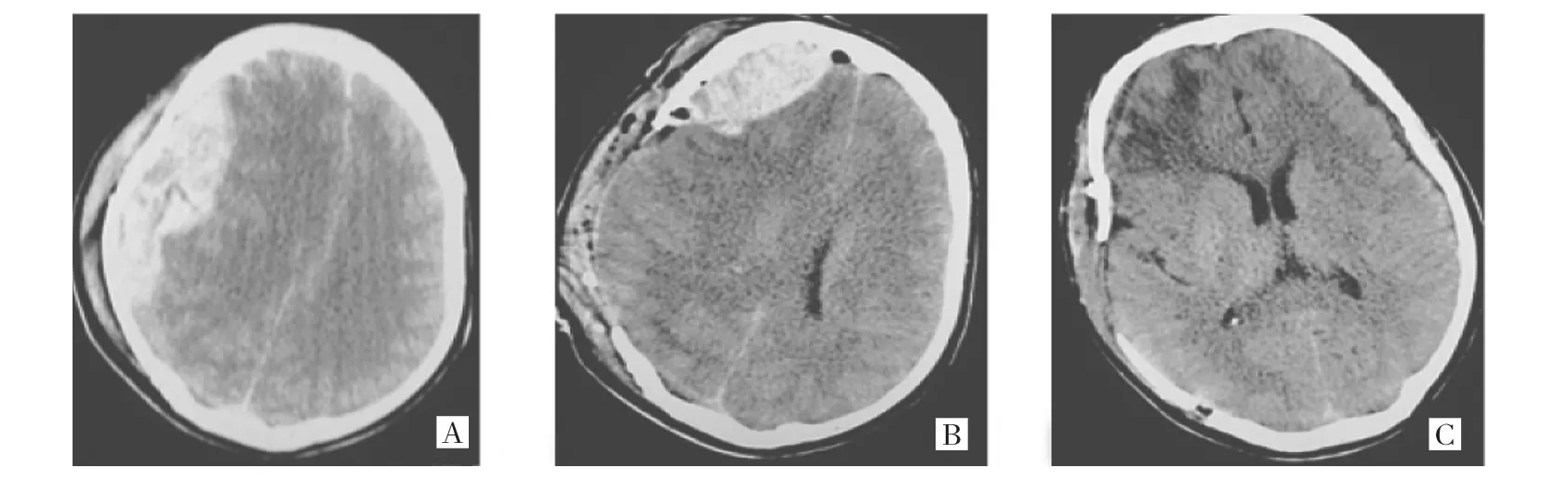
图5 切口设计过小所致的术后迟发性硬膜外血肿(A:术前CT检查提示右侧额顶部巨大硬膜外血肿;B:术后急查CT示术区邻近骨折线处出现迟发性硬膜外血肿;C:清除迟发性硬膜外血肿后复查)
2.7 结果 术后6个月对本组患者进行格拉斯哥预后评分(GOS):5分(良好)7例、4分(中度病残)8例、3分(重度病残)3例、2分(植物生存)2例、1分(死亡)4例。
3 讨论
外伤性迟发性颅内血肿(DTIH)是指头部外伤后首次CT检查未发现颅内血肿,经过一段时间后再次检查发现颅内血肿者;或于清除颅内血肿一段时间后又在颅内不同部位发现血肿者[1],颅脑损伤术后继发血肿也属于DTIH范畴。
DTIH发生机制比较复杂,迄今为止尚无统一认识。结合本组病例的临床特点,笔者认为DTIH与以下几个方面有关:(1)脑挫裂伤:脑挫裂伤是DTIH发生的重要病理基础。脑挫裂伤引起局部脑血管调节机制障碍,毛细血管、小静脉扩张充血,血流停滞,血细胞外渗,形成点状出血,最后融合成血肿。多数迟发性脑内及硬膜下血肿在此基础上形成,发病率可达47.6%[2]。(2)颅骨骨折:颅骨骨折是形成迟发性硬膜外血肿的常见病理基础。颅脑外伤术前,患者由于低血压、颅内高压、颅骨骨折与硬脑膜粘连不易分开等原因出血较为缓慢,术后颅内压急剧降低,填塞效应的消失,血管压迫的解除可能导致颅骨板障出血量增加[3]。(3)压力填塞效应消失:压力填塞效应的消失是形成DTIH的主要原因。重型颅脑损伤尤其是减速伤,脑内挫伤的小血管、桥静脉及冲击部位骨折的板障和破损的硬膜动脉极易出血。术前因血肿和脑水肿产生的颅内高压的压迫,未形成或仅形成少量血肿。当骨瓣去除,硬膜剪开,血肿清除或使用强脱水剂后,压力填塞效应突然减轻或消失,原已破损的血管和颅骨板障迅速出血,或颅内压减低致颅内容物迅速移位,使原已破损的脑膜血管、桥静脉、板障进一步出血[4]。(4)凝血机制异常:急性脑损伤后,损伤的脑组织释放大量的组织因子引起局部凝血功能障碍,或术中输入大量的冰冻库存血液制品引起患者凝血功能障碍而易于出血。此外,颅脑外伤或多发伤后血液呈高凝状态,消耗了大量的血小板及凝血因子,且纤溶酶原与纤维蛋白结合后对纤溶酶原激活物更为敏感,同时组织纤溶酶原被激活,最终导致纤溶系统亢进,也可能导致迟发性颅内出血[5]。(5)手术操作问题:手术入路及切口设计不当,可导致术中不能完全清除血肿,充分止血。骨折线太长时,术野下也不能完全止血,术后容易出现术野周边颅骨骨折处迟发硬膜外血肿。同时若术中未能将失活的脑组织彻底清除,遗留的失活脑组织可能发生炎症反应,侵蚀血管而导致血管破裂出血。此外,术中悬吊硬脑膜时因进针过深或硬脑膜悬吊不严密,也可能引起迟发性硬膜下或硬膜外血肿。(6)性别差异:男性相对女性更易出现迟发性血肿,可能与体内雌激素水平低有关,雌激素对细胞膜有稳定作用,同时能促进血小板聚集并增加脑血流量[6]。
DTIH最快可在原发血肿清除后立即出现,是颅脑损伤术中急性脑膨出的重要原因[7]。但80.0%以上发生在伤后72h以内,是术后病情恶化的原因之一。因此,早期诊断对于DTIH的治疗显得尤为重要。认真分析本组病例,笔者认为可以通过观察以下方面,提高颅脑损伤术后迟发血肿的早期诊断水平:(1)动态监测骨窗压力变化:对于无颅内压监护的去骨瓣减压患者,手术医师手指感知的骨窗压力是颅内压最直接的反应,且观察极为方便。骨窗压力变化往往在患者意识、瞳孔、生命体征发生变化之前,当骨窗压力增高明显时,尤其是在术后24h内,应及时复查头颅CT。(2)动态监测引流量的变化:引流液是颅内压的间接反应。对于引流管的观察,不仅应观察引流物量的变化,同时应观察性状的变化。当引流量明显增多或性状变为血性时,要高度怀疑迟发性颅内血肿的发生,应及时复查头颅CT以明确诊断。(3)术后意识、瞳孔及神经系统体征的观察:患者意识障碍无明显好转甚至逐渐加重,或一度好转后又逐渐加重,或出现新的神经系统阳性体征,如:一侧瞳孔散大、偏瘫、失语、局灶性癫痫发作,甚至出现急性脑疝征象者,均应动态复查头颅CT。(4)提前预判:对于存在DTIH高危因素的患者,如重型颅脑损伤、减速伤、对冲性脑挫裂伤、多发颅骨骨折、多发伤、老年患者等,应反复进行体格检查,动态观察头颅CT情况,以尽早发现颅脑损伤术后迟发性颅内血肿。文献报道[8-9],DTIH再手术的病死率为34.0%~45.0%,本研究中患者病死率为16.7%(4/24),远低于文献报道,可能与重视上述注意事项有关,有效提高了术后迟发性颅内血肿的早期诊断效率。
颅脑损伤术后迟发性颅内血肿的治疗原则是早期手术清除颅内血肿,解除颅内高压,防止脑受压,避免脑疝形成,但必须注意其手术指征:(1)意识进行性加重者;(2)一侧或者双侧瞳孔散大者。(3)幕下血肿>10ml并伴有梗阻性脑积水者;(4)幕上血肿>30ml,颞部血肿>20ml,硬膜外血肿厚度>1.5cm,硬膜下血肿厚度>1.0cm;(5)局灶性癫痫发作者;(6)出现新的神经系统症状和体征者;(7)中线结构移位超过1.0cm者;(8)幕上血肿最大直径>4.0cm者。对于迟发性颅内血肿,常用的手术方法有翻瓣开颅血肿清除术、小骨窗血肿清除术、钻孔引流术等。
总之,颅脑损伤术后迟发性颅内血肿严重影响了患者术后恢复,导致其发生的因素较多,其中以脑挫裂伤、颅骨骨折为重要的病理基础,压力填塞效应的消失是其形成的主要原因。重视导致DTIH发生的高危因素,提高对DTIH的预见性,动态监测骨窗压力、引流量的变化,及时复查颅脑CT,可提高对颅脑损伤术后迟发性血肿的早期诊断效率。早期诊断是降低颅脑损伤术后迟发性血肿患者病死率、致残率的关键,及时手术是颅脑损伤术后迟发性血肿的首选治疗方案。
[1] 王忠诚.王忠诚神经外科学[M].武汉:湖北科学技术出版,2005:445.
[2] Halatsch ME,Markakis E.Phenprocoumon,head trauma and delayed intracerebral haemorrhage[J].Funct Neurol,1999,14(3): 155-157.
[3] 马龙义,于景惠.外伤性迟发性颅内血肿的危险因素探讨[J].中国实用外科杂志,2000,20(8):486.
[4] 黄智,刘璋,张立,等.外伤性迟发性颅内血肿CT及临床特点探讨[J].医学研究杂志,2009,38(7):105-108.
[5] 江野峰,梁庆新,何锦,等.迟发性外伤性颅内血肿凝血、纤溶机能异常的临床研究[J].中华神经医学杂志,2004,3(2):132-133.
[6] Roof R L,Hall E D.Gender differences in acute CNS trauma and stroke:neuroprotective effects of estrogen and progesterone[J].J Neuro trauma,2000,17(5):367-388.
[7] Xiong Y,Mahmood A,Chopp M.Neurorestorative treatments for traumatic brain injury[J].Discov Med,2010,10(54):434-442.
[8] 李忠峰,刘彦,陈方焘.颅脑损伤术后继发非手术区迟发性血肿的临床研究[J].中国医疗前沿,2011,6(15):35-36.
[9] 武铁,肖云洪,杨普.急性颅脑损伤术后非手术区迟发性颅内血肿41例[J].陕西医学杂志,2011,40(4):431-432.
Surgical treatment of postoperative delayed intracranial hematoma in patients with craniocerebral injury
ZHANG Xiaolin,ZHANG Wenjing,JIANG Feng,et al.
Department of Neurosurgery,Zhoushan Hospital,Zhoushan 316021,China
【 Abstract】 Objective To review the mechanism,surgical indication and treatment of postoperative delayed intracranial hematoma craniocerebral injury in patients with craniocerebral injury. Methods The clinical data of 24 craniocerebral injury patients with postoperative delayed intracranial hematoma,who underwent secondary surgical treatment from January 2008 to January 2012,were retrospectively reviewed.The possible mechanism,clinical characteristics,early diagnosis and efficacy of secondary surgical treatment of postoperative delayed intracranial hematoma were analyzed. Results The cerebral contusion and laceration,skull fracture,pressure-vanished effect,coagulant function abnormality,improper operation and gender differences are the common causes of postoperative delayed intracranial hematoma.After 6 months of treatment the GOS scores showed 5(good)in 7 cases,4(moderate disability)in 8 cases,3(severe sick)in 3 cases,2(persistent vegetative state)in 2 cases and 1(death)in 4 cases. Conclusion The cerebral contusion and laceration,skull fracture is an important pathological basis of postoperative delayed intracranial hematoma in patients with craniocerebral injury and the lost of pressure tamponade effect is the main cause for its formation.Timely surgical treatment can reduce the morbidity and mortality,improve the prognosis of patients.
Delayed intracranial hematoma Craniocerebral injury Deceleration injury Surgery
2014-12-11)
(本文编辑:胥昀)
316021 舟山医院,温州医科大学附属舟山医院神经外科(张小林、蒋峰、陈忠波、王汉盆、张行泉),麻醉科(张文静)

