抗菌药物——让我喜欢让我忧
孙忠实(海军总医院,北京 100037)
“今天不采取行动,明天将无药可用”。
2014年4月30日,世界卫生组织(WHO)第一次发布了关于全球性抗菌药物耐药性的评估报告[1]。报告主题为《抗菌药物耐药:全球监测报告》,内容涉及全球各大洲共144个国家的抗菌药物耐药性情况,结果令人到非常担忧:一个潜在的巨大威胁正在变成事实,即抗菌药物的耐药性正严重威胁着全球的公共健康,除非众多的利益相关者协调一致,采取紧急行动坚决抵御细菌耐药性,否则世界将走向“后抗菌药时代”,这意味着到那个时候,在过去几十年来可以治愈的普通感染和轻伤等,或再次面临无药可用而引发灾难性的、致命性的打击。WHO还重申,这种严重的威胁已经不仅仅是一种预测,而是现实存在于世界的每一个地区,甚至是每一个人,无论其年龄或者来自哪个国家,都有可能受到影响!本文拟对近年来抗菌经物的耐药情况及其应用风险进行介绍。
1 抗菌药物的耐药情况
WHO在报告中明确指出,中国的抗菌药物耐药率居全球之冠,1994—2000年其抗菌药物的耐药率已高达22%,比排名第2位的科威特的17%要高出5%(1999—2003年),比排名第3位的美国的6%要高出16%(1999—2002年);在中国医院获得性感染的平均耐药率高达41%(23%~77%),社会获得性感染的平均耐药率为26%(15%~39%),这些数据确实令人震惊,也正是我国政府有关部门为什么在近几年来大刀阔斧整治不合理使用抗菌药物的根本原因[1]。
众所周知,青霉素的发现拯救了人类,改变了世界,使人类亨受现代文明生活成为可能。据WHO估计,抗菌药物使我们的预期寿命提高了24岁(从52岁延长至76岁),包括医疗卫生和农、林、牧、副、渔等非医疗应用,减少的经济损失数以千亿计。同样,抗菌药物的不合理使用,也导致了人力、物力资源的巨大损失。大量“超级细菌”(Superbugs)的产生,使得20世纪80年代投入临床的抗菌药物,目前在许多国家已对半数以上的患者失去了作用。据欧洲药品管理局的数据显示,欧洲每年有2.5万人死于耐药菌感染,由此每年增加花费15亿欧元。美国耐药菌感染每年达205万人次,其中有2.3万人死亡[2]。另据美国2000年的统计数据显示,细菌耐药性使每例患者的住院时间延长了6.4~12.7 d;每例患者因此而额外负担18588~29069美元;政府每年不得不为此多支出200亿美元;耐药菌感染患者的死亡率是非耐药菌死亡率的2倍(6.5%);如果将耐药率降低20%,即可节省32~52亿美元[3]。
WHO在2011年4月7日的“世界卫生日”曾发出警告:耐药性正变得愈发严重,很多传染病难以治愈;我们的世界正处于一个多灾多难的时代,我们不能容许失去基本药物、数百万人得到治愈的关键药物——抗菌药物,否则将成为下一个全球性危机[4]。WHO为此极力呼吁:“要坚决抵御耐药性:今天不采取行动,明天就无药可用”。美国政府高瞻远瞩,每年拟投入3千万美元,为期5年,誓将6种常见致病菌的耐药率分别降低25%~50%。
事实表明,细菌耐药性的发生与蔓延,主要与抗菌药物的用量成正比,即是大量使用的“压力”压出来的;同理,抗菌药物的不良反应也与其用量呈正相关。如在使用抗菌药物较多的门诊患者中,细菌耐药性的发生率可高达20%。在美国,每年因艰难梭菌感染(CDI)性腹泻而住院者达25万人次,其中至少1.4万名患者死亡,直接耗资达10亿美元。为此,近年来一个古老的疗法——粪便菌群移植(Fecal microbiota transplantation,FMT)法枯木逢春,其疗效居然优于抗菌药物。又如,2011年最棘手的多药耐药的金黄色葡萄球菌(MRSA)感染患者达80461例次,其中死亡患者有11258例[2]。所以,减少细菌耐药性和不良反应的关键就是少用抗菌药物。大半个世纪以来,新抗菌药物的问市与细菌产生耐药性之间,正在进行一场旷日持久的、马拉松式的激烈竞争(见图1)。临床实践表明,迄今,抗菌药物仅呈微弱的领先地位[2]。今天,人类生活确实已离不开抗菌药物,但也绝不能对其所带来的附加损害(耐药性)视而不见,更不能放纵不管,否则必将搬起石头砸自已的脚。

图1 抗菌药物上市时间与细菌产生耐药性的时间对比
2 抗菌药物应用可能带来的风险
2.1 阿奇霉素会增加心血管疾病患者死亡的风险
抗菌药物并非“灵丹妙药”,应一分为二地看,其有利亦有弊。曾经风传一时的、2008年10月美国劳伦斯·威尔森医师发表的网络文章《抗菌药物的10大“罪状”》就是最好的概括:(1)会增加罹患癌症的风险;(2)导致过敏反应;(3)解构肠内有益菌丛,破坏肠内的“微生态”平衡;(4)增加微生物的耐药性;(5)迟滞免疫功能;(6)多种非致病菌如念珠菌过度生长而引起肠道更有害的感染;(7)导致慢性疲劳综合征;(8)破坏体内的益生菌丛,阻碍肠道营养物质的吸收,从而使患者发生营养不良;(9)疗效虚假,有些疾病不用抗菌药物也能痊愈;(10)成本太高。尽管劳伦斯阐述得较为全面,但还是缺少了最重要的一项——抗菌药物还可增加患者的死亡率。
基于《新英格兰医学杂志》2012年5月17日发表的、由美国著名的范德堡医学院、药物流行病学系与预防医学系的Ray WA教授等的论著“阿奇霉素及其心血管死亡的风险”一文之结论:即使短期(5 d)应用阿奇霉素,亦可小幅增加心血管疾病导致患者死亡的风险,其风险比(HR)为2.88[95%置信区间(CI)为1.79~4.63,P<0.001],约是对照组(未用药)患者的2倍[5],尤其是原有心血管疾病的患者的风险更高。美国FDA于2012年3月15日与2012年5月17日,先后发表了关于“阿奇霉素有增加心血管死亡风险的警示和监查公告[6-7]。该公告的发布令全球医药界为之震惊!一个最有代表性的、被业内人士普遍认为最具市场前景的抗菌药物,也是当今剂型最多、应用最广、销售金额占全球前10位的抗菌药物之一,怎么一夜之间突然被告知有增加心血管疾病死亡的风险呢?然而,这毕竟是事实!阿奇霉素为大环内酯类抗菌药物,但其具有增加严重心律失常等风险,包括Q-T间期延长、尖端扭转型室性心动过速(Tosades de points,Tdp),以及非Q-T间期延长的多型性室性心动过速。在美国FDA不良事件报告系统的数据库中,已有至少20例阿奇霉素致Tdp的病例报告,且易导致患者死亡。值得强调的是,静脉滴注大环内酯类抗菌药物发生Q-T间期延长的风险更高,故静脉滴注时速度应缓慢(>20 min),同时应进行心电图监测以策安全。2013年3月12日,美国FDA再次公示,肯定了广泛应用的阿奇霉素可能引起致命性心律失常,因此在使用该药时,需对患者进行仔细筛查[8]。
关于阿奇霉素增加心血管疾病死亡的风险的最新证据,是来自2014年3~4月美国哥伦比亚南卡罗里纳大学Rao GA教授等再次进行的回顾性队列研究[9],经汇集1999年11月至2012年4月的资料,患者平均年龄56.6岁,其中服用阿奇霉素者594792例,疗程1~5 d;服用阿莫西林者979380例,服用左氧氟沙星者201798例,疗程至少10 d。结果表明,阿奇霉素组患者与阿莫西林组患者相比,前者会显著增加用药前5 d的心血管死亡风险,HR为1.48(95%CI为1.05~ 2.09,P=0.003),严重心律失常的 HR 为 1.77(95%CI为 1.20~2.62,P≤0.001);继续服用6~10 d,则风险比较无统计学意义。另与阿莫西林组患者相比,疗程1~5 d,左氧氟沙星组患者亦显著增加心血管疾病死亡的风险,HR为2.49(95%CI为1.70~3.64,P≤0.001);严重心律失常的HR为 2.43(95%CI为 1.56~3.79,P≤0.001);疗程6~10 d的风险仍很显著,HR 为1.95,(95%CI为1.32~2.88,P≤0.001),严重心律失常的HR 为1.75(95%CI为1.09~2.82,P=0.039)[9]。
2.2 头孢吡肟可能增加心血管死亡的风险
美国FDA的“阿奇霉素与心血管死亡险风报告”,再次警示我们绝对要慎用抗菌药物。同时,在观察评价任何药物的优劣时均应以金指标——患者死亡率为准绳,绝不能仅以近期疗效论“英雄”。这样的教训早已屡见不鲜,如2007年5月Yahav D等对57个临床研究进行Meta分析[10],结果发现第四代头孢菌素——头孢吡肟(Cefepime)较其他β-内酰胺类药显著增加患者的全因死亡率达26%(95%CI为1.08~1.49),尤其是对于发热性中性粒细胞减少症患者增加更为显者(RR为1.42;95%CI为1.09~1.84),初步分析可能与其所具有的神经毒作用包括脑病、非惊厥性癫痫样状态以及急性肾功能衰竭较多有关。同年11月14日,美国FDA发出警告,称头孢吡肟较其他β-内酰胺类药显著增加患者的全因死亡率。2010年4月,美国FDA药品评价中心等4个有关抗菌药物管理办公室的官员们,又对头孢吡肟是否会增加患者的全因死亡率再次进行Meta分析[11],一是按试验水平分析,共纳入88个研究、服用头孢吡肟者9467例,对照组8288例,随访30 d,结果患者的全因死亡率头孢吡肟组为6.21%(588/9467);对照组为6.00%(497/8288);不良反应按每百万人发生率比较,头孢吡肟组为5.38(95%CI为1.53~12.28);另一是按患者水平分析,共纳入35个研究、服用头孢吡肟者5058例,对照组3976例,随访30 d,结果患者的全因死亡率头孢吡肟组为5.63%(285/5058);对照组为5.68%(226/3936);不良反应按每百万人发生率比较,头孢吡肟组为4.83(95%CI为-4.72~14.38)。由此得出结论,从两个方法进行的Meta分析表明,头孢吡肟与其他抗菌药物相比,增加患者的死亡率并无统计学意义。尽管此结论与以往证据稍有差异,但美国FDA仍然提请医师注意:对于肌酐清除率≤60 ml/min的患者,即应调整头孢吡肟的使用剂量。大多数情况下,癫痫状态是可逆的,头孢吡肟停药或血液透析后病情即可缓解。如果患者在头孢吡肟治疗期间发生癫痫状态,医护人员应考虑暂停头孢吡肟用药或对肾功能不全患者进行适当的剂量调整。
2.3 替加环素可能增加患者的死亡率
替加环素(Tigecycline)是第一个甘氨酰环素类新型抗菌药物,临床常作为治疗高度耐药菌的后备药物。如2010年10月11日原卫生部发布的《产NDM-1泛耐药肠杆菌科细菌感染诊疗指南(试行版)》(NDM-1是新德里金属-β-内酰胺酶的简称),就将替加环素作为首选治疗超级细菌感染的药物。但在2010年9月1日,美国FDA就静脉注射替加环素的安全性问题发布警示[12]。警示指出,通过对临床试验数据进行汇总分析,发现替加环素与其他抗菌药物相比存在更高的死亡风险,其原因尚未完全阐明,可能与其抗菌效价较低、疗效较差以及引发二重感染较多有关。对该药的适应证应予以关注,即美国FDA仅批准替加环素用于治疗复杂性皮肤和皮肤软组织感染(cSSSI)、复杂性腹内感染(cIAI)和社区获得性肺炎(CABP);而尚未被批准用于医院获得性肺炎(HAP,包括呼吸机肺炎)或糖尿病足感染(DFI)。但通过对13个Ⅲ期临床研究、4项临床试验的Meta分析发现,替加环素不论是在适应证范围内还是超适应证使用方面,均可能引起死亡率增加的风险,与对照组相比患者的全因死亡率为4.0%(3788例中有150例),对照组患者应用抗菌药物的死亡率为3.0%(3646例中有110例),HR为1.29(95%CI为-1.02~1.64);调整后两组患者的全因死亡率的风险差异为0.6%(95%CI为0.1~1.2)。
2013年9月27日,美国FDA再次要求修改替加环素的说明书,增加黑框警告和注意事项[13]。因为美国FDA对2010年后发表的10个临床研究、3个批准的适应证(cSSSI、cIAI、CABP)的资料进行了分析,结果显示替加环素组患者较对照组患者具有更高的死亡风险,分别为2.5%(66/2640):1.8%(48/2628),调整后两组患者的全因死亡率的风险差异为0.6%(95%CI为0.1~1.2)。替加环素对心血管高风险的作用机制与阿奇霉素相同。
2.4 左氧氟沙星可能增加患者的死亡率
左氧氟沙星于1987年首先在欧洲上市,1996年12月20日美国FDA批准其在美国上市,是氟喹诺酮类药中性能最佳者之一,颇受临床与患者的青睐。但从上述Ray WA教授等和Rao GA教授等的报告以及美国FDA多次警告,可知左氧氟沙星也可能增加患者的死亡率。另外,从eHealthMe网站最新的统计资料可知,截至2014年5月13日,共收到左氧氟沙星不良反应病例报告5421份,其中死亡63例,发生率为1.16%;若按处方534083人次计,则发生率为0.01%;大部分出现在用药的第1个月,占90.91%,其中又以>65岁患者居多,为68.18%(见图2)。
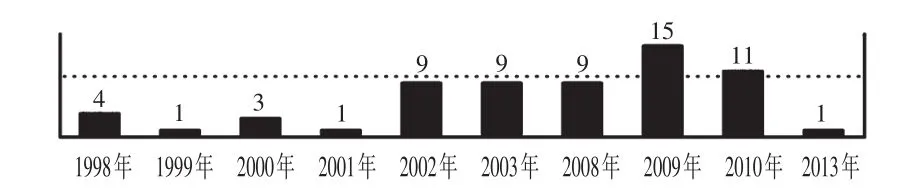
图2 1998—2013年左氧氟沙星致患者死亡的病例统计
鉴于此,美国FDA特别强调应合理应用左氧氟沙星,如果涉及原有Q-T间期延长病史、低血钾、心动过缓、近期心肌缺血以及糖尿病患者应慎用,也不能与ⅠA类抗心律失常药的奎尼丁、普鲁卡因胺或Ⅲ类抗心律失常药的胺碘酮、索他洛尔等联用;<6个月的小儿禁用。
3 结语
总之,上述事例告诫我们,一定要高度关注抗菌药物的两面性,处方时不仅要瞻前还要顾后,从长计议,坚持科学、合理、权衡利弊的个体化给药。各相关部门、医疗单位都要采取各种措施,坚决突破抗菌药物处方的1/3法则[14],即1/3的住院患者处方抗菌药物;1/3的门诊患者处方抗菌药物;1/3~1/2的患者处方抗菌药物不合理;1/3以上的手术患者预防性应用抗菌药物不合理;1/3的医院药房收入是抗菌药物。此外,广大百姓也要正确对待抗菌药物,把“钢”用在刀刃上。
[1]WHO.抗菌药物耐药:2014全球监测报告[S].2014-04-30.
[2]U.S.Centers for Disease Control and Prevention.Antibiotic resistance threats in the United States[S].2013-03-23.
[3]Roberts RR,Hota B,Ahmad I,et al.Hospital and societal costs of antimicrobial-resistant infections in a chicago teaching hospital:implications for antibiotic stewardship[J].Clin Infect Dis,2009,49(8):1175-1184.
[4]WHO.抗菌素耐药性:今天不采取行动,明天就无药可用[S].2011-03-10.
[5]Ray WA,Murray KT,Hall K,et al.Azithromycin and the risk of cardiovascular death[J].N Engl J Med,2012,366(20):1881-1890.
[6]FDA Drug Safety Communication.Azithromycin (Zithromax or Zmax)and the risk of potentially fatal heart rhythms[S].2013-03-12.
[7]U.S.FoodandDrug Administration.FDA Statement regarding azithromycin (Zithromax) and the risk of cardiovascular death[EB/OL].[2014-06-25].http://www.fda.gov/Drugs/DrugSafety/ucm304372.htm.
[8]FDA.Azithromycin poses fatal cardiac risk,FDA warns[EB/OL].[2014-06-25].http://www.dorrapharma.com/_d274350462.htm.
[9]Rao GA,Mann JR,BPharm AS,et al.Azithromycin and levofloxacin use and increased risk of cardiac Arrhythmia and death[J].Ann Fam Med,2014,12(2):121-127.
[10]Yahav D,Paul M,Fraser A,et al.Efficacy and safety of cefepime:a systematic review and meta-analysis[J].Lancet Infect Dis,2007,7(7):338-348.
[11]Kim PW,Wu YT,Cooper C,et al.Meta-analysis of a possible signal of increased mortality associated with cefepime use[J].Clinical Infectious Diseases,2010,51(4):381-389.
[12]FDA.Tygacil(tigecycline):label change-increased mortality risk[EB/OL].[2014-06-25].http://www.drugs.com/fda/tygacil-tigecycline-label-change-increased-mortality-risk-12797.html.
[13]U.S.Food and Drug Administration.FDA Drug Safety Communication:FDA warns of increased risk of death with IV antibacterial tygacil(tigecycline) and approves new boxed warning[EB/OL].[2014-06-25].http://www.fda.gov/Drugs/DrugSafety/ucm369580.htm.
[14]Dilip Nathwani.Scottish antimicrobial prescribing group(SAPG):development and impact of the scottish national antimicrobial stewardship programme[EB/OL].[2014-06-25].http://www.researchgate.net/publication/51072093_Scottish_Antimicrobial_Prescribing_Group_%28SAPG%29_development_and_impact_of_the_Scottish_National_Antimicrobial_Stewardship_Programme.

