宫腔操作对育龄女性的影响
曹兴凤,王蔼明,赵勇,李敏,高金芳
(1.安徽医科大学,合肥 230032;2.中国人民解放军海军总医院,北京 100048)
从20世纪60年代末至70年代初,人工流产术在大多数国家已经合法化。近几十年来,人工流产发生率有上升趋势,据世界卫生组织统计,每年2.11亿次妊娠中超过4 600万(22%)需要终止,约83%在发展中国家,而每1 000名育龄妇女中要求行人工流产术终止妊娠者在发达和发展中国家分别有26和29名[1]。我国由于统计数据来源不同,人工流产的数量存在差别,有报道近年来每年约有1 300万例人工流产。我国卫生统计年鉴公布的数据,2008年为917万,80至90年代初,每年的人工流产数均超过1 000万,其中1983年为高峰1 437万,此后人工流产的数量有所减少,90年代中后期则波动在600~800万[2]。大多数要求行人工流产术者都是年轻的女性,超过60%的妇女行人工流产术的年龄在24岁或者之前,多数未曾生育过[1]。我国吴尚纯等[2]报道,在行人工流产的育龄女性中,未育妇女所占比例高达49.7%(3 013/6 068),人工流产妇女中首次妊娠的比例为35.8%(2 472/6 914)。人工流产术对随后的生殖功能以及对妇女的家庭生活都有着至关重要的影响。本研究对2012年6月至2013年5月于我院生殖中心就诊的370例不孕症患者利用宫腔镜检查进行回顾性分析,观察宫腔操作对育龄女性的影响。
资料与方法
一、一般资料
选择2012年6月至2013年5月于我院生殖中心就诊,并进行宫腔镜检查的不孕症患者,经入选和排除标准后,最终有370例纳入数据分析。
1.入选标准:婚后正常同居1年以上,并未采取任何避孕措施;男方精液检查结果正常,排除男方因素引起的不孕症;阴道超声提示子宫内膜异常者,子宫内膜异常表现为内膜厚度异常、回声异常、内膜中断(不连续);不明原因不孕;近半年未使用过激素类药物。
2.排除标准:排除伴有严重心肝肾等重要脏器疾病的患者;排除伴有严重血液系统疾病的患者;排除盆腔感染活跃期患者,包括生殖器疱疹;排除已知的宫颈癌或宫体癌患者。
二、分组
1.按照宫腔操作史种类(宫腔操作包括人工流产术、诊断性刮宫术、子宫内膜息肉摘除术、输卵管通液术、取环和放环、宫腔镜术、子宫纵隔切除术、子宫肌瘤切除术等)分为4组:A组为无任何宫腔操作史者(n=68);B组为有过除人工流产术外的其他宫腔操作史者(n=103);C组为两者均有者(n=69);D组为只有过人工流产术史者(n=130)。四组患者的总平均年龄(33.73±5.05)岁,其中 A组平均年龄(33.06±5.33)岁,B组(33.37±5.04)岁,C 组(34.85±3.57)岁,D组(34.21±5.87)岁,组间比较均无统计学差异(P>0.05)。
2.按月经量变化分组:正常每个周期月经量为30ml[3],由于现实中患者无法做到准确测量每个月经周期的月经量,故我们将近期总月经量与原来正常规律的总月经量比较,比原来总月经量减少约1/3或更多者归于月经量减少组,比原来总月经量增多约1/3或更多者归于月经量增多组,无明显变化者归于经量未变化组。
3.按宫腔操作次数分组:a组无任何宫腔操作史,b组宫腔操作次数≤3,c组宫腔操作次数≥4。每组抽取60例进行分析。
所有入选的患者均签署了知情同意书并自愿参加本次研究。
三、宫腔镜检查回顾
1.术前检查:术前常规行阴道超声、妇科检查、白带、血常规、免疫四项、乙肝、凝血及心电图,除阴道超声结果异常外,余结果均正常,无手术禁忌症。
2.方法:采用日本OLYMPUS公司生产的成像系统、监视系统、直管式硬性宫腔镜,以5%葡萄糖作为膨宫液,膨宫压力70~110mmHg,流速为200~300ml/min。所有患者于月经干净后3~7d(周期紊乱者选择在阴道流血停止或减少时、闭经患者可选择任何时间段)由固定医师进行检查。患者排空膀胱,静脉麻醉,取膀胱截石位,常规消毒铺巾,内诊确定子宫位置及大小。先用窥阴器暴露子宫颈,并对阴道和宫颈进行消毒,再用宫颈钳钳夹宫颈,除特殊情况外,无需扩宫棒扩张宫颈,将检查镜植入阴道内,待膨宫满意后作全面检查。先检查子宫颈管,再顺序观察宫腔四壁、宫底、左侧子宫角、左输卵管开口、右子宫角,右输卵管开口等部位。检查发现息肉、黏膜下肌瘤等病变者取出或刮出标本送病理。
四、观察指标
分别记录370例患者宫腔镜检查结果、月经变化及病史,比较A、B、C、D这四组不孕患者宫腔镜检查结果及月经变化情况;比较月经量未改变和月经量有改变者这两组宫腔镜检查结果;再比较a、b、c三组患者在宫腔镜下宫腔异常的发生率。
五、统计学分析
采用SPSS17.0软件进行数据的统计与分析,全部数据采用χ2检验或者完全随机设计资料的方差分析进行统计,P<0.05为差异有统计学意义。
结 果
一、宫腔异常按宫腔操作史分类比较
宫腔操作可导致宫腔异常发生率显著增加,最常见问题是宫腔粘连,对子宫影响最大的宫腔操作是人工流产术。其中,D组宫腔异常的发生率显著高于A、B两组(P<0.05);C组宫腔异常的发生率高于A组,但无统计学差异(P>0.05)。本研究中的B组宫腔异常的发生率并不高于A组,可能是因为病例数有限所致(表1)。
二、输卵管开口情况按宫腔操作史分类比较
人工流产术对输卵管开口的影响很大,而其他宫腔操作虽然也有影响,但不是很明显。C、D两组宫腔镜下输卵管开口均可见的比例显著低于A、B组(P<0.05),而A与B组、C与D组比较,均无统计学差异(P>0.05);C、D两组双侧输卵管开口均未见的比例显著高于A组(P<0.05),而A与B组、C与D组比较,均无统计学差异(P>0.05)(表2)。

表1 不同宫腔操作史患者中宫腔异常发生情况的比较[n(%)]
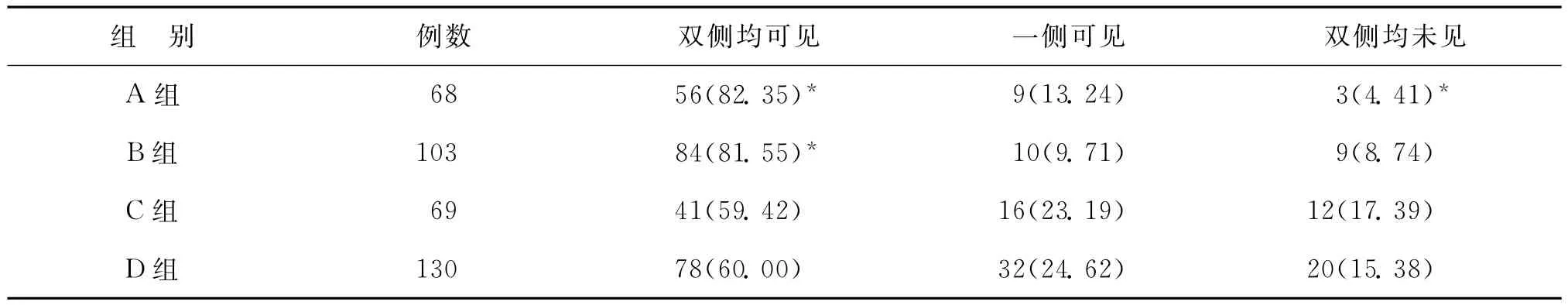
表2 不同宫腔操作史患者输卵管开口情况的比较[n(%)]
三、不同宫腔操作史患者月经量变化情况以及宫腔镜检查结果的比较
1、四组患者月经量变化情况的比较:D组月经量变化的发生率显著高于其他各组(P<0.05);宫腔操作组(B、C、D)显著高于无宫腔操作组(A)(P<0.05);而有人工流产史组(C、D)显著高于无人流的宫腔操作组(B)(P<0.05)。主要的月经量变化是月经量减少,B、C、D三组月经量减少的比例高于A组(P<0.05),D组与B两组的比较也具有统计学差异(P<0.05)(表3)。
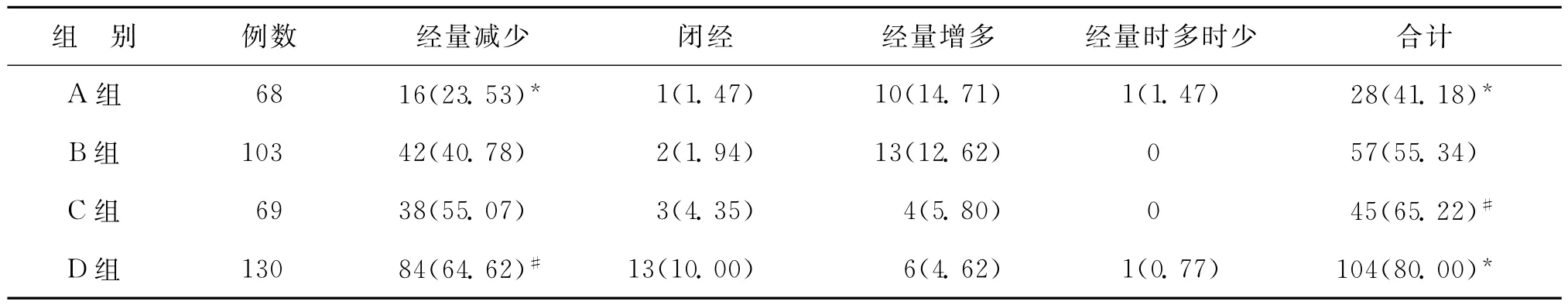
表3 不同宫腔操作史患者月经量变化情况的比较[n(%)]
2、经量未变化组和经量有变化组宫腔镜下宫腔异常发生率的比较:经量有变化者宫腔内异常的发生率显著高于经量未变化组(P<0.05)(表4)。

表4 经量未变化和经量有变化两组宫腔镜下宫腔异常发生率的比较[n(%)]
3、经量未变化与经量减少两组在宫腔镜下宫腔异常的发生率的比较:由于月经的变化主要为月经量减少,故我们主要比较了月经量减少与经量未改变这两组的宫腔镜检查结果,经量减少组的宫腔异常的发生率显著高于经量未变化组(P<0.05)(表5)。
四、不同宫腔操作次数下的宫腔异常发生率的比较
a组宫腔镜下宫腔异常的发生率显著低于c组(P<0.05)。b组与a、c组比较,宫腔内异常的发生率虽然没有统计学意义(P>0.05),但是可以看出,随着宫腔操作次数增加,宫腔异常的发生率呈升高趋势(表6)。

表5 经量未变化与经量减少两组宫腔镜下宫腔异常的发生率的比较[n(%)]
宫腔异常发生率的比较[n(%)]
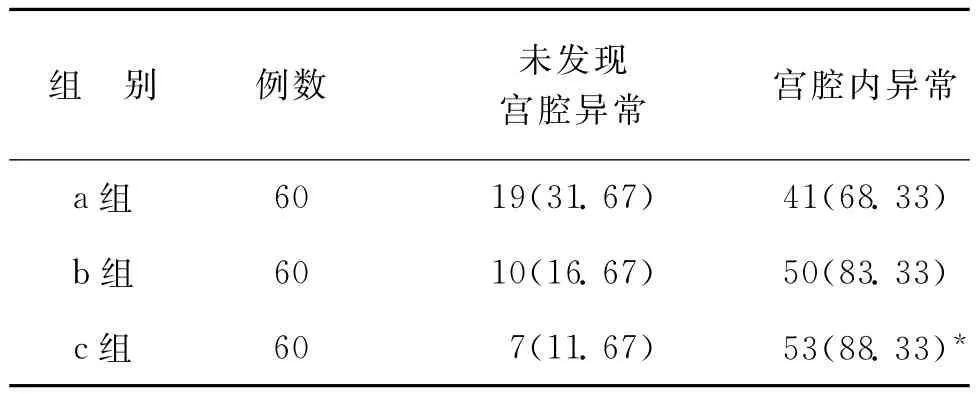
表6 不同宫腔操作次数患者宫腔镜下
讨 论
世界卫生组织统计,全球不孕症的发生率约10%~15%。然而,在不同的国家和地区具有不同的发展趋势,比如,美国和瑞典不孕症的发生率呈现下降趋势,加拿大和德国呈现上升趋势,而在中国,不孕症的发生率也呈现上升趋势,但目前尚无可靠的数据来说明中国不孕症的现状[4]。而引起女性不孕症的病因复杂,主要是子宫输卵管性不孕,其中子宫性不孕约占女性不孕症的30%~40%,输卵管性不孕约占1/3[3]。除了先天性子宫输卵管畸形外,引起子宫输卵管性不孕的主要原因可能是由于宫腔手术造成子宫输卵管的创伤和炎症所致。近年来,随着人工流产术的增多,其带来的远期并发症风险也逐渐增加,Ranji[5]研究报道,在人工流产的并发症中,不孕症占 1.3%,感染28.3%,月经紊乱22.2%,慢性盆腔痛17.6%,子宫切除占0.6%。对大多数年轻未生育过的女性来说,影响最大的就是人工流产术后的不孕。因为在进行人工流产等宫腔操作时,需要通过阴道、宫颈进入宫腔操作,宫颈粘液栓受到破坏,宫腔的自然保护屏障受到破坏,同时宫腔操作术后,可造成子宫内膜的创伤,特别是过度搔刮宫腔、吸宫负压过高、吸宫时间过长、吸头或刮匙反复进入宫口,可造成子宫内膜基底部的损伤与子宫内膜的炎症感染,并可导致宫腔粘连的发生。虽术后予以抗生素常规消炎,但由于受患者抵抗力、卫生等因素影响,细菌侵入易导致子宫内膜炎、输卵管炎,而使输卵管粘连、不通畅,因而精子的活动、卵子的受精、受精卵的运输、受精卵的着床都将受到影响,从而导致不孕。
本研究中,入组患者的宫腔镜下宫腔异常的发生率均比较高。Bosteels等[6]报道,在女性不孕症人群中,通过诊断性宫腔镜检查进行系统的筛选,新发现的宫腔病变的发生率高达50%。Makled等[7]得出的结论是在不明原因的反复IVF失败史的患者中,宫腔镜结果异常的发生率为59.5%。除此之外,还有一些研究报道,宫腔异常的发病率达67.8%[8]。本 研究中,宫腔 病 变 的 发病率 高 达78.65%,这可能与所选择的研究对象有关,本研究所选的所有研究对象均行阴道超声检查,且超声结果均提示内膜异常。我们研究发现宫腔操作对宫腔有不利的影响,其中人工流产术的影响最大,最常见的异常是宫腔粘连,在人工流产组中发病率最高,高达64.62%。据相关研究报道,绝大多数的宫腔粘连与妊娠期宫腔操作(主要为人工流产术)有关,流产后刮宫占66.7%[9],还有一些研究报道,90%的宫腔粘连是由宫腔操作引起的[10],也有研究报道指出,94.3%的患者有宫腔操作史(如流产、刮宫、取环、剖宫产)[11]。在临床实践中,宫腔手术引起的感染可能引起子宫内膜的损害,导致上皮细胞再生受损并损害血管的生成,这可能会造成子宫内膜修复困难,在这种条件下,子宫内膜的缺失可能会引起纤维疤痕和前壁和后壁的粘连的形成[10]。人工流产术引起的感染和炎症可能通过有助于纤维组织沉积的效应分子损害子宫内膜干/祖细胞,从而抑制创伤的子宫内膜的再生[12]。另外,子宫内膜创伤后可刺激纤维组织生成的因子释放到宫腔内环境,宫腔手术手术创伤诱导的局部缺血和炎症共同构成宫腔粘连形成的主要触发器。还有一些研究报道,怀孕或孕早期子宫似乎在刮宫后更容易形成瘢痕子宫[13],随后因子宫内膜受损后形成的瘢痕组织带或粘连带向宫腔快速蔓延,很小的瘢痕组织可以仅影响宫腔的一小部分区域,也可以广泛弥漫性牵连,并封闭子宫腔。粘连可以发生在子宫腔的任何地方,它们甚至可以影响到相连的结构,导致子宫角、输卵管开口处的狭窄,或者宫颈管以及宫颈管邻近的组织内部的狭窄[14],从而影响生育。另外,最近的一项40例阿斯曼综合征患者的前瞻性研究发现螺旋动脉的高阻抗,作者推测,这可以解释这些妇女不良的子宫内膜容受性和再生障碍[13]。
本研究发现,人工流产术对输卵管开口的影响很大,而其他宫腔操作虽然也有影响,但不是很明显。而输卵管开口的堵塞直接影响了精子与卵子的结合,从而导致不孕。人工流产术最常见的急性并发症是感染,流产后感染是引起盆腔感染和输卵管损伤的主要原因[15]。局限于子宫内膜的炎症可影响输卵管引起输卵管炎,炎症损害了输卵管功能并减慢了输卵管蠕动,严重的情况下可以发展成盆腔炎性疾病,炎症过程中,无论是急性输卵管炎还是盆腔炎性疾病,可通过宫腔内的疤痕或粘连形成引起输卵管闭塞[16],因输卵管闭塞导致的不孕约占不孕症的1/3,在发展中国家估计更高,占40%~85%[17]。据报道,人工流产等宫腔手术可能会引起输卵管近端梗阻,它既可以发生在输卵管壁内部,也可以发生在子宫输卵管交界处即输卵管开口处,输卵管近端梗阻约占输卵管性不孕的10%~25%[18]。
我们的研究还发现,宫腔操作尤其是人工流产可影响月经,主要的月经变化是月经量减少,而月经的改变尤其是月经量的减少又与宫腔异常有关。经量的减少可能是由于宫腔操作尤其是人工流产术对子宫内膜的损伤所致,若子宫内膜基底层受损后,便无法重新形成完整的子宫内膜功能层[3],因缺乏子宫内膜功能层,故月经量减少。本研究中,经量减少组的宫腔异常发病率高达88.89%。有研究报道,闭经或月经过少见于40%~60%的继发性不孕症患者[19]。我们研究中月经量减少组主要发生的宫腔异常为宫腔粘连,而宫腔粘连在不孕女性中占0.3%~14%[18]。月经量是生殖预后的一个重要指标,宫腔粘连分离术前月经量反映了子宫内膜基底层损伤的严重程度,术后月经量反映了子宫内膜修复的程度[11]。目前的研究结果表明,宫腔粘连分离术后三个月,宫腔形态的恢复率高达48.2%,然而,月经量的恢复率仅达48.2%[11]。因此,尽管宫腔粘连分离术恢复了宫腔的形态,但是重度宫腔粘连患者受损的子宫内膜基底层被瘢痕组织和肌肉或者结缔组织粘连带所取代,子宫内膜的修复可能需要更长的时间,因此,与宫腔形态相比,术后月经更难恢复正常。
另外,随着宫腔操作次数的增加,宫腔粘连和子宫内膜炎的宫腔异常发生率也越高。Hooker等[8]表明,一次人工流产后宫腔异常的发病率为12.5%,一次以上的发病率为29.4%,而且有过多次扩宫刮宫和一次以上的人工流产的妇女的宫腔粘连的发病率通常比只有过一次人工流产的妇女更高些。还有一些研究报道,二次刮宫后宫腔粘连的发病率为50%[14]。宫腔刮宫不但有形成宫腔粘连的风险,而且宫腔手术的次数与宫腔粘连的严重程度和复发有关[13]。宫腔手术感染可引起子宫内膜炎,从而造成TH1/TH2因子在子宫内膜水平上的失衡,进而引起IL-6、IL-1β和 TNF-α的过度表达,而早先研究发现这些细胞因子有损于子宫内膜容受性[20]。除此之外,宫腔操作尤其是人工流产术次数的增加不仅使宫腔容积缩小影响受孕,而且还会引起胎盘形成障碍[21]。
宫腔操作尤其是人工流产可导致宫腔异常显著增加,并由此增加不孕风险。因此,针对临床医生和患者,应尽更大的努力去加强避孕教育,从而尽可能地避免不必要的人工流产和刮宫术。对于那些有过宫腔手术的患者,应避免过度刮宫是预防宫腔粘连形成的根本性措施。另外,所有的医务人员应严格按照要求进行手术操作,并应注意保护患者的子宫内膜和生殖功能,以防造成医源性感染和子宫内膜的损伤,间接引起宫腔粘连。医生在对不孕患者进行病史采集时,应详细询问患者的月经史和宫腔操作史,应多关注有较多的宫腔操作史尤其是人工流产史且近期月经量减少的这类不孕症患者,因为宫腔操作不但与宫腔异常的发生密切相关,而且月经量的变化尤其是月经量的减少也与宫腔异常的发生有关。
[1]Lowit A, Bhattacharya S, Bhattacharya S.Obstetric performance following an induced abortion[J].Best Pract Res Clin Obstet Gynaecol,2010,24:667-682.
[2]吴尚纯,邱红燕 .中国人工流产的现状与对策建议[J].中国医学科学院学报,2010,32:479-482.
[3]李继俊 主编 .妇产科内分泌治疗学(第二版)[M].北京:人民军医出版社,2012:78-549.
[4]Zhang H,Wang S,Zhang S,et al.Increasing trend of prevalence of infertility in Beijing[J].Chin Med J(Engl),2014,127:691-695.
[5]Ranji A.Induced abortion in Iran:prevalence,reasons,and consequences[J].J Midwifery Womens Health,2012,57:482-488.
[6]Bosteels J,Kasius J,Weyers S,et al.Hysteroscopy for treating subfertility associated with suspected major uterine cavity abnormalities[J].Cochrane Database Syst Rev,2013,(1):CD009461.
[7]Makled AK,Farghali MM,Shenouda DS.Role of hysteroscopy and endometrial biopsy in women with unexplained infertility[J].Arch Gynecol Obstet,2014,289:187-192.
[8]Hooker AB,Lemmers M,Thurkow AL,et al.Sytematic review and meta-analysis of intrauterine adhesions after miscarriage: prevalence, risk factors and long-term reproductive outcome[J].Hum Reprod Update,2014,20:262-278.
[9]Schenker JG,Margalioth EJ.Intrauterine adhesions:an updated appraisal[J].Fertil Steril,1982,37:593-610.
[10]Chen Y,Chang Y,Yao S.Role of angiogenesis in endormetrial repair of patients with severe intrauterine adhesion[J].Int J Clin Exp Pathol,2013,6:1343-1350.
[11]Xiao S,Wan Y,Xue M,et al.Etiology,treatment,and reproductive prognosis of women with moderate-to-severe intrauterine adhesions[J].Int J Gynaecol Obstet,2014,124:1-4.
[12]Gargett CE,Ye L.Endometrial reconstruction from stem cells[J].Fertil Steril,2012,98:11-20.
[13]Conforti A,Alviggi C,Mollo A,et al.The management of Asherman syndrome:a review of literature[J].Reprod Biol Endocrinol,2013,118:1-11.
[14]Ahmadi F,Siahbazi S,Akhbari F,et al.Hysterosalpingography finding in tntra uterine adhesion(Asherman’s syndrome):a pictorial essay[J].Int Fertil Steril,2013,7:155-160.
[15]Sharma S,Mittal S,Aggarwal P.Management of infertility in low resource countries[J].BJOG,2009,116:77-83.
[16]Torres-Sa’nchez L,Lo’pez-Carrillo L,Espinoza H,et al.Is induced abortion a contributing factor to tubal infertility in Mexico?Evidence from a case-control study[J].BJOG,2004,111:1254-1260.
[17]Fathalla MF,Rosenfield A,Indriso C,et al.Salud reproductiva,problemas mundiales[A].In:Rosenfield A,Mahmoud FF,eds.Manual de Reproduccio’n Humana(FIGO)[M].New York:The Trustees of Columbia University,1994:335-347.
[18]Allahbadia GN,Merchant R.Fallopian tube recanalization:lessons learnt and future challenges[J].Womens Health(Lond Enql),2010,6:531-549.
[19]Kjer JJ.Asherman’s syndrome in a Danish popolation[J].Acta Obstet Gynecol Scand,2014:1-7.
[20]Tortorella C,Piazzolla G,Matteo M,et al.Interleukin-6,interleukin-1β,and tumor necrosis factor αin menstrual effluents as biomarkera of chronic endometritis[J].Fertil Steril,2014,101:242-247.
[21]Hucke J,De Bruyne F,Balan P.Hysteroscopy in infertilitydiagnosis and treatment including falloposcopy[J].Contrib Gynecol Obsted,2000,20:13-20.

