胰体横断伤延误诊治1例并文献复习
胰体横断伤延误诊治1例并文献复习
邓小明,柯志刚,荣志刚,张丰深
胰腺损伤;诊断;治疗;病例报告
病例 男性,22岁,因“高处坠落伤致上腹部疼痛30 h,加重伴恶心、呕吐6 h”入院。患者1 d前不慎自10 m高处坠下,感上腹部疼痛不适,急到当地医院就诊,腹部超声提示肝实质内回声杂乱,余未见明显异常。给予对症、观察治疗。6 h前感上腹部疼痛加重,且伴恶性、呕吐,遂转至我院。查体:T 37.3 ℃,P 62次/min,R 20次/min,BP 110/70 mmHg,急性痛苦面容,被动屈曲体位,左上腹可见3.0 cm×3.0 cm皮肤擦伤,剑突下触压痛明显,墨菲征(-),双下腹轻压痛,肝区叩击痛(+),脾、双肾区叩击痛(-),移动性浊音(+),肠鸣音弱1~2次/min。辅助检查:胸片未见肋骨骨折,膈下无游离气体。复查腹部超声,左、右肝叶内分别探及1.8 cm×2.7 cm、4.5 cm×7.0 cm混合低回声区,边界欠清,胰腺肿大,脾、双肾未及异常,下腹部探及6.8 cm液性暗区;上腹部CT提示右肝后叶、左肝外叶片状低密度区内杂有小斑片状高密度影,胰体尾明显增大、密度不均,连续性中断,胰周可见液性暗区(图1-2);血常规:WBC 9.3×109/L,N 0.85,Hb 123 g/L,Hct 0.369,PLT 95×109/L;肝功谷丙转氨酶(ALT)273 U/L,余项正常,血淀粉酶(AMS)770 U/L;腹腔穿刺抽出10 ml暗红色不凝血,AMS 1480 U/L。入院诊断:腹部闭合性损伤;肝挫裂伤;胰腺横断伤?急诊全麻下行剖腹探查术,术中见腹腔内约有800 ml暗红色不凝血,肝脏Ⅲ段3.0 cm×4.0 cm、Ⅵ段5.0 cm×8.0 cm包膜下血肿;打开小网膜囊可见大量血凝块和皂化斑,胰体尾明显肿胀增大,肠系膜上静脉左前方胰体完全横断,局部水肿明显;脾脏包膜完整,脾脏下极可见一2.5 cm×2.0 cm副脾,胰头、十二指肠及腹内其他脏器未见异常。遂行近端主胰管结扎后褥式交叉缝合胰腺断面,胰体尾连同脾脏切除(保留副脾),胰腺断面、肝下留置血浆引流管后关腹。术后应用奥曲肽抑制胰腺分泌等治疗,肝脏血肿逐渐吸收,无出血、胰漏、血糖升高等并发症。术后第7 d复查ALT 66 U/L,AMS 126 U/L,血糖5.5 mmol/L,痊愈出院。
讨论 胰腺位于腹膜后,横断伤的发生率约占腹部外伤的1%~2%[1]。单纯性胰腺外伤临床少见,50%~98%合并腹内其他脏器的损伤,主要有肝脏(46%)、胃(42.3%)、肠系膜上血管(41.3%)、脾脏(28%)、肾脏(23.4%)、十二指肠(19.3%)等脏器[2]。胰腺外伤以腹部钝性伤为主,高处坠落伤和车祸伤最为常见,瞬间暴力将胰腺挤压于后方坚硬的脊柱上造成不同程度的损伤,65%发生于胰体。美国创伤协会(AAST)按胰腺损伤程度分为5级,本例患者为高处坠落伤致胰体部完全横断伤,属于3级,合并肝脏损伤。
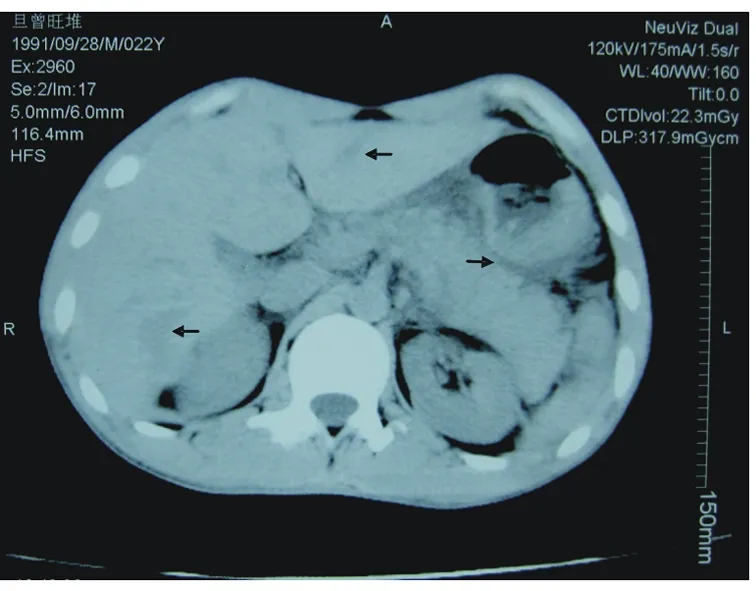
图1 上腹部CT
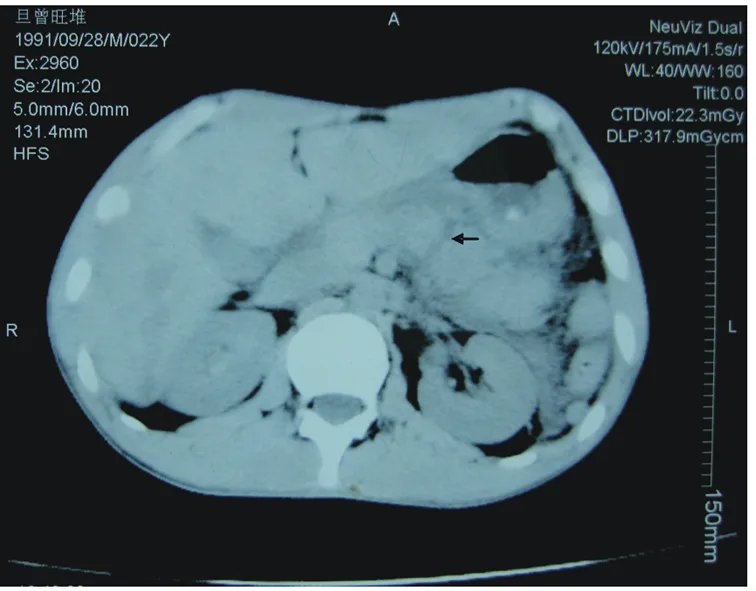
图2 上腹部CT
开放性胰腺损伤多因及时手术探查而被发现,而闭合性损伤则因早期缺乏特异性症状和体征容易延误。胰腺外伤延误诊治,将增加手术死亡率和术后并发症的发生率。胰腺损伤后期,因胰液自身消化导致早期不明显的挫裂伤增大而易于诊断。对上腹部钝性损伤患者,均要怀疑胰腺外伤的可能,尤其是上腹部皮肤有明显伤痕时。血液和腹腔穿刺液的淀粉酶升高对胰腺外伤的诊断有一定的参考价值,但缺乏特异性和敏感性。腹部超声对腹膜后的胰腺损伤不敏感,上腹部CT对胰腺损伤的诊断率可达78.9%[3],现已成为胰腺外伤的必要检查,并有助于伤情分级和发现其他脏器的损伤。术前经内镜逆行胰胆管造影(endoscopic retrograde cholangiopancreatography,ERCP)、磁共振胰胆管造影(magnetic resonance cholangiopancreatography,MRCP)能判断主胰管是否完整,但由于大部分患者病情危重并不适合,除非患者血流动力学稳定而诊断困难时。术中经远端胰腺组织注射稀释的美蓝有助于判断主胰管是否完整。本例伤后早期生命体征平稳,腹部超声未见异常而给予观察以致延误。转入我院后查体发现左上腹皮肤有明显伤痕,结合上腹部CT、血液和腹腔穿刺液淀粉酶,术前得以确诊。
胰腺的代偿功能较强,切除80%~90%胰腺组织可不致引起胰腺的内、外分泌功能不足。胰腺远端横断伤治疗的主要术式为胰腺远端切除(保留或不保留脾脏)术[2]。对于血流动力学不稳定合并多重损伤及生理紊乱(酸中毒、凝血功能障碍和低温)的患者,应行控制损伤手术,急诊手术时采用最简单有效的措施控制出血和感染,保持局部引流通畅,病情稳定后再进行二期确定性手术[4]。对于血流动力学稳定者,可尝试保留脾脏,但保留脾脏延长了手术时间,增加了术中出血量,并有一定的技术要求[5]。对于年幼患者,有学者建议行远端胰腺-空肠Roux-en-Y吻合术,以避免胰体尾切除术后的功能不足和脾切除术后的暴发性感染[6]。本例患者转至我院已是伤后30 h,术中探查见胰体尾肿胀明显并有大量皂化斑,遂行胰体尾连同脾脏切除,而保留副脾,术后恢复好,无出血、胰漏、血糖升高等并发症。胰腺外伤术后并发症发生率为26%~86%,主要有胰腺假性囊肿(9%),急性出血坏死性胰腺炎(15%),胰周脓肿(6%),胰漏(4%)等[7]。
总之,胰腺横断伤的患者病情复杂,早期不易确诊,及时的上腹部CT检查有助于诊断。依据患者全身状况和局部条件选择合理的手术方式,可以提高患者的生存率,降低术后并发症的发生率。
[1] Al-Ahmadi K,Ahmed N.Outcomes after pancreatic trauma:expe-rience at a single institution[J].Can J Surg,2008,51(2):118-124.
[2] Khan MA,Cameron I.The management of pancreatic trauma[J].J R Army Med Corps,2010,156(4):221-227.
[3] Lee WJ,Foo NP,Lin HJ,et al.The efficacy of four-slice helical CT in evaluating pancreatic trauma:a single institution experience[J].J Trauma Manag Outcomes,2011,5:1-5.
[4] 黄东航,林强,游振辉,等.胰腺损伤的诊断与治疗策略[J].中华内分泌外科杂志,2012,6(6):394-395.
[5] Fonseca AZ,Jr MA,Contrucci O,et al.Spleen preserving distal pancreatectomy in an isolated blunt pancreatic trauma[J].Word J Gastrointest Surg,2011,3(9):138-141.
[6] Bhat S,Azad TP,Kaur M.Pancreaticojejunostomy in proximal pan-creatic transection:a viable option[J].N Am J Med Sci,2011,3(1):46-47.
[7] Viti M,Papis D,Ferraris V,et al.Isolated and complete traumatic rupture of the pancreas:a case report and a review of the literature[J].Int J Surg Case Rep,2012,3(12):590-593.
860000 西藏 林芝,解放军115医院外二科(邓小明,柯志刚,荣志刚);解放军324医院肝胆外科(邓小明,张丰深)
邓小明,电话:18502348751;E-mail:xmd7401324@sohu.com
R 642
B
1004-0188(2014)05-0576-03
10.3969/j.issn.1004-0188.2014.05.052
2014-03-04)

