新生儿肺透明膜病的临床与X线分析
杨文峰,王永华,陈 真
(1.延安市人民医院放射科,陕西 延安 716000; 2.延安市第二人民医院放射科,陕西 延安 716000)
新生儿肺透明膜病(hyaline membrane disease,HMD),又称新生儿呼吸窘迫综合征,是肺表面活性物质缺乏而导致,出生后不久因为进行性肺不张,而出现进行的青紫、呼吸困难、呼气性呻吟、呼吸性三凹征及呼吸衰竭的临床综合征[1]。多见于早产儿,其胎龄越小,发病率越高。本研究主要回顾性分析28例HMD患儿的临床资料,旨在提高对新生儿HMD的认识与X线诊断水平。
1 资料与方法
1.1一般资料 选择延安市人民医院2010年2月至2012年8月收治的HMD患儿28例,均为早产儿,其中男19例,女9例,年龄10 min至3 d。胎龄均≤36周,28~36周。出生时体质量为1.6~2.4(2.1±0.3) kg。分娩方式:顺产5例,剖宫产23例。妊娠期高血压综合征3例,孕期糖尿病1例。28例患儿中出生后有复苏抢救史者20例,呼吸道正压疗法和肺表面活性物质替代疗法18例。
1.2临床症状 本组28例患儿临床均有明显的呼吸道症状,出生后不久出现呼吸困难,青紫、鼻翼煽动伴呼气时呻吟,三凹征阳性,呈进行性加重,肺部听诊呼吸音粗、湿鸣音或呼吸音消失。经复苏急救后,绝大多数患儿经治疗后好转,部分患儿治疗后呼吸可有好转,但过后又复发,程度加重,持续时间延长。所有患儿均行床旁X线胸片检查。
1.3检查方法 PC-100移动式X线机,AGFA CR-35X图像处理系统。IP板为8×10英寸,球管至胶片距为1.0~1.2 m,管电压41~43 kV,管电流和曝光时间5.0 mAs。患儿肢体固定,缩小照射野,非照射野铅皮遮挡。所用患儿根据病情进行数次不等的X线胸片复查。
1.4X线诊断分级标准 采用潘恩源等[2]《儿科影像诊断学》分型法分为Ⅳ级。①Ⅰ级:两肺有细小颗粒影,肺纹理模糊,心影显示清楚,支气管充气征不明显,肺野透光度减低;②Ⅱ级:肺野内广泛分布的网状及颗粒状影,肺野透光度进一步减低,心影轮廓尚清晰,支气管充气征明显;③Ⅲ级;肺野内颗粒状影广泛融合呈片状影,肺野透光度明显减低,支气管充气征呈秃枝状,心影和膈面不清楚或部分消失;④Ⅳ级:全肺野呈一致性密度增高、变白,呈现“白肺征”,支气管充气征明显或消失,心缘及膈面消失。
2 结 果
2.1胸部X线表现 本组28例HMD患儿中,以初次检查影像表现为依据进行统计分析,结果如下:Ⅰ级7例(占25%),两肺野散在颗粒状影,肺野透光度减低(图1),Ⅱ级10例(占35.7%),两肺野散在的网状及颗粒状影,右心缘模糊,肺野透光度减低,左上肺可见支气管充气征(图2a),Ⅲ级9例(占32.1%),两肺野散在点片状高密度影,右心缘及横膈模糊,肺野透光度减低,支气管充气征明显,以右肺为著(图3a),Ⅳ级2例(占7.2%),其中19例可见充气支气管征。
2.2胸部X线动态观察 28例HMD患儿中,对20例危重症患儿根据病情发展情况进行数次不等的床旁X线胸片复查,X线表现:病变发展迅速,变化快,以肺野透光度减低和支气管充气征为主,但胸廓扩张度和横膈位置正常。在治疗过程中易出现并发症,其中肺不张2例(图2b、3b),气胸3例,肺炎2例,缺血缺氧性脑病1例,坏死性肠炎2例。
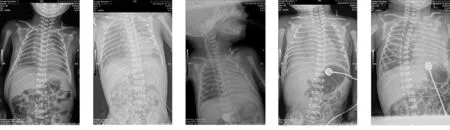
图1 图2a 图2b 图3a 图3b
图1Ⅰ级HMD患儿X线显像
图2Ⅱ级HMD患儿X线显像2a:Ⅱ级HMD合并支气管充气征;2b:Ⅱ级HMD合并左肺不张(气管插管位置过高)
图3Ⅲ级HMD患儿X线显像3a:Ⅲ级HMD合并支气管充气征(以右肺为主) 3b:Ⅲ级HMD合并左肺不张(气管插入左主支气管)
3 讨 论
3.1HMD的病因及发病机制 本病多见于早产儿,出生后不久出现呼吸困难,呈进行性加重,表现为青紫、鼻翼煽动伴呼气时呻吟,三凹征阳性。其原因主要是肺解剖结构不成熟和缺乏Ⅱ型肺泡细胞产生的表面活性物质共同造成,表面活性物质80%以上由磷脂组成,在胎龄20~24周时出现,35周后迅速增加,由此可见本病多见于早产儿,胎龄越小,发病率越高[3]。早产儿由于出生时肺泡萎缩,产生进行性肺不张,使气体交换面积减少,产生缺氧,出现机体酸中毒,引起肺血管痉挛,导致肺血流量减少,肺毛细血管及肺泡受损,血浆蛋白外渗,在肺泡壁与终末细支气管形成透明膜[4]。此外,本病还与缺氧、低温、剖宫产、通气失常、肺部感染、孕期糖尿病等因素有关。
3.2HMD的X线表现 本组28例HMD患儿中胸部X线主要表现为肺内颗粒状阴影,肺野透光度减低,支气管充气征,胸廓扩张度和横膈位置正常。其中肺内颗粒状阴影和支气管充气征是诊断HMD最可靠的X线征像,但是水平裂的出现可以排除HMD[5]。Ⅰ、Ⅱ级X线表现不典型,临床症状轻,对诊断有一定困难,但胸部X线表现为两肺颗粒状阴影和肺野透光度减低,结合临床应考虑到本病[6],但要与摄片质量和后处理所造成的肺部颗粒状阴影相鉴别[7]。Ⅲ、Ⅳ级X线表现典型,临床症状明显,能够明确诊断,X线表现肺内颗粒状阴影广泛融合,肺野透光度减低,心影及膈面模糊,支气管充气征明显或消失,严重者呈“白肺征”,其中支气管充气征是最可靠的影像学表现。
3.3X线动态分析对临床治疗的价值 本组28例HMD患儿中,对20例危重症患儿进行数次不等的X线胸片复查,结合临床进行动态分析。X线动态分析对治疗过程中气管插管位置和胃管位置的观察,防止插管不当出现气胸和肺不张,可随时调整插管的位置,本组病例由于插管不当出现2例肺不张和3例气胸。对于病情的变化和肺部出现的并发症,及时发现,调整治疗方案和对症治疗。X线动态分析对HMD的急救和治疗起到重要的指导作用[8]。
3.4鉴别诊断 HMD应与原发性肺膨胀不全、湿肺、吸入性肺炎等鉴别。原发性肺膨胀不全,为肺残存的羊水阻塞支气管,X线表现为肺野内普遍或局限性颗粒状或小结节阴影,两者相似,但后者无支气管充气征,48 h内逐渐膨胀。湿肺,多见于足月儿,为自限性疾病,为肺内液量过多或排出、运转功能受限,而引起呼吸窘迫,X线表现为肺门纹理增粗和斑点状云雾影,叶间积液和肺气肿,但前者无肺气肿和叶间积液。吸入性肺炎,多发生在足月儿,有吸入病史,X线表现两下肺为主的点片状高密度影,结合病史可以鉴别。
综上所述,X线胸片是诊断HMD的最主要和有效的检查方法,尤其是X线动态分析能及时发现HMD的病情变化和治疗过程中出现的并发症,对于临床治疗起到指导作用,从而缩短治疗疗程和提高治愈率,为临床制订有效的治疗方案提供可靠依据。
[1] 李泳.新生儿肺透明膜病的DR诊断[J].海南医学,2010,21(6):35-37.
[2] 潘恩源,陈丽英.儿科影像诊断学[M].北京:人民卫生出版社,2007:978.
[3] Hamvas A,Heins HB,Guttentag SH.Developmental and genetic regulation of human surfactant protein B in vivo[J].Neonatology,2009,95(2):117-124.
[4] 王经龙,王桂忠,李建国,等.胸部CR摄片在新生儿肺透明膜病诊断及动态观察中的临床应用[J].实用放射学杂志,2011,27(4):596-597.
[5] 施莉丽,吴伟军,张骥,等.新生儿肺透明膜病及湿肺病的分类决策诊断[J].医学影像学杂志,2012,22(4):558.
[6] 程靖辉.新生儿肺透明膜病120例床旁CR胸片的X线表现分析[J].中国医药导报,2011,8(24):138-139.
[7] 邱模良,郑彩霞.CR系统在新生儿床边胸部摄影中的价值[J].中国医药科学,2011,1(19):135.
[8] 潘康奉,方晓潮.新生儿肺透明膜病45例X线分析[J].中外医学研究,2010,8(8):96-97.

