住院帕金森病患者伴发精神病性障碍的临床特点及危险因素研究
刘莲花
(青海省西宁市第一人民医院神经内科 810000)
帕金森病(parkinson′s disease,PD)常伴发精神病性症状和非运动性症状,抑郁障碍的发生率是20%~40%,痴呆的发生率是20%~30%,精神病性障碍的发生率是15%~30%[1-2]。PD疾病伴发的精神病性症状中,主要是视幻觉,其次是妄想。服用多巴胺药物,在对PD伴发精神病性障碍(parkinson′s disease associated psychosis,PDPsy)的归因中起着关键的作用。此外,认知功能损害、睡眠-觉醒紊乱、抑郁目前被认为是PD晚期伴发幻觉的危险因素[3-4]。然而,目前对PD早期精神病性障碍的发生及影响因素研究得比较少。本研究通过评估PD的病情及伴发精神病性症状,分析PD患者在入院时与出院随访12个月后的精神病性症状的发病率,以及导致精神病性症状加重的临床因素,旨在为治疗PD提供一定的依据。
1 资料与方法
1.1 一般资料 2009年2月至2013年4月本院住院治疗的PD患者160例,疾病诊断标准符合英国脑库帕金森病临床诊断标准,排除继发性帕金森综合征、帕金森叠加综合征和情绪障碍。其中,按照《帕金森病抑郁、焦虑及精神病性障碍的诊断标准及治疗指南》[5]诊断PDPsy,并且出院后随访12个月。
1.2 方法
1.2.1 人口学和临床特征 记录患者的个人信息:年龄、性别、教育程度、发病年龄、病程及治疗后的药物剂量[按照左旋多巴等效剂量(levodopa equivalent daily dosages,LEDD)换算]。
1.2.2 神经病学的测量 采用统一帕金森病评定量表(unified PD rating scale,UPDRS-Ⅲ)第3部分评估PD的严重程度,量表得分越高表明患者的运动损害越严重。同时,采用Hoehn-Yahr分级量表评定疾病的严重程度,得分为0~5分,分值越高表明疾病越严重。
1.2.3 精神病性症状检查 (1)采用UPDRS-Ⅰ记录每个PD患者的精神病性症状表现种类。(2)采用汉密尔顿抑郁量表(Hamilton depression scale,HAMD)17项版评定患者的抑郁程度(评分需要15~25 min)。划分标准:≤7分提示无抑郁症状;17~24分为轻度或中度抑郁;超过24分提示严重抑郁。(3)采用汉密尔顿焦虑量表(hamilton anxiety scale,HAMA)评定患者的焦虑状态(评分需15~25 min)。得分的判定标准:7~14分可能有焦虑;14~21分肯定焦虑;21~29分有明显焦虑;大于或等于29分可能为严重焦虑。(4)采用爱泼沃斯量表(Epworth sleepness scale,ESS)评价患者日间思睡情况[6]。判定标准:总分0~24分,7~9分提示可疑日间过度思睡,大于或等于10分提示存在日间过度思睡。通过夜间是否出现与梦境相关的各种异常行为,如脚踢、拳打、跳跃、翻滚、呼喊等,评估快速动眼期睡眠期行为障碍(rapid eye movement sleep behavior disorder,RBD)症状的严重程度,并且询问患者是否失眠。
1.2.4 认知评估 采用简易精神状态检查量表(mini-mental state examination,MMSE)评价整体认知功能,得分0~30分,分值越低提示认知损害越严重。

2 结 果
2.1 患者精神病性障碍的症状学描述 入院时160例PD患者中并发精神病性症状者20例(12.5%)。随访12个月时并发精神性症状34例(21.3%)。126例PD患者没有并发精神病性障碍作为Non-PDPsy组,34例PD患者伴发精神病性障碍作为PDPsy组。160例PD患者入院时与随访12个月的精神病性症状发生情况见表1。

表1 PD患者入院时与随访12个月的精神病性症状 发生情况[n(%)]
2.2 入院时PDPsy与Non-PDPsy组患者的一般情况分析 由表2可见,PDPsy与Non-PDPsy组患者在病程、日间睡眠障碍、多巴替代治疗剂量上差异有统计学意义,PDPsy患者的病程更长、日间思睡的发生率更高、左旋多巴胺剂量更大。两组患者在其他变量上的差异无统计学意义,尤其是Hoehn-Yahr分级、MMSE得分。
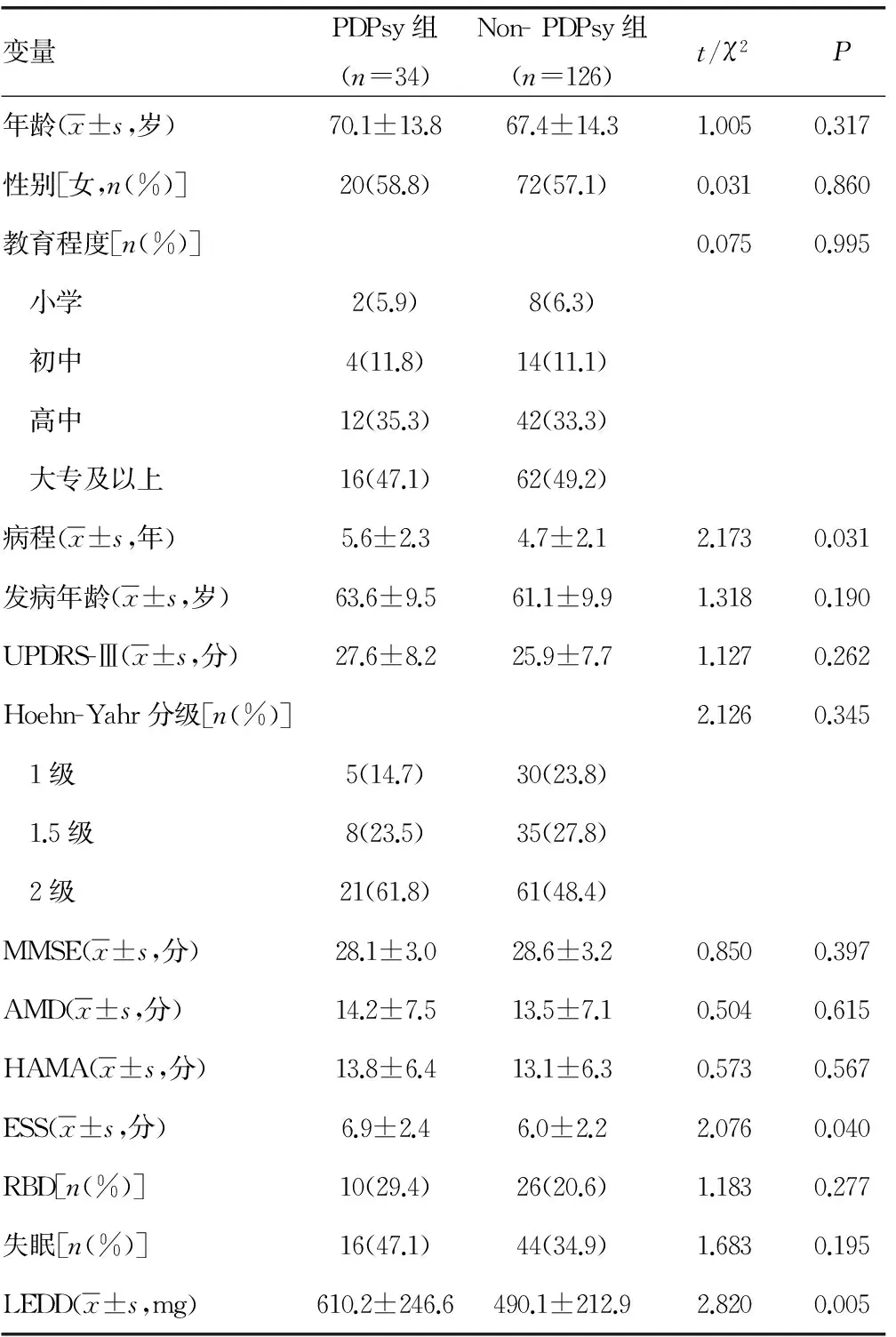
表2 入院时PDPsy与Non-PDPsy组的各因素比较
2.3 随访12个月PDPsy与Non-PDPsy组各因素的比较 PDPsy患者的UPDRS-Ⅲ得分、Hoehn-Yahr分级显著高于Non-PDPsy患者,这说明PDPsy患者的PD疾病更严重。PDPsy患者的MMSE显著低于Non-PDPsy,其认知功能受损更明显。PDPsy患者的睡眠质量显著差于Non-PDPsy,日间思睡程度、RBD发生率均比较高,而失眠发生率则无显著增高。PDPsy患者的HAMD、HAMA得分显著高于Non-PDPsy,提示PDPsy伴发情绪障碍(抑郁、焦虑)的发生率高。两组患者的左旋多巴替代治疗剂量差异显著,PDPsy患者显著高于Non-PDPsy患者,见表3。
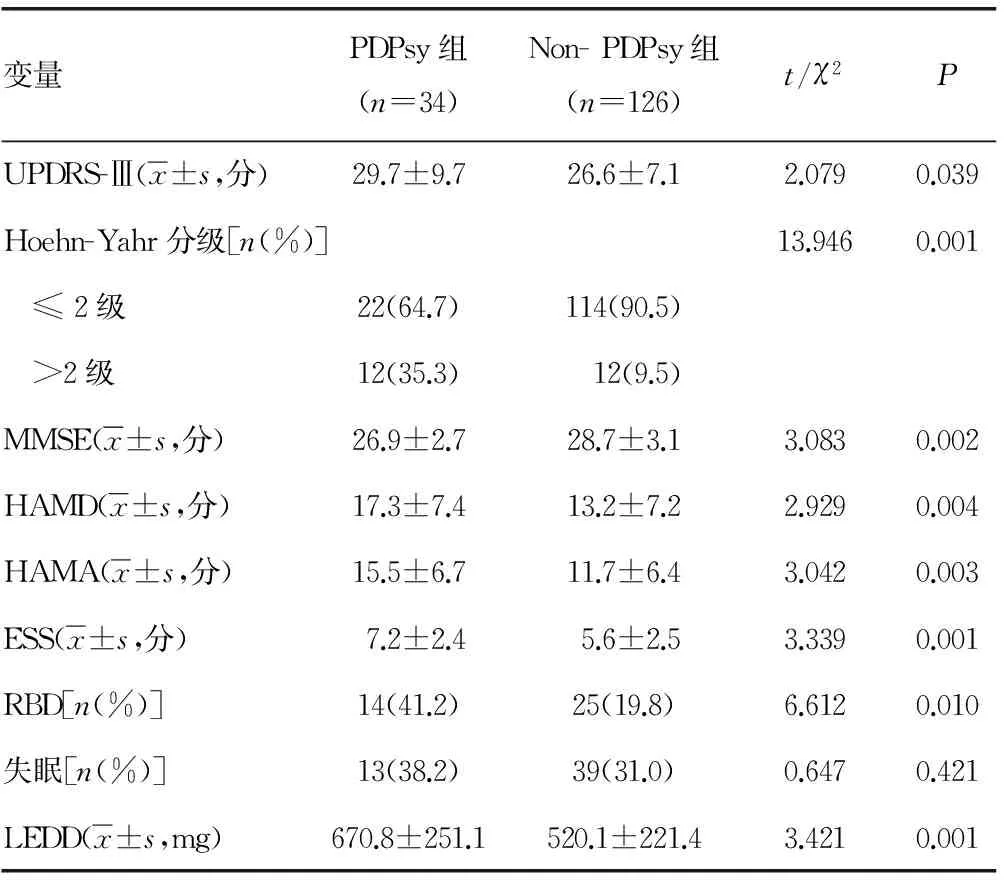
表3 随访12个月时PDPsy与Non-PDPsy组各因素比较
2.4 回归分析检验精神病性的预测因子 以随访12个月时的病程、UPDRS-Ⅲ 得分、Hoehn-Yahr分级、MMSE得分、HAMD得分、HAMA得分、ESS得分、RBD数量、LEDD剂量作为自变量,以是否出现PDPsy作为因变量,进行多变量logistic回归分析。结果显示:病程、Hoehn-Yahr分级、HAMD得分、HAMA得分、ESS得分、RBD数量均与PDPsy显著相关,均是PDPsy的危险因子。

表4 PDPsy相关因素的logistic分析
3 讨 论
本研究通过分析入院时与随访12个月后的PD患者精神病性症状发生率,发现入院时PD患者精神病性症状发生率是12.5%,随访12个月后其发生率是21.3%。病程长和多巴替代治疗是PD伴发精神病性障碍加重的相关因素。在随访的12个月时间内,疾病逐渐严重、认知功能下降、伴发抑郁和焦虑症状均是PD伴发精神病性障碍加重的相关因素。
已有研究证明[7],PD伴发的精神病症状主要是幻觉,其发生率为16%~40%,而且与疾病的严重程度和病程有关[8]。尽管精神病性障碍一般发生在PD的晚期[9],但是少数研究发现较少数量的PD患者在发病早期就伴发幻觉,在PD发病的5年内幻觉发生率不足4%[3,10-11]。本研究的结果也证实PD发病早期的精神病性障碍发生率低,随着时间延长而逐渐增高。与晚期PD阶段相似,PD发病早期的病程越长、疾病越严重与精神病性症状发生率有关[10]。由UPDRS-Ⅲ和Hoehn-Yahr分级量表评定的结果显示,随访12个月后PDPsy患者的病情比Non-PDPsy患者进展得更快。
认知损害[11-12]、抑郁[7]、睡眠障碍[13]和幻觉与晚期PD有关,本研究亦发现认知功能的下降、抑郁/焦虑情绪障碍与PD早期精神病性症状的发生紧密相关,这与已有的研究结果一致[2-3]。在入院时PDPsy与Non-PDPsy两组患者MMSE得分无差异,而在随访12个月后二者差异显著,PDPsy组的MMSE得分显著低于Non-PDPsy组,这表明PD伴发精神病障碍的患者认知功能随着PD疾病进展而下降。随访12个月后,情绪障碍方面,如抑郁、焦虑与PD精神病性症状的发生率紧密相关,PD伴发精神病性障碍亦常并发情绪障碍。RBD是幻觉发生的危险因素,本研究中PDPsy组入院时表现出明显的日间思睡障碍,随访12个月后表现为明显的RBD与日间思睡,没有明显的失眠障碍。
经logistic回归分析发现,Hoehn-Yahr分级是PD伴发精神病性障碍的危险因素,Hoehn-Yahr分级越高,PD并发精神病性障碍的发生率越高,这与刘琦等[14]的研究结果不一致,抑郁、焦虑情绪障碍是PD伴发精神病性障碍的危险因素,PD患者的抑郁或焦虑程度越重,其精神病性障碍的发生率越高。睡眠障碍(日间思睡、RBD)亦是PD伴发精神病性障碍的危险因素,日间思睡或RBD程度越严重,PD伴发精神病性障碍的风险越大。
本研究的结果表明,精神病性障碍也发生在PD发病的早期阶段,但其发生率要低于PD晚期。除多巴替代治疗因素与PD伴发精神病性障碍有关外,病程、认知功能的下降、抑郁/焦虑情绪障碍也与之有关,认知功能下降和情绪障碍是PD伴发精神病性障碍的预测因素。精神病性障碍发生率随着PD病程和病情严重程度的加重而升高,因此,在PD早期就应该鉴别诊断出精神病性障碍并积极治疗。
[1]曹江,李洪英.帕金森病伴发精神病性症状的治疗[J].临床精神医学杂志,2012,22(4):278-280.
[2]Lee A H,Weintraub D.Psychosis in Parkinson′s disease without dementia:common and comorbid with other non-motor symptoms[J].Mov Disord,2012,27(7):858-863.
[3]Morgante L,Colosimo C,Antonini A,et al.Psychosis associated to Parkinson′s disease in the early stages:relevance of cognitive decline and depression[J].J Neurol Neurosurg Psychiatry,2012,83(1):76-82.
[4]冯文雅,石雅琪,李俊发,等.帕金森病
患者的注意功能缺陷[J].重庆医学,2012,41(16):1649-1652.
[5]中华医学会神经病学分会神经心理学与行为神经病学组,中华医学会神经病学分会帕金森病及运动障碍学组.帕金森病抑郁、焦虑及精神病性障碍的诊断标准及治疗指南[J].中华神经科杂志,2013,46(1):56-60.
[6]严金柱,季晓林.帕金森病的睡眠障碍及其评估工具[J].临床神经电生理学杂志,2009,18(2):107-112.
[7]Forsaa EB,Larsen JP,Wentzel-Larsen T,et al.A 12-year population-based study of psychosis in Parkinson disease[J].Arch Neurol,2010,67(8):996-1001.
[8]Fénelon G,Alves G.Epidemiology of psychosis in Parkinson′s disease[J].J Neurol Sci,2010,289(1):12-17.
[9]Goetz CG,Ouyang B,Negron A,et al.Hallucinations and sleep disorders in PD ten-year prospective longitudinal study[J].Neurology,2010,75(20):1773-1779.
[10]Svetel M,Smiljkovic T,Pekmezovic T,et al.Hallucinations in Parkinson′s disease:cross-sectional study[J].Acta Neurol Belg,2012,112(1):33-37.
[11]Weintraub D,Burn DJ.Parkinson′s disease:the quintessential neuropsychiatric disorder[J].Mov Disord,2011,26(6):1022-1031.
[12]Friedman JH.Parkinson′s disease psychosis 2010:a review article[J].Parkinsonism Relat Disord,2010,16(9):553-560.
[13]Goetz CG,Ouyang B,Negron A,et al.Hallucinations and sleep disorders in PD Ten-year prospective longitudinal study[J].Neurology,2010,75(20):1773-1779.
[14]刘琦,苏闻,陈海波.已治疗帕金森病患者的精神病性障碍特点及相关因素分析[J].中华老年医学杂志,2013,32(3):282-285.

