螺旋CT对慢性阻塞性肺疾病急性加重期的诊断价值
齐志民,贺 松,邹殿俊
(1.河北北方学院附属第一医院放射科,河北 张家口 075000;2.河北北方学院附属第一医院CT室,河北 张家口 075000)
慢性阻塞性肺疾病 (chronic obstructive pulmonary disease,COPD)是一种进行性发展的慢性呼吸道疾病,致残率和致死率很高。根据GOLD 2005年对COPD新定义,COPD是一种以不完全可逆的气流受限为特征的疾病,呈进行性发展并伴有肺对有害颗粒或气体的异常炎性反应[1]。COPD能够导致患者劳动能力丧失,在各种疾病中居第12位,2020年预计将达到第5位[2]。目前已经被建议使用CT用来评估气道尺寸,CT已经成为诊断和评价肺气肿包括亚临床肺气肿的重要手段,并且能够对气道异常进行定量研究[3-7]。而CT在慢性阻塞性肺疾病急性加重期 (chronic obstructive pulmonary disease with acute exacerbation,AECOPD)研究方面较少见,我们拟通过探讨AECOPD患者64排螺旋CT图像特征,并测量AECOPD患者右肺上叶尖段支气管的管壁厚度,为AECOPD患者的诊治提供影像学基础。
1 材料与方法
1.1 一般资料
河北北方学院附属第一医院2010-09—2012-01月收治的门诊及住院AECOPD、COPD患者及30例体检正常者,将符合以下标准的研究对象分为正常对照组 (30例)、COPD组(30例)、AECOPD组(30例)。
符合COPD诊断标准且为急性加重期的患者;年龄大于30岁且小于80岁者,依从性比较好的患者。
1.2 排除标准
AECOPD排除标准:不容易配合的患者,如痴呆、各种精神病及神志不清等;合并支气管哮喘、支气管扩张、肺癌、肺栓塞、弥漫性肺间质病的患者;合并有胸腔积液、气胸、胸膜疾病的患者;合并严重心功能及合并/并发严重肝、肾功能损害的患者。
COPD稳定期排除标准:肺功能提示限制性通气功能障碍者;病史提示具有支气管扩张、活动性肺结核、支气管哮喘、肺部肿瘤、弥漫性肺间质病或反复左心衰病史之一者;CT提示肺炎、肺脓肿、活动性肺结核、支气管扩张、肺癌、肺实变、弥漫性肺间质病、胸腔积液、气胸、胸膜疾病或胸廓畸形情况之一者;全身各系统急性疾病状态。
1.3 方法
1.3.1 扫描设备 采用东芝Aquilion 64排螺旋CT扫描仪。扫描参数为:管电流250mA,管电压120kV,X线管旋转速度0.33s/周,螺矩0.175。重建视野32cm,矩阵512×512,层厚及间隔各5mm。
1.3.2 扫描方式 病人仰卧,双手上举,最大吸气末行定位及螺旋扫描,扫描方向从肺尖直到肺底。扫描前训练病人进行深吸气末并屏气,且多次进行练习,以保证病人确能达到深吸气状态扫描。
1.3.3 图像分析及定量测量 把采集到的间隔及层厚均为0.5mm的数据重建成容积数据并传到工作站,利用MPR方式将右肺上叶尖段支气管进行多方位重建,为了避开支气管周围的血管,我们在距上叶尖段支气管开口远端约1cm处与之垂直平面将间隔及层厚都为0.5mm的支气管断面图像重建,窗宽1 500HU,窗位-500HU,由3名有经验的放射科医师在显示器上用电子标尺测量放大的右肺上叶尖段支气管管壁的内径 (L)、支气管的外径 (D),每项指标在不同位置测量3次并计算平均值。之后计算支气管外总面积 (Ao)、气通腔面积 (Al)、壁厚与外径比率 (TDR)和气道壁面积 (WA)占气道总横截面积百分比 (WA%),公式为:TDR=T/D;WA=Ao-Al;WA%= (WA/Ao)×100。支气管形态不规则者,计算最长径、最短径,取平均值为直径。
1.3.4 肺功能检查 肺功能试验使用Vmax 229肺功能仪,对常规检查项目:第1秒用力呼气量实测值占预计值百分比(FEVI%)、残气量与肺总量之比(RV/TLC)、最大呼气中段流量(FEV25%~75%)、第1秒用力呼气量占用力肺活量百分比(FEV1/FVC%)、一氧化碳弥散量(DLCO)。由呼吸科专业医师完成这些检测。
1.4 统计学方法
采用SPSS16.0统计软件进行分析,所有的实验数据都用均数±标准差 (±s)来表示,正常对照组、COPD稳定期与AECOPD组管壁的厚度指标间进行两两对比,采用单因素方差分析;P<0.05认为差异有统计学意义。
2 结 果
2.1 一般情况
AECOPD CT征象,其中支气管血管束增粗、模糊18例;大气道管壁增厚4例,剑鞘状气管2例;小叶中央型肺气肿15例,全小叶型肺气肿4例;空气潴留征8例;磨玻璃影6例,点片状浸润影14例,团块状影3例,终末细支气管炎2例;部分病例伴有肺大泡9例。

图1 正常对照组气道壁厚的测量

图2 AECOPD组气道壁厚的测量

图3 AECOPD组气道内径 (半径)的测量
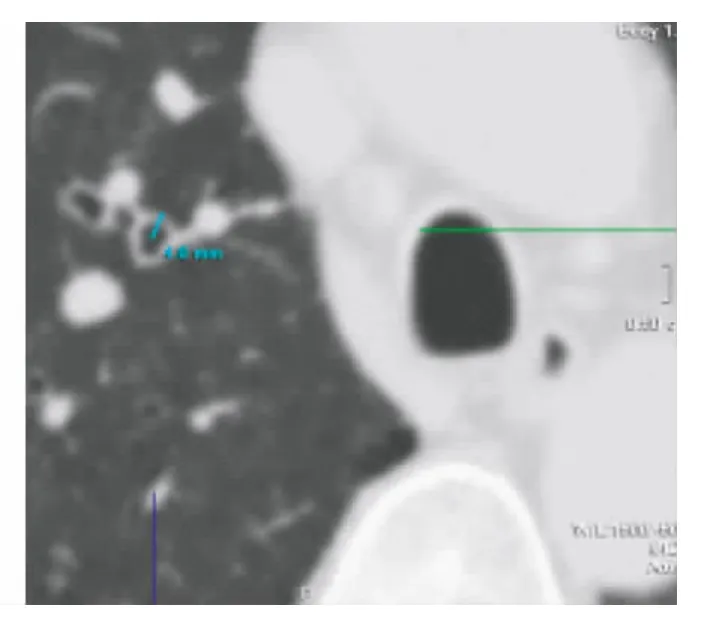
图4 AECOPD组气道外径 (半径)的测量
2.2 支气管壁厚度的测量结果
经单因素方差分析,各组支气管壁各值之间差异均有显著性 (P<0.05),说明AECOPD组支气管壁较正常对照组及COPD稳定期明显增厚,且随着病情程度的加重支气管壁厚度 (T)、TDR、WA%逐渐增大,管壁逐渐增厚,管腔面积 (Al)逐渐减小,见表图1~图4,表1。
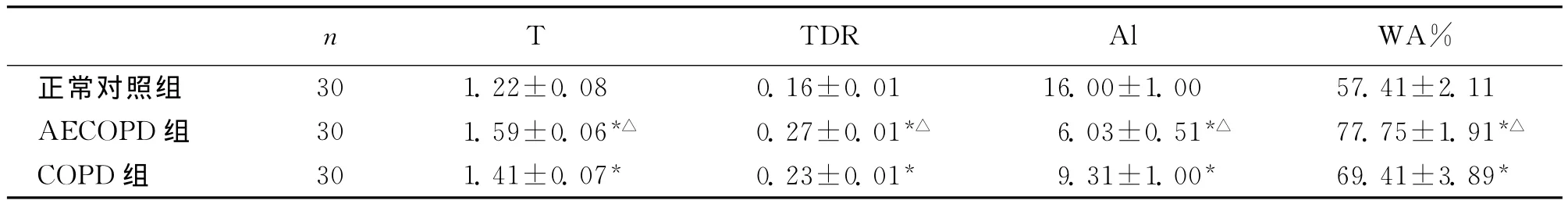
表1 AECOPD组、COPD组与正常对照组的支气管壁厚度比较
3 讨 论
流行病学调查结果表明,COPD在我国发病率非常高,已成为呼吸系统疾病的常见疾病,早期的临床症状不明显,对我国7个地区20 245名成年人进行调查显示,40岁以上的人群之中COPD患病率已为8.2%[11]。病情逐渐加重时,多表现为慢性咳嗽、咳痰、胸闷、气急等呼吸系统症状,目前临床诊断主要以肺功能检查作为该病的主要诊断依据,至于确定肺部并发症及用于判断疾病病程主要以影像学检查为主。影像学表现在本疾病不同病程中表现不一,本研究回顾并分析了COPD、AECOPD患者的CT资料,发现64排螺旋CT检查能够发现很多异常征象,如支气管血管束增粗模糊、气道管壁增厚、肺气肿、空气潴留征、磨玻璃影、点片状浸润影及团块状影等,在COPD、AECOPD中有很重要的诊断价值。并且可通过测量较大气道 (如右肺上叶尖段支气管)的尺寸能够间接地反映与粗略地评估小气道病变[12-15]。随着多排螺旋CT技术不断的成熟,气道的定量评估可为AECOPD研究提供更多有用的信息。用多排螺旋CT测量AECOPD患者气道尺寸的研究较少[16-19]。应用64排螺旋CT对AECOPD患者的肺组织进行结构和功能的评估具有重要意义,能够对早期的肺气肿加以分型,可以利用量化指标对肺功能和形态进行评估,更准确的评估肺部病变的严重程度和范围,可以更好的显示肺内弥漫性病变的细节,从而更有效的评价AECOPD的原因。
64排螺旋CT作为一种既便捷又无创伤性的检查,后处理功能非常强大,临床应用方面方便可行,尤其是AECOPD患者。不同的窗宽、窗位设置使支气管壁边缘显示的锐利度不同,影响测量的准确性。研究表明,当窗位低于-500HU时,会导致过低地评价气道腔的直径,而窗位高于-400HU时,则会使气道腔直径的测量高于实际值[6]。有研究报道[7]用-500HU的阈值可以最准确地测量支气管模体的气道腔。有学者[8]认为当窗宽在1 000HU至1 500HU之间时,测量最准确,低于1 000HU,测得的气道壁厚度会过大。因此,本研究采用窗宽1 500HU、窗位-500HU进行支气管测量,能够较为良好的显示支气管的形态,并能在与支气管垂直的断面图像上进行管壁厚度的测量,同时可以避免由于不合理的窗技术导致的误差,从而提高测量值的准确性以及不同病例间测量的可比性和可重复性。AECOPD的CT表现:支气管血管束表现为增粗伴模糊;合并感染表现为点片状浸润影、磨玻璃影、终末细支气管炎性改变、团块状影;大气道改变表现为壁增厚及剑鞘状气管;肺气肿表现为小叶中心型肺气肿、全小叶型肺气肿及肺大泡;空气潴留表现为马赛克征。其中以支气管血管束改变、合并感染及肺气肿较多见。在右肺上叶尖段支气管测得及计算得出的TDR和WA%可以较准确且直观的评估AECOPD患者的气道重构、气道直径与气流受限之间的关系,它可作为评估气流受限、管腔狭窄较敏感的指标。因此该支气管可以作为评价AECOPD患者气道重塑的标志。
[1]Fabbri L,Pauwels R A,Hurd S S.GOLD Scientific Committee.Global strategy for the diagnosis,management,and prevention of chronic obstructive pulmonary disease:GOLD executive summary updated 2003[J].COPD,200,1(1):105-41;discussion 103-104.
[2]Murray C J,Lopez A D.Evidence-based health policy-lessons from the Global Burden of Disease Study[J].Science,1996,274(5288):740-743
[3]Grenier P A,Beigelman-Aubry C,Fétita C,et al.New frontiers in CT imaging of airway disease[J].Eur Radiol,2002,12(5):1022-1044.
[4]de Jong P A,Müller N L,ParéP D,et al.Computed tomographic imaging of the airways:relationship to structure and function[J].Eur Respir J,2005,26(1):140-152.
[5]Coxson H O,Rogers P M.New concepts in the radiological assessment of COPD[J].Semin Respir Crit Care Med,2005,26(2):211-220.
[6]Shinagawa N,Yamazaki K,Onodera Y,et al.CT-guided transbronchial biopsy using an ultrathin bronchoscope with virtual bronchoscopic navigation[J].Chest,2004,125(3):1138-1143.
[7]Asahina H,Yamazaki K,Onodera Y,et al.Transbronchial biopsy using endobronchial ultrasonography with a guide sheath and virtual bronchoscopic navigation[J].Chest,2005,128(3):1761-1765.
[8]Niimi A,Matsumoto H,Amitani R,et al.Airway wall thickness in asthma assessed by computed tomography.Relation to clinical indices[J].Am J Respir Crit Care Med,2000,162(4Pt1):1518-1523.
[9]Brody A S,Tiddens H A,Castile R G,et al.Computed tomography in the evaluation of cystic fibrosis lung disease[J].Am J Respir Crit Care Med,2005,172(10):1246-1252.
[10]张建,刘荣惠,刘文亚,等.高分辨CT测定支气管哮喘患者的气道壁厚度[J].国外医学呼吸系统分册,2005,25(4)248-250.
[11]中华医学会呼吸病学分会慢性阻塞性肺疾病学组.慢性阻塞性肺疾病诊治指南(2007年修订版)[J].中华结核和呼吸杂志,2007,30(1).
[12]Hogg J C,Macklem P T,Thurlbeck W M.Site and nature of airway obstruction in chronic obstructive lung disease[J].N Engl J Med,1968,278(25):1355-1360.
[13]Hogg J C,Chu F,Utokaparch S,et al.The nature of small-airway obstruction in chronic obstructive pulmonary disease[J].N Engl J Med,2004,350(26):2645-53.
[14]Van Brabandt H,Cauberghs M,Verbeken E,et al.Partitioning of pulmonary impedance in excised human and canine lungs[J].J Appl Physiol,1983,55(6):1733-1742.
[15]Yanai M,Sekizawa K,Ohrri T,et al.Site of airway obstruction in pulmonary disease:direct measurement of intrabronchial pressure[J].J Appl Physiol,1992,72(3):1016-1023.
[16]Nakano Y,Muro S,Sakai H,Hirai T,et al.Computed tomographic measurements of airway dimensions and emphysema in smokers.Correlation with lung function[J].Am J Respir Crit Care Med,2000,162(3Pt l):1102-1108.
[17]Nakano Y,Wong J C,de Jong P A,et al.The prediction of small airway dimensions using computed tomography[J].Am J Respir Crit Care Med,2005,171(2):142-146.
[18]Orlandi I,Moroni C,Camiciottoli G,et al.Chronic obstructive pulmonary disease:thin-section CT measurement of airway wall thickness and lung attenuation[J].Radiology,2005,234(2):604-610.
[19]Berger P,Perot V,Desbarats P,et al.Airway wall thickness in cigarette smokers:quantitative thin-section CT assessment[J].Radiology,2005,235(3):1055-1064.

