糖尿病患者肠外营养中胰岛素输注方式对血糖影响的对照研究
冷芸坤
(南昌大学第一附属医院普外五病区,南昌 330006)
外科患者的营养支持复杂而困难,尤其对于糖尿病患者,在使用肠外营养时如何将血糖控制在安全水平,同时又避免血糖的大幅度波动,是临床上值得探讨的问题。消化道肿瘤的手术患者在胃肠道功能尚未恢复前只有通过肠外营养来获取每日所需全部营养素。南昌大学第一附属医院胃肠外科通过快速血糖仪进行血糖监测,动态了解患者的血糖变化,依据Kanji等[1]制定的危重患者胰岛素强化控制血糖指引,使用微量泵持续静脉注入胰岛素强化控制血糖,取得满意效果,报告如下。
1 对象与方法
1.1 研究对象
选取2011年11月至2012年10月南昌大学第一附属医院胃肠外科收治的消化道肿瘤患者48例,其中男 22例,女26例,年龄 40~76岁,均为 2型糖尿病患者。胃癌根治术21例,直肠癌根治术17例,十二指肠憩室切除术1例,乙状结肠癌根治术6例,横结肠癌根治术3例;术后均需TPN支持,平均禁食3~6 d。将48例患者按随机数字表法分为滴注组和静脉泵组各24例,2组患者术前血糖均控制在满意水平,治疗过程中除血糖维持不同水平外,其余抗感染、营养支持、维持水电解质平衡及各重要脏器功能支持等治疗措施均相同。2组患者年龄、性别比较差异无统计学意义(P>0.05),具有可比性。
1.2 研究方法
2组肠外营养时均采用全合一营养袋静脉输入。全合一营养袋为脂肪乳氨基酸(17)葡萄糖(11%)注射液(卡文1920mL,瑞典FreseniusKabiAB公司),内含10%葡萄糖1180 mL,氨基酸(凡命18Novum)400 mL,脂肪乳(英托利匹特20%)255 mL,总能量为1400 kcal。另外,还在营养袋中加入水溶性维生素、脂溶性维生素、电解质和丙氨酰-谷氨酰胺注射液,胰岛素采用正规普通胰岛素(RI)。静脉泵组将生理盐水50 mL内加普通胰岛素50 U,用微量泵持续静脉注射,泵速见表1;根据每次监测后的血糖结果调节胰岛素,具体方法见表2。滴注组予常规胰岛素治疗,将普通胰岛素加入全合一营养袋中,胰岛素与葡萄糖比值按1∶4配置。血糖测定采用相同方法,使用同一品牌床边快速血糖仪;营养袋输入使用输液泵控制速率200 mL·h-1。于输液开始前、输液至1000 mL、输液至2000 mL、和输液完毕2 h时4个时间段测定血糖水平,连续监测数天至肠外营养停止使用而停止血糖监测。
1.3 统计学方法

表1 微量泵胰岛素泵注速率

表2 微量泵胰岛素泵注速率调节方法
2 结果
静脉泵组中4个血糖监测时间段血糖水平均低于滴注组,差异有统计学意义(P<0.05),见表3。滴注组有5例患者因血糖控制不佳改由静脉泵输入胰岛素。
表3 2 组输液前后血糖情况比较 ,c/(mmol·L-1)
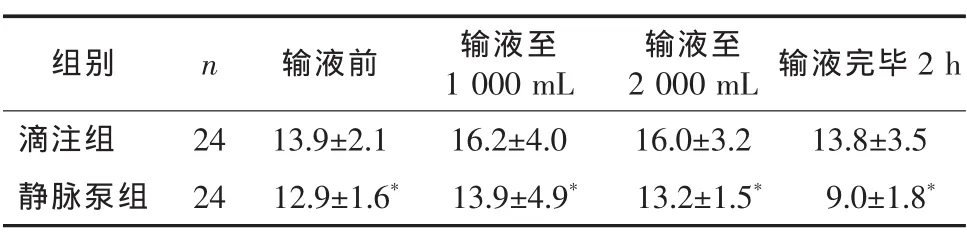
表3 2 组输液前后血糖情况比较 ,c/(mmol·L-1)
*P<0.05与滴注组相比。
组别 n 输液前 输液至1000 mL输液至2000 mL输液完毕2 h滴注组 24 13.9±2.1 16.2±4.0 16.0±3.2 13.8±3.5静脉泵组 24 12.9±1.6* 13.9±4.9* 13.2±1.5* 9.0±1.8*
3 讨论
感染、创伤、大手术后危重患者血糖出现应激变化[2]。机体在遭受感染、创伤等应激原作用情况下出现糖代谢改变,糖的生成率超过糖的清除率是出现应激性高血糖的主要原因。高血糖会影响体液平衡以及免疫功能,促进炎性反应;容易发生高血钠、低钾血症、碱中毒等;导致或加重脑、肾、肝脏等重要脏器的损伤,诱发多种并发症[3]。血糖监测是一个动态、综合的过程,由于每个患者的病情、应激状态的程度及持续时间对胰岛素敏感性不同,加上肠外营养及其他药物的影响,尤其对于2型糖尿病患者而言,各种致病因素导致其细胞膜上接受胰岛素的接受体即受体(酪氨酸受体)发生病变,影响到胰岛素的作用发挥,使血糖控制难上加难。临床处理时一般以血糖低于2.8 mmol·L-1作为低血糖症的标准,正常人血糖波动在 3.3~8.9 mmol·L-1[4],输注TPN 时糖尿病患者血糖至少不超过 14 mmol·L-1[5]。 胰岛素能否加入营养袋内输注存在争议的原因之一,是因为胰岛素在袋内的吸附和洗脱作用对其浓度的影响[6]。本研究滴注组有1例患者在输液至1000 mL时监测血糖20.5 mmol·L-1,追加胰岛素12 U加入营养袋中,输注至尾液时出现低血糖现象,血糖监测3.0 mmol·L-1,立即停止余液输入。30 min后复查血糖3.9 mmol·L-1。分析是因洗脱作用胰岛素浓度明显上升,使进入体内的葡萄糖和胰岛素的比值并不固定继而出现输注至尾液时的低血糖现象。这种现象值得警惕。本研究发现,滴注组中输入TPN过程中血糖从6.7~20.5 mmol·L-1均有发生,追加胰岛素静脉滴注或皮下注射无意中成为常规。
采用经静脉泵同步输注胰岛素的同时根据血糖结果及时调节其用量,则能有效避免这种状况的出现。胰岛素静脉泵持续注射方式不会导致皮下形成蓄积作用,容易避免由此引发的低血糖现象,能恢复机体对低血糖的敏感性,打破低血糖敏感性降低的恶性循环。胰岛素的吸收稳定、具有可预见性。消除每日多次打针之苦,可进行胰岛素剂量的精确调整,减少严重低血糖的发生。
治疗时综合考虑肠外营养及其他治疗药物的应用,使用输液泵使肠外营养速度保持恒定,使营养液的输入注意持续、匀速,避免血糖波动。同时在使用影响血糖的治疗药物时,预见性调整胰岛素用量,防止血糖骤升骤降。另外还应注意营养支持中,葡萄糖常作为非蛋白质热量的主要组成部分,葡萄糖的摄入量与速度直接影响血糖水平,一般情况下,葡萄糖的输入量应当控制在≤200 g·d-1[7]。
强化胰岛素治疗方案胰岛素的用量比传统治疗方案量大,需要良好的血糖监测和护理。强化胰岛素治疗中护理应注意:1)胰岛素液配置:生理盐水50 mL+普通胰岛素50 U,持续微量泵静脉注射配制好的胰岛素液使用时间不超过24 h,确保其效能;2)必须动态监测血糖,准确测量,并根据血糖值变化协助医生调整胰岛素用量,降糖速度不宜过快,否则有加重脑水肿的可能;3)注意输液速度、水电解质、心律失常等情况,以及液体出入量平衡,因为使用胰岛素,钾离子向细胞内转运,容易引起低钾血症,诱发心律失常等情况;4)使用肠外营养时将静脉营养液配置到3 L袋中输液泵控制滴注,其中不再加入胰岛素,治疗中其他药物均用生理盐水配置,当肠外营养减少、停止或增加时,应相应调整胰岛素用量或停止其输入[8];5)密切观察病情变化,询问患者有无心慌、头晕等低血糖症状;6)当发生低血糖时根据血糖值给予适量静脉滴注50%葡萄糖。
严格三查八对配制药液,遵医嘱正确输入每小时泵入的胰岛素剂量,管道连接准确,避免打折、管道不畅、衔接不良等造成胰岛素注射中断,造成高血糖;更换药液时避免输液与泵管在同一通路,以免输液速度影响胰岛素剂量、浓度。定时检查微量泵性能、防止机器运作异常影响胰岛素用量。由于碘伏或碘酊会影响胰岛素活性,因此胰岛素瓶盖要求只用75%酒精消毒,抽吸前轻轻摇匀避免震荡。使用过程严格无菌操作,防止医源性感染。
综上所述,肠外营养时采用经静脉泵同步输注的同时根据血糖结果调节胰岛素用量的方式来控制糖尿病患者的血糖是比较安全、可靠、灵活、简便的方法。
[1]Kanji S,Singh A,Tierngy M.Standardization of intravenous insulin therapy improves the efficiency and safety of blood glucose control in critically ill adults[J].Intansive Care Med,2004,30:804-810.
[2]王万古.血糖应激适度理论与多器官功能障碍综合征早期诊断与干预[J].中国全科医学,2008,11(6B):1027-1029.
[3]樊宇荣.非糖尿病危重患者强化胰岛素治疗的临床研究[J].中国基层医药,2009,5(16):891-892.
[4]陈灏珠.实用内科学[M].北京:人民卫生出版社,2005:1065.
[5]高森,刘纯艳.胃肿瘤合并糖尿病病人不同血糖控制方法在肠外营养中的应用效果比较[J].全科护理,2011,4(9):956-957.
[6]龙浩,林志潮,王术南,等.肠外营养中胰岛素输注方式对其活性和浓度以及血糖影响的随机对照研究[J].中华外科杂志,2009,47(4):288-290.
[7]中华医学会重症医学分会.中国重症加强治疗病房危重患者营养支持指导意见(2006)[J].中华外科杂志,2006,44(17):1167-1177.
[8]李玉芳,曹新伟.应激性高血糖及胰岛素强化治疗[J].中国临床营养杂志,2007,15(3):177-181.

