血液病患者激素治疗后的血糖变化特点及意义
林志美 饶进 殷莉 李世云
糖皮质激素是由肾上腺皮质束状带分泌的甾体激素,具有抗炎、抗毒素、抗过敏及免疫抑制等多种作用,在临床上广泛应用于治疗各个系统疾病,但治疗疾病同时也可能引起多种不良反应。其中之一就是会导致机体出现糖代谢紊乱,严重者可发展为类固醇性糖尿病。近年由于GC越来越广泛地应用于免疫、血液等系统疾病、器官移植及肿瘤的治疗,GC治疗患者的血糖监测及其高血糖的干预越来越受到临床的重视及关注。血液病患者使用GC治疗剂量大,时间、周期长,即使糖耐量正常(normal glucose tolerance,NGT)者服泼尼松(0.8±0.11)mg/(kg·d)后,半数患者出现胰岛素抵抗,25%出现类固醇糖尿病(Steroid diabetes,SD)[1]。有时仅仅几天的高血糖就会对免疫系统产生有害影响[2-3],且大部分血液病患者本身常常有免疫缺陷或免疫异常,如何应对激素所致的高血糖对此类患者治疗甚为重要,本研究观察血液病患者激素治疗致高血糖的临床特点,为临床早期监测、干预提供依据,期望在积极治疗血液病本病的同时能良好地控制此类患者的血糖,减少高血糖带来的危害。
1 资料与方法
1.1 一般资料 选取2007年1月-2012年12月在本院血液科住院的使用糖皮质激素治疗的血液病患者65例,其中男34例,女31例,平均(49.52±12.10)岁。其中糖尿病患者入组前血糖控制达良好水平(HbA1c<6.5%)。既往无服用GC药物史。血糖均用葡萄糖氧化酶法测定。原发病:免疫性血小板减少性紫癜25例,非霍奇金淋巴瘤17例,多发性骨髓瘤15例,溶血性贫血5例,阵发性睡眠性血红蛋白尿2例,过敏性紫癜1例。使用GC治疗前对所有患者进行口服葡萄糖耐量试验(OGTT试验),OGTT结果按中国2型糖尿病防治指南标准[4],分组为NGT组33例,IGT组12例和DM组20例三组。NGT组男女比例为17∶16;IGT组男女比例为5∶7;DM组男女比例为12∶8。三组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。见表1。
1.2 方法 治疗前监测所有患者三餐前后、睡前多点指尖血糖,共2 d;实施GC治疗方案,所用激素有强的松和地塞米松,用药途径为口服和静脉点滴。为便于观察和比较,将各种激素用量换算成(按强的松5 mg=地塞米松0.75 mg计算)强的松1 mg/(kg·d)3~5 d(据患者治疗方案治疗时间不同),无论口服用药还是静脉用药,均采用每日上午8:00一次给药方式,监测所有患者三餐前后、睡前多点指尖血糖,共3 d。监测过程中患者固定每日7:00、12:00、17:00进餐。每日进餐热量供给相对固定。
表1 三组患者一般情况比较(s)
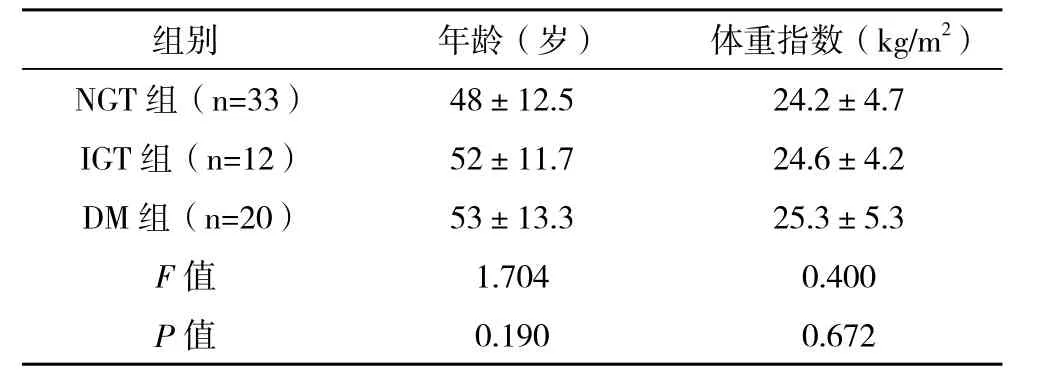
表1 三组患者一般情况比较(s)
NGT 组(n=33)48±12.5 24.2±4.7 IGT 组(n=12)52±11.7 24.6±4.2 DM 组(n=20)53±13.3 25.3±5.3 F值 1.704 0.400 P值 0.190 0.672
1.3 统计学处理 采用SPSS 17.0软件对所得数据进行统计分析,计量资料用(s)表示,采用方差分析,计数资料采用 字2检验,以P<0.05为差异有统计学意义。
2 结果
各时间点血糖水平变化:激素治疗后所有患者日平均血糖较激素治疗前升高,且餐后血糖升高明显,尤其以午餐后至睡前血糖升高为主,空腹血糖大多正常,空腹血糖正常49例(75.38%),出现夜间及空腹无症状低血糖(血糖≤3.9 mol/L)3例。见表2、表3。
表2 激素治疗前三组患者空腹及三餐后2 h平均血糖监测结果比较(s)mmol/L
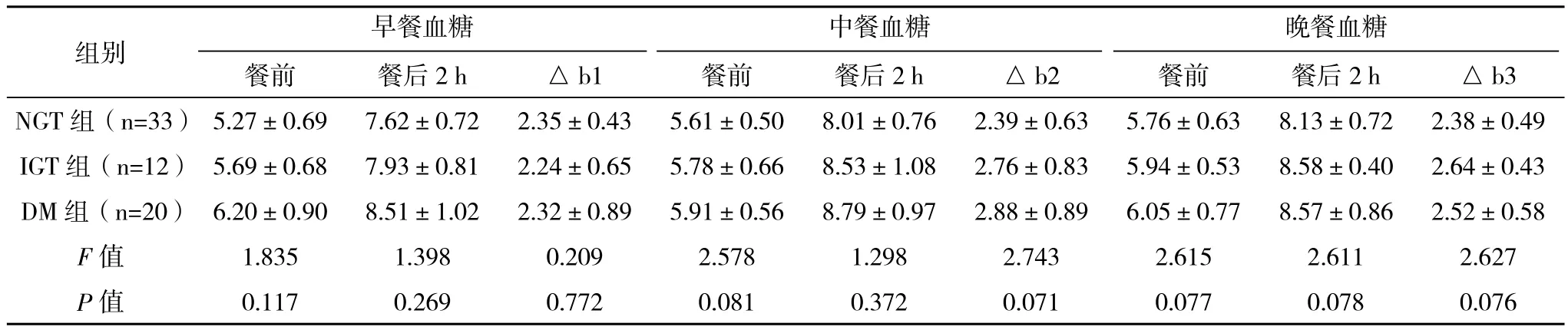
表2 激素治疗前三组患者空腹及三餐后2 h平均血糖监测结果比较(s)mmol/L
注:△b1、△b2、△b3分别表示早中晚餐后与餐前血糖的差值
早餐血糖 中餐血糖 晚餐血糖组别 餐前 餐后2 h △b1 餐前 餐后2 h △b2 餐前 餐后2 h △b3 NGT 组(n=33)5.27±0.69 7.62±0.72 2.35±0.43 5.61±0.50 8.01±0.76 2.39±0.63 5.76±0.63 8.13±0.72 2.38±0.49 IGT 组(n=12)5.69±0.68 7.93±0.81 2.24±0.65 5.78±0.66 8.53±1.08 2.76±0.83 5.94±0.53 8.58±0.40 2.64±0.43 DM 组(n=20)6.20±0.90 8.51±1.02 2.32±0.89 5.91±0.56 8.79±0.97 2.88±0.89 6.05±0.77 8.57±0.86 2.52±0.58 F值 1.835 1.398 0.209 2.578 1.298 2.743 2.615 2.611 2.627 P值 0.117 0.269 0.772 0.081 0.372 0.071 0.077 0.078 0.076
表3 激素治疗后三组患者空腹及三餐后2 h平均血糖监测结果比较(s)mmol/L
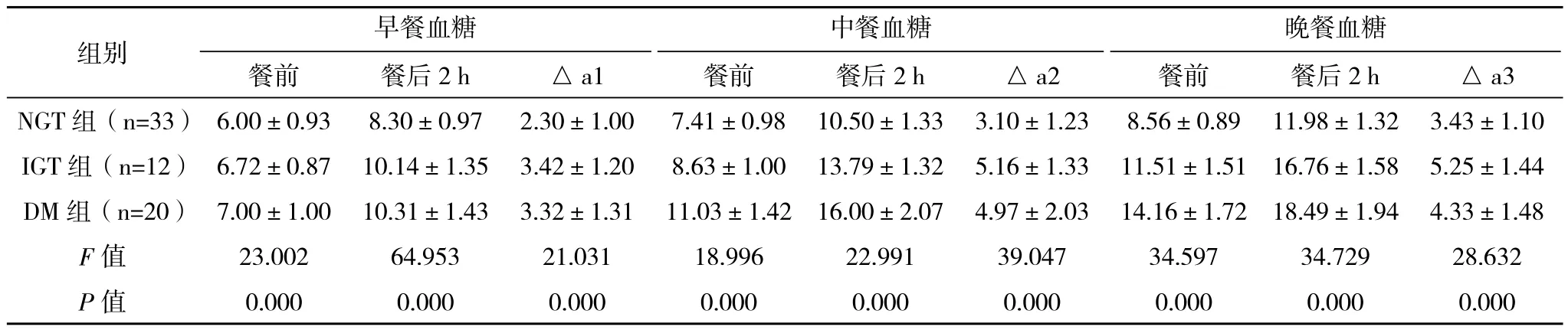
表3 激素治疗后三组患者空腹及三餐后2 h平均血糖监测结果比较(s)mmol/L
注:△a1、△a2、△a3分别表示早中晚餐后与餐前血糖的差值
中餐血糖组别 早餐血糖晚餐血糖餐前 餐后2 h △a1 餐前 餐后2 h △a2 餐前 餐后2 h △a3 NGT 组(n=33)6.00±0.93 8.30±0.97 2.30±1.00 7.41±0.98 10.50±1.33 3.10±1.23 8.56±0.89 11.98±1.32 3.43±1.10 IGT 组(n=12)6.72±0.87 10.14±1.35 3.42±1.20 8.63±1.00 13.79±1.32 5.16±1.33 11.51±1.51 16.76±1.58 5.25±1.44 DM 组(n=20)7.00±1.00 10.31±1.43 3.32±1.31 11.03±1.42 16.00±2.07 4.97±2.03 14.16±1.72 18.49±1.94 4.33±1.48 F值 23.002 64.953 21.031 18.996 22.991 39.047 34.597 34.729 28.632 P值 0.000 0.000 0.000 0.000 0.000 0.000 0.000 0.000 0.000
由表2、表3可见,三组患者在GC治疗前,餐前、餐后血糖水平及餐前餐后血糖差值比较差异无统计学(P>0.05),三组患者在GC治疗后,餐前、餐后血糖水平均较治疗前升高,且餐后血糖呈持续性升高趋势;IGT和DM组餐后血糖升高值明显高于NGT组,且三组间血糖波动差异有统计学意义(P<0.05)。
3 讨论
GC由于其具有免疫抑制、可溶解淋巴细胞等多种作用,在临床上广泛用于治疗血液系统疾病。但在其发挥治疗作用的同时也有可能引起多种不良反应,尤其在大剂量、长疗程应用时,其中类固醇糖尿病即为其严重不良反应之一[5]。GC是经典的胰岛素反调节激素,对糖代谢的作用主要源自其对胰岛素降糖作用的拮抗,目前认为GC导致机体发生糖代谢紊乱的机制可能由于下列作用所致:(1)促进肝糖原异生,增加肝糖原合成:GC可激活肝细胞中糖异生的关键酶(如磷酸烯醇式在丙酮酸羧激酶及葡萄糖-6-磷酸酶)而促进糖异生,使血糖水平升高,同时加速脂肪分解,增加甘油及游离脂肪酸的释放,为糖异生提供底物;(2)拮抗胰岛素的生理作用:通过提高肝细胞对一系列激素如胰高血糖素、肾上腺素及生长激素的敏感性及对其升糖作用的协同和允许作用拮抗胰岛素的降糖作用;(3)抑制周围组织特别是肌肉组织对葡萄糖的摄取和利用;(4)诱导胰岛素细胞凋亡通过exendin-4等[6]。此外,有研究提示,GC对胰岛功能可能有损害作用[7]。
GC致高血糖的作用与使用的类固醇制剂、剂量及时间有关[8-9],醋酸强的松为中效类固醇制剂,其作用最强时间是4~8 h,目前临床GC多为晨起定点顿服,因此提示糖皮质激素治疗应关注餐后血糖,尤其是中餐和晚餐后血糖,而且在早期应用时即要密切监测血糖。王中京等发现类固醇糖尿病发生与GC日最大维持剂量,24 h平均血糖,餐后血糖漂移幅度水平显著相关,而与性别、激素冲击疗程、平均血糖漂移幅度、激素维持时间无关[10]。GC致高血糖待其减量或停药后糖代谢异常能恢复至用激素前水平[11]。对于GC引起的高血糖单纯饮食运动控制效果不好,许多血液病患者常常因血小板减少、贫血等原因不适合运动,胰岛素治疗常作为首选。
GC所致糖尿病发生过程与2型糖尿病有相似的一些特点,具备有糖耐量完全正常→糖耐量减低→糖尿病发展阶段[12],但是通过本组65例血液病患者激素治疗前后血糖谱监测及文献复习,可以发现GC所致高血糖有其自身的特点:(1)血糖升高临床症状较轻,不易被发现,尤其是基础糖代谢正常的患者。(2)24 h平均血糖水平升高,血糖以餐后血糖升高为主,午餐、晚餐升高较快,空腹血糖多为正常或轻度升高。(3)餐后血糖漂移程度较大,无症状低血糖主要发生在凌晨3:00~6:00,可能与较大剂量GC治疗后,内源性皮质醇分泌完全被抑制,患者从4:00~6:00既无内源性也无外源性糖皮质激素的糖异生作用,因而发生空腹低血糖[13]。
因此,对于GC治疗的血液系统疾病患者,应根据以上血糖变化特点做好类固醇糖尿病的防治,具体措施如下:(1)密切监测血糖变化,筛查高危人群,建议患者GC治疗前均行糖化血红蛋白检测及OGTT试验了解患者糖代谢状态。(2)掌握血糖变化特点,合理使用GC,使用GC时应注意:①固定用药时间,监测血糖变化的规律;②固定用药模式,减少血糖波动。③尽可能减少日最大维持量及用药持续时间。(3)了解血糖变化特点,根据GC剂量的增减,及时调整胰岛素的剂量。(4)加强餐后血糖控制,防止血糖过度波动。(5)减少夜间用药剂量,防止低血糖发生。(6)尽可能减少影响血糖代谢的药物摄入。(7)对于高危人群,需加强糖尿病的宣教工作,尽早启动饮食和运动的基础治疗。(8)对于IGT和DM患者,尽早使用胰岛素治疗。
由于激素对血液病患者治疗而言是非常重要甚至是必需的药物,并且多为长疗程治疗,因此,血液科医师在患者GC治疗期间要定期监测血糖,对餐后血糖的监测尤为重要,以期早期发现激素所致血糖异常,避免漏诊,减少高血糖对患者产生不良影响。动态血糖监测系统(CGMS)监测较传统的血糖监测方法可获得更多的信息,可以帮助临床更详细地认识血糖波动的特征[14-15],值得临床推广,但其费用昂贵,在大部分基层医院推广目前尚存在一定难度。GC所致血糖升高有其自身特点[16],随着激素的减量或停用,大多数患者血糖都可以恢复正常,因此,在激素减量过程中应密切监测血糖变化,及时调整降糖药或者胰岛素的剂量,必要时甚至停药,以防发生严重的低血糖反应。
[1]傅淑霞,邢玲玲,裴华颖,等.糖皮质激素代谢异常的影响因素及临床表现[J].临床荟萃,2007,22(16):1144-1147.
[2]Furnary A P,Wu Y X,Bookin S O.Effect of hyperglycemia and continuous intravenous insulin infusions on outcomes of cardiac surgical procedures:the Porland Diabetic Project[J].Endocr Pract,2004,10(2):21-33.
[3]傅淑霞,张春霞,闫喆,等.肾脏病患者糖皮质激素致高血糖的特点及瑞格列奈的疗效[J].中国糖尿病杂志,2010,12(18):925-929.
[4]中华医学会糖尿病分会.中国2型糖尿病防治指南标准(2007年版)[J].中华医学杂志,2008,88(18):1227-1250.
[5]Clore J N,Thurby-Hay L.Glucocorticoid-induced hyperglycemia[J].Endor Prac,2009,15(5):469-474.
[6]廖二元,莫朝晖.内分泌学[M].第2版.北京:人民卫生出版社,2010:1545-1547.
[7]Munir A,Newell-Price J.Management of diabetes mellitus in Cushing,s syndrome[J].Neuroendocrinology,2010,92(1):82-85.
[8]Uzu T,Harada T,Sakaguchi M,et al.Glucocorticoid-induced diabetes mellitus:prevalence and risk factors in primary renal diseases[J].Nephron Clin Pract,2006,105(2):54-57.
[9]Vondra K,Hampl R.Glucocorticoids and diabetes mellitus[J].Vnitr Lek,2006,52(5):493-497.
[10]王中京,赵缇,邓艾平,等.糖皮质激素治疗特发性血小板减少性紫癜患者血糖变化特点及对策[J].中国药房,2011,22(14):1304-1305.
[11]Over D S,Shah A,Bettenhausen S.How to manage steroid diabetes in the patient with cancer[J].Support Oncol,2006,4(9):479-483.
[12]付慧稳,权学莲,王金燕,等.糖皮质激素继发糖尿病血糖变化特点及综合防治的临床研究[J].河北医药,2009,31(7):811-812.
[13]曾惠琼,伍少霞,何俊奇,等.大剂量糖皮质激素治疗重症结缔组织病的动态血糖观察[J].现代临床医学,2012,38(2):88-90.
[14]Golicki D T,Golicka D,Groele L,et al.Continuous glucose monitoring system in children with type 1 diabetes mellitus:a systematic review and meta-analysis[J].Diabetologia,2008,51(2):233-240.
[15]Chetty V T,Almulla A,Odueyungbo A,et al.The effect of continuous subcutaneous glucose monitoring(SBGM)versus intermittent whole blood finger-stick glucose monitoring(SBGM)on hemoglobin A1c(HBA1c)levels in type I diabetic patients:a systematic review[J].Diabetes Res Clin Pract,2008,81(1):79-87.
[16]付建芳,涂艳阳,高彬,等.糖皮质激素治疗患者动态血糖特征及意义[J].实用预防杂志,2011,18(1):113-115.

