老年股骨粗隆间骨折ITST髓内针内固定与LCP内固定手术的疗效比较
郑 江,李开南,赵 平,汪学军,母建松
(成都大学附属医院骨科,四川成都610081)
股骨粗隆间骨折指股骨颈基底至小粗隆水平之间的骨折,属于关节囊外骨折,是老年人的常见骨折,发病率较高[1]。因老年人骨质疏松,跌倒时下肢突然扭转或急剧过度外展或内收,或外力直接冲击大粗隆即可发生骨折。股骨粗隆处血运丰富,很少发生骨不愈合。既往治疗以非手术疗法为主,但高龄患者长期卧床引起的并发症较多,病死率高,且易引起畸形愈合,影响患肢功能。目前倾向于手术治疗,以减少卧床并发症,使患者早日下地活动,提高生活质量,降低死亡率和减少髋内翻的发生率[2]。自2007年1月至2011年1月本院对321例老年股骨粗隆骨折患者分别以股骨近端ITST髓内针及解剖型接骨板内固定治疗,并比较二者的临床疗效。
1 资料与方法
1.1 一般资料 选择本院2007年1月至2011年1月老年股骨粗隆间骨折患者321例,其中摔伤226例,车祸伤76例,高坠伤12例,其他7例。合并内科疾病:糖尿病53例,心脏病46例,高血压70例,肺部疾病63例,脑血管疾病42例。入院后完善术前准备,积极处理内科并发症,使身体状态尽快达到耐受手术和术后康复的要求。根据患者病情、意愿及骨折类型选择手术方式,分为内锁股骨近端髓内钉(ITST)内固定组(ITST组)及解剖型锁定接骨板(LCP)手术组(LCP组)。(1)ITST组182例,男89例,女93例;年龄75~103岁,平均(86.0±4.5)岁;所有骨折均经X线及CT证实,根据Evans分型标准分型,Ⅰ型41例,Ⅱ型56例,Ⅲ型53例,Ⅳ型20例,Ⅴ型12例。(2)LCP组139例,男65例,女74例;年龄73~92岁,平均(82.0±5.3)岁;所有骨折均经 X线及CT证实,根据Evans分型标准分型,Ⅰ型32例,Ⅱ型40例,Ⅲ型37例,Ⅳ型21例,Ⅴ型9例。两组间年龄、性别、Evans分型等临床资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 手术方法 两组患者均采用硬膜外麻醉或气管内插管麻醉。麻醉成功后,患者仰卧位,患肢外展,牵引复位,C臂透视满意,常规消毒铺巾。ITST组患者自股骨大粗隆顶点向近端作长约5~7cm的切口,逐层切开达大粗隆顶点。正位透视下于大粗隆顶点开孔,选择合适的ITST,连接导向器后,插入髓腔,在C臂X线机透视下确定插钉深度后分别于近端利用定位器置入1枚拉力螺钉并锁定(视情况必要时可再植入1枚防旋螺钉),髓内针远端用远端锁钉行远端静态或动态锁定。C臂透视证实骨折复位内固定满意后,冲洗伤口,彻底止血,近端切口置入引流管,逐层缝合切口。LCP组患者取髋关节外侧切口,长度依据内固定钢板的长度而定,复位骨折满意后,不剥离骨膜,置入测试满意之LCP,掌握好股骨颈前倾角及颈干角,置入配套螺钉,股骨颈螺钉长度以螺纹部分越过骨折线但不穿破股骨头为宜,股骨干螺钉均穿过对侧骨皮质。C臂X线机透视骨折复位及内固定满意,冲洗伤口,彻底止血,放置负压引流,逐层缝合。
1.2.2 围术期处理 术前30min、术后24h预防性使用抗生素预防感染,加强营养,加强主动、被动功能锻炼,所有患者均不使用止血药,预防静脉血栓形成。ITST组术后第2天拔除引流管后视身体情况可下地行走或部分负重,LCP组术后3~4周扶双拐下床不负重活动,根据X线复查骨痂形成情况决定负重时间。
1.2.3 观察指标 比较两组手术时间、切口长度、术中出血量、住院时间、负重时间、骨折愈合时间及并发症情况;术后对两组持续随访,按Harris标准评定两组患者术后髋关节功能,比较两组术后髋关节功能恢复情况。按Harris髋关节功能评分[2]:满分100分,得分越高,髋关节功能越好,90~100分为优;80~89分为良;70~79分为中;70分以下为差。
1.3 统计学处理 应用SPSS11.0软件进行统计学分析。计量资料用±s表示,组间比较采用t检验,计数资料采用率表示,组间采用χ2检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 两组患者术中、术后相关指标比较 两组患者手术时间、切口长度、术中出血量、负重时间比较,差异有统计学意义(P<0.05);住院时间和骨折愈合时间比较,差异无统计学意义(P>0.05),见表1。LCP组术后发生并发症9例(6.5%),其中内固定松动2例,骨折不愈合1例,髋内翻3例,伤口感染1例,髋关节功能障碍2例;ITST组术后发生并发症4例(2.2%),其中髋内翻2例,下肢静脉血栓形成1例,髋关节功能障碍1例。ITST组术后并发症发生率明显低于LCP组(P<0.05)。2.2 两组患者术后远期效果比较 参照Harris评分法评定两组患者术后1、2、3年患髋关节功能。321例患者均随访1年,LCP组优良率为93.5%,ITST组优良率为97.8%;241例患者获得随访2年,LCP组优良率为93.7%,ITST组优良率为98.6%;157例患者获得随访3年,LCP组优良率为95.4%,ITST组优良率为97.8%;两组患者术后患侧髓关节功能恢复良好,两种内固定方式均取得良好疗效,但ITST组的优良率略高于LCP组(P>0.05)。见表2~4。
表1 两组患者术中、术后相关指标比较(±s)

表1 两组患者术中、术后相关指标比较(±s)
*:P<0.05,与ITST组比较。
组别 n 手术时间(min) 切口长度(cm) 术中失血(mL) 住院时间(d) 负重时间(d) 骨折愈合时间(d)LCP组 139 60.0±35.0* 11.0±2.3* 150.0±53.0* 7.0±4.0 48.0±17.0*72.0±26.0 ITST组 182 40.0±16.0 5.0±1.7 75.0±22.0 5.0±2.0 15.0±9.0 68.0±14.0
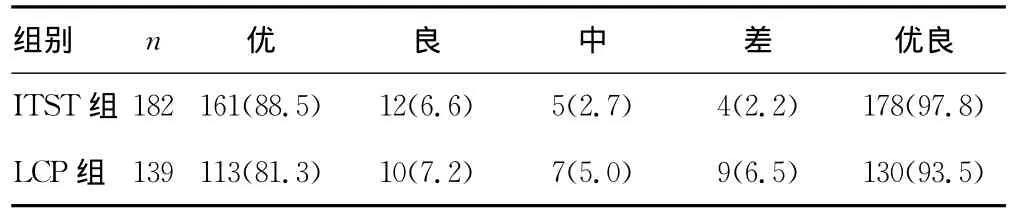
表2 两组患者术后1年Harris评分比较[n(%)]
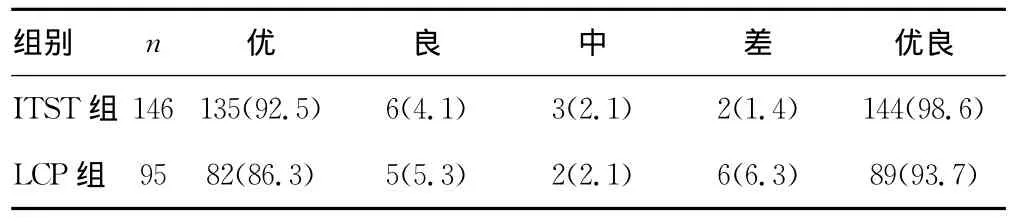
表3 两组患者术后2年Harris评分比较[n(%)]
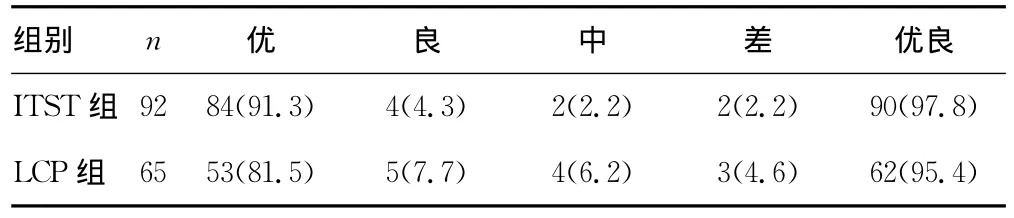
表4 两组患者术后3年Harris评分比较[n(%)]
3 讨 论
股骨粗隆部骨折是骨科常见病、多发病,占髋部骨折的10%~30%,占股骨上端骨折的7%~10%。该疾病多见于老年人,随着人口老龄化的出现,近年来呈上升趋势。老年患者往往伴骨质疏松,合并多种内科疾病,治疗难度进一步增加。其近端骨折块由于附着于大粗隆的臀中肌及臀小肌而外展,小粗隆由于髂腰肌而屈曲加外旋,骨折远端则由于内收肌群出现内收,在这些肌群的应力作用下,往往发生骨断端的成角和移位,加之跌伤瞬间暴力作用,骨折区域往往呈粉碎样改变,个别患者骨折大小粗隆分离更明显,给术中复位带来很大困难[3]。部分学者推荐保守治疗,但如果治疗不当,会导致髋内翻畸形,形成畸形连接,造成跛行,并由于承重线的改变,可能在后期引起患肢创伤性关节炎,影响患肢功能。同时,如患者长期卧床,还会引起压疮、肺部感染、尿路感染、深静脉血栓等并发症的发生。有研究已经证实股骨粗隆间骨折患者非手术治疗的死亡率比手术治疗高4.5倍。随着手术内固定材料和手术技术的不断提高,加之高龄患者的生理特点,复位不一定强求解剖复位,以减少手术时间,使患者越来越倾向于手术治疗,手术能够减少该骨折的并发症,降低病死率。因此,目前多数学者主张首选手术治疗,现在内固定器材种类较多,且各具特点,主要有髓内(如ITST、股骨近端髓内钉等)、髓外(如动力髋螺钉、LCP锁定加压接骨板等)固定两种[4]。本文对本院近年两种常用股骨粗隆间骨折固定方式ITST和股骨近端LCP内固定的临床资料进行对比,评估二者对股骨粗隆间骨折治疗的应用价值。本文结果显示,ITST组切口长度短、术中出血量少、手术时间短、负重时间早,术后并发症发生率低,和LCP组比较,差异有统计学意义(P<0.05)。两组患者住院时间、骨折愈合时间差异无统计学意义 (P<0.05),提示ITST对于股骨粗隆骨折,尤其手术耐受性差的高龄患者,能够缩短手术时间,减少手术创伤,减少周围软组织、血管和神经的损伤,减少下肢深静脉炎发生和降低感染率,降低手术风险,促使患者早日下地活动,提高生活质量。本文参照Harris评分法评定两组患者术后1、2、3年患髋关节功能,均取得了较好的评分,说明在合格的手术操作下,ITST及LCP都能有效地恢复患侧髋关节功能,取得良好疗效。但从本文的数据可以得知,LCP对患者早期影响较大,负重时间较长,对骨折稳定性不如ITST。
ITST有更强的抗弯曲和抗剪力能力,能固定涉及小粗隆甚至粗隆间的粗隆下骨折,避免近端锁钉断裂,可以恢复正常股骨颈70%折弯强度和30%扭转强度,轴向负荷可达体质量4~5倍。所以采用ITST进行内固定治疗能够提供更理想的成角和旋转稳定性,产生更强的支持力和稳定性,拥有较粗的直径,只要开口点选择正确,一般在髓内很少发生摆动,起到了初始稳定、防止旋转的作用。但为达到手术效果,术者术前应仔细阅片,了解患者骨折分型、髓腔大小,从而决定钉的长短、粗细;复位首选间接复位技术,力度要适中,不要过分追求解剖重建,保留骨折片的血液供应,髓内固定使骨折端干扰较少,提高骨折愈合率;扩髓时逐级扩大,避免使用暴力。此外,使用ITST进行内固定治疗时,手术的适应证要求也比较高,应仔细根据患者的骨折情况、时间来决定是否应用ITST,使患者接受最佳的治疗[5]。但临床上往往有一部分骨折不能通过间接复位技术复位,手术中还发现这类骨折还有软组织嵌于骨折断端中,使骨折的复位和主钉的插入成为难题。对于这类骨折,必须采用有限切开的方法,不必完全暴露骨折断端,解除软组织的镶嵌、复位钳固定后,即可置入重建钉。重建钉固定系统操作简便,可扩髓或不扩髓,更符合生物力学结构,加上固定牢固,临床并发症少、风险小。术后可视患者情况早期扶拐下地锻炼,减少老年患者长期卧床引起的一系列并发症,但对于严重的骨质疏松及骨皮质较薄的患者,应适当延长负重时间。
LCP其螺钉与接骨板通过螺纹连成一体,连接锁定形成一种框架结构,也被称为内置外固定,能对骨折进行有效的支撑[6]。在抗剪切力方面稍差于髓内固定系统,在慢性不稳定和持续旋转剪力持续作用引起疲劳张力增加时,锁定螺钉头部也会发生断裂[7]。股骨粗隆周围骨折后股骨头所受压力主要沿内固定物向下传导,同时髋关节负重力线与内固定走行方向夹角对骨折内外所产生的压应力与张力有直接影响。而解剖钢板等系统属于偏心的髓外固定系统,将固定物置于张力侧,钉板结合部受力大,易致股骨头切割及股骨内侧骨皮质缺损而出现髋内翻,且采用钉板结构治疗有手术创伤大、失血多、组织剥离多、内固定易松动及易发生骨不连等缺点。重建钉属中心位轴向固定,内固定物所受弯曲应力较钢板减少,内固定物断裂发生率较低[8],同时有固定角度的螺栓可恢复股骨颈干角,不易发生髋内翻畸形。
综上所诉,对于高龄股骨粗隆间骨折患者,ITST与股骨近端LCP都能进行有效地治疗,远期疗效也并无太大差异。内固定方式的选择主要取决于患者骨折类型、身体状况、术者对内固定材料的操作熟练程度等,但如果手术目的是为提高患者生活质量,使患者能够早期负重,减少卧床并发症,ITST也许是一种较好的选择。
[1]宋锡伦,唐广应,苏军,等.动力髋螺钉、解剖型钢板及中空螺钉治疗股骨粗隆间骨折的疗效分析[J].中国骨与关节损伤杂志,2006,21(1):58-59.
[2]杨广忠,欧阳夏辉,陈江涛.老年骨质疏松性股骨粗隆间骨折的手术治疗策略[J].中国骨与关节损伤杂志,2007,22(8):635-637.
[3]刘明建,陈岳峰.闭合复位ITST股骨近端髓内钉治疗老年股骨粗隆部骨折[J].中国当代医药,2009,16(11):32-33.
[4]荣国威,王承武.骨折[M].3版.北京:人民卫生出版社,2004.
[5]王洪兵,张普晟,李桂风.闭合复位股骨近端髓内钉内固定治疗老年股骨粗隆间骨折[J].中国医药指南,2010,8(29):263-264.
[6]崔丙军,孙宝群,崔文峰,等.股骨近端解剖钢板治疗30例股骨粗隆间粉碎性骨折[J].重庆医学,2010,39(7):853-854.
[7]张功林,葛宝丰.锁定钢板国外应用进展[J].中国骨伤,2009,22(8):643-645.
[8]胥少汀.实用骨科学[M].3版.北京:人民军医出版社,2005:719-723.

