妊娠期糖尿病孕妇产后糖代谢异常的影响因素
周 莉 吴连方 范 玲 李晓玉
(1.首都医科大学附属北京妇产医院产科,北京 100026;2.北京积水潭医院内科,北京 100035)
妊娠期糖尿病(gestational diabetes mellitus, GDM)是孕期常见的合并症。近年来,产前管理逐渐规范化,GDM孕妇孕期血糖控制良好后大大降低了孕期、分娩期及产后合并症的发生[1]。但是,随着生活水平的提高及人们膳食结构的改变,产后糖代谢异常的发病率却有逐年上升的趋势[2],且GDM孕妇产后患糖尿病的风险比正常人群高出4倍以上[3],因此,国内外学者均呼吁加强GDM孕妇的产后管理工作[4]。产后糖代谢异常包括糖尿病(diabetes mellitus,DM)、空腹血糖受损 (impaired fasting glucose,IFG)和糖耐量受损(impaired glucose tolerance,IGT),本文收集了2008年1月至2010年12月在首都医科大学附属北京妇产医院进行产前检查、分娩的GDM患者的临床资料,并随访其产后6~8周的糖代谢转归情况,将其分为糖代谢正常组和糖代谢异常组,分析产后糖代谢异常的相关因素。
1 资料和方法
1.1 研究对象
2008年1月至2010年12月首都医科大学附属北京妇产医院的分娩孕妇为38 731例,其中GDM孕妇2 649例,北京妇产医院GDM发生率为6.84%。选择进行系统产前检查、完整随访的624例GDM孕妇为研究对象,产后6~8周进行口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)及血脂的检查。
1.2 研究方法
1)分组:将624例妊娠期糖尿病孕妇根据产后6~8周糖代谢恢复情况分为糖代谢正常组(A组,444例)和糖代谢异常组(B组,180例)。比较2组产妇孕前、孕期及产后相关资料。
2)观察指标:① 孕妇的一般情况,包括年龄、孕产次、孕前体质量指数(body mass index,BMI)、DM家族史。②孕期GDM诊断的孕周、孕期体质量增长、孕期是否应用胰岛素、孕期相关合并症。③ 产后BMI、是否母乳喂养、血脂水平。
3)诊断方法:GDM筛查诊断标准(2008年我国妊娠合并糖尿病诊治推荐指南标准):凡有糖尿病家族史、孕前体质量≥90 kg、孕前曾有多囊卵巢综合征、不明原因流产、死胎、巨大儿或畸形儿分娩史等高危因素者首次产检即进行糖筛查试验(glucose challenge test,GCT)或直接进行口服葡萄糖耐量检查(OGTT),无高危因素者孕20~24周常规行糖筛查试验,即将50 g无水葡萄糖溶于250~300 mL水中5 min之内喝完,1 h以后检测静脉血糖值,≥7.8 mmol/L为糖筛查异常,若<11.1 mmol/L则需行OGTT,即检查前空腹8~14 h,检测空腹血糖,然后将75 g无水葡萄糖溶于250~300 mL水中5 min之内喝完,分别于1、2、3 h后检测静脉血糖值,4项血糖值上限分别为5.8、10.6、9.2、8.1 mmol/L,其中两项异常为 GDM,若 50 g 葡萄糖筛查≥11.1 mmol/L则直接检测空腹血糖,若≥5.8 mmol/L为 GDM,若 <5.8 mmol/L则行 OGTT检查。孕期血糖控制标准:空腹血糖3.3~5.6 mmol/L,餐前血糖3.3 ~5.8 mmol/L,餐后血糖4.4 ~6.7 mmol/L,夜间血糖 4.4 ~6.7 mmol/L[5]。
产后2月随访时糖代谢情况诊断标准参照1999年WHO推荐的糖尿病诊断标准:①DM:空腹血糖≥7.0 mmol/L、或2 h血糖≥11.1 mmol/L;② 空腹血糖受损(impaired fasting glucose,IFG):空腹血糖≥6.1 mmol/L但<7.0 mmol/L;③ 糖耐量减退(impaired glucose tolerance,IGT):空腹血糖 <6.1 mmol/L ,OGTT 2 h 血糖≥7.8 mmol/L 但 <11.1 mmol/L[6]。
1.3 统计学方法
应用SPSS 13.0软件对数据进行统计学分析,计量资料用均数±标准差(±s)描述,采用t检验进行分析,计数资料用例数、百分率描述,采用卡方检验进行分析。以P<0.05为差异有统计学意义。
2 结果
2.1 妊娠期糖代谢异常孕妇产后糖代谢转归
624例GDM患者产后糖代谢正常者444例(71.2%),产后糖代谢异常者 180 例(28.8%),DM 18 例 (2.9%);IFG 32 例 (5.1%),IGT 130 例(20.8%)。
2.2 两组孕妇一般情况的比较
糖代谢异常组有DM家族史者较糖代谢正常组多,孕前BMI较高,差异均有统计学意义;年龄、孕产次和孕期体质量增长比较,两组差异均无统计学意义,详见表1。
2.3 孕期血糖的比较
糖代谢异常组(B组)GDM的诊断孕周较早,与糖代谢正常组(A组)相比,差异有统计学意义;B组50 g葡萄糖筛查试验、空腹、OGTT1、OGTT2血糖和HbA1C均高于A组,差异有统计学意义,OGTT3血糖的差异无统计学意义,详见表2。
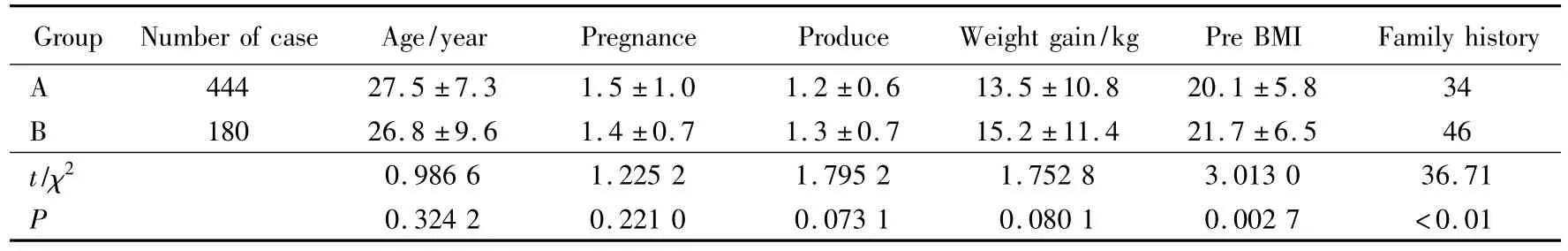
表1 两组孕妇一般情况的比较Tab.1 Comparisons of general conditions between two groups
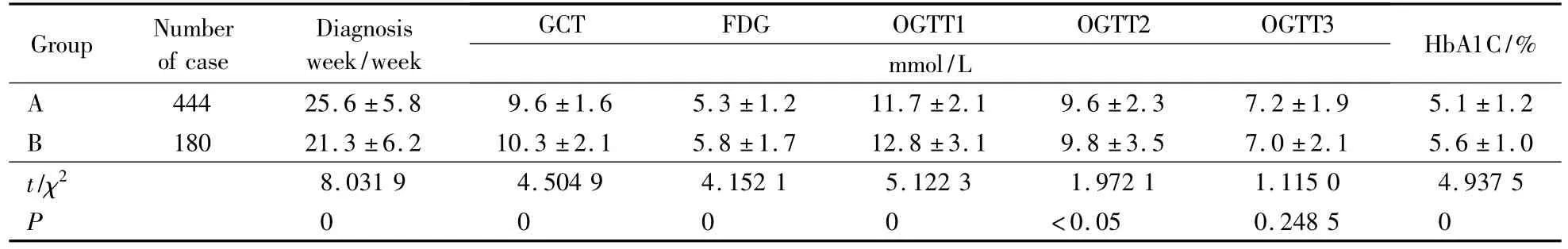
表2 两组诊断孕周、孕期血糖情况的比较Tab.2 Comparisons of the time point of diagnosis GDM,blood glucose during pregnancy
2.4 孕期母儿合并症及胰岛素治疗情况比较
糖代谢正常组(A组)孕期母儿合并症的发生率均低于糖代谢异常组(B组),差异有统计学意义。A组孕期应用胰岛素比例低于B组,差异有统计学意义(P <0.01),详见表3。
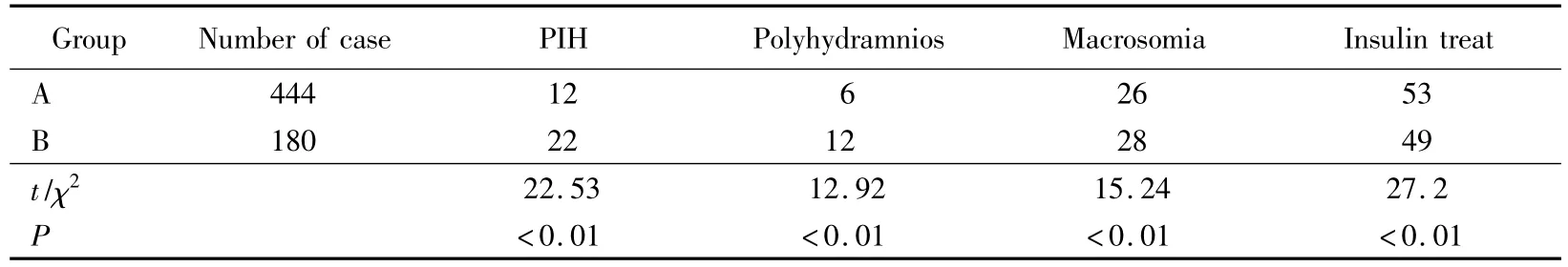
表3 孕期母儿合并症Tab.3 Complications of women and their babies during pregnancy
2.5 产后产妇体质量、血脂、母乳喂养情况比较
糖代谢正常组(A组)产后BMI、低密度脂蛋白、总胆固醇、三酰甘油均低于糖代谢异常组(B组),差异有统计学意义,A组高密度脂蛋白高于B组,差异有统计学意义,两组母乳喂养比例差异无统计学意义,详见表4。
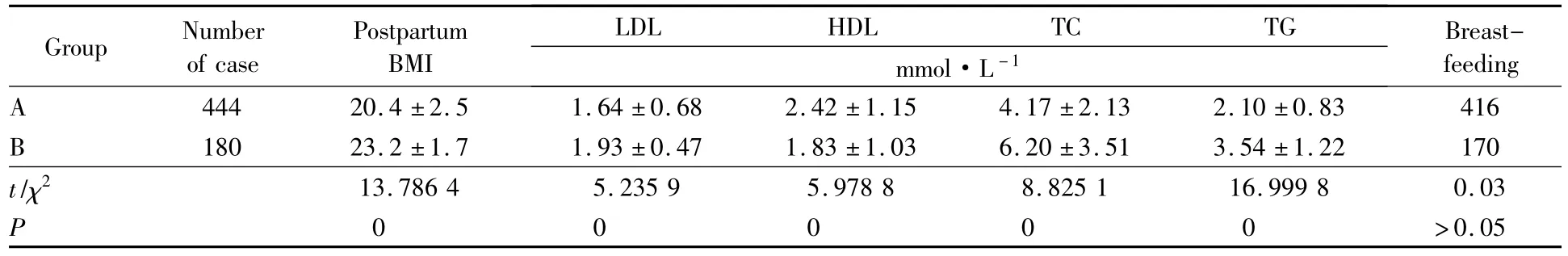
表4 产后体质量、血脂、母乳喂养情况比较Tab.4 Comparisons of body mass,blood lipid and breast feeding
3 讨论
3.1 影响GDM孕妇产后糖代谢转归的相关因素
2008年1月至2010年12月北京妇产医院的分娩孕妇为38 731例,其中GDM孕妇2 649例,GDM发生率为6.84%,与2003年的发生率4%相比呈上升趋势[7]。北京妇产医院早在1998年即开始重视GDM产妇产后血糖代谢的恢复情况,联合6家首都医科大学附属医院进行了产后血糖异常相关因素分析[7],产后血糖异常率45.6%,本研究为28.8%。这种变化考虑与多年来随着对妊娠糖尿病的不断深入研究,不断完善的妊娠期糖尿病系统管理有关。
既往研究[7-8]中,诊断GDM的孕周早、空腹血糖高、需要胰岛素治疗是产后发生DM的高危因素,本研究与之相符。本研究比较了产后糖代谢正常组和异常组的GDM孕妇孕期使用胰岛素治疗情况、以及可能的相关因素如GDM诊断孕周、诊断时高血糖的位点,发现糖代谢异常组产妇孕期多有胰岛素应用史、且空腹血糖、OGTT1和OGTT2偏高,提示他们的胰岛素抵抗、空腹血糖受损及胰岛素释放延迟情况较产后糖代谢恢复正常的产妇明显。这正是产后发生DM的原因之一。
本资料对GDM孕妇合并妊娠期高血压疾病、羊水过多及巨大儿等合并症进行研究,发现此类与血糖相关的合并症的检出率远远低于既往流行病学调查的数据[9-10]。产后糖代谢恢复至正常的孕妇孕期合并症的发生更少,一方面说明对GDM孕妇加强管理后合并症的减少;另一方面也提示妊娠期高血压疾病、羊水过多及巨大儿等合并症一定程度上反映出孕妇代谢异常的严重状态,也可能是远期DM发生的警示之一。
国外研究[11]显示,GDM孕妇产后糖代谢恢复与孕期胰岛素抵抗程度以及产后BMI关系最密切。本研究中产后发生糖代谢异常者普遍存在严重脂代谢紊乱和较高的 BMI,提示孕前 BMI越大,不仅孕期GDM发生的风险增加,产后也易发生糖代谢异常。产后高脂血症也是发生产后DM的危险因素之一。可见高BMI和高脂血症是另两个影响产后糖代谢恢复至正常的因素。
产后2组的母乳喂养情况差异无统计学意义,这与国内部分学者的研究[8]结果不一致,可能缘于随着产前产后管理的完善以及住院期间宣教力度的加大,人们母乳喂养意识逐渐增强,绝大多数产妇均以母乳喂养为主。
3.2 重视GDM的产后随访
GDM是女性患2型糖尿病的主要高危因素之一,研究数据[3]表明,GDM孕妇未来患糖尿病的风险是正常妇女的4倍以上。糖尿病是一种进行性发展的慢性疾病,对人类的健康可造成不可逆的危害,严重影响人们的生活质量。
本研究中显示,DM家族史、孕前BMI、产后仍存在高脂血症的患者在产后糖代谢正常组和异常组差异有统计学意义,因此,对于这一人群应予以重视,加大宣教力度,加强孕期营养管理及产后健康管理,采取科学健康的生活方式以预防或推迟DM的发生。
定期进行OGTT及血脂的检查,对于有胰岛素治疗史的患者,给予预防性的治疗是必要的。比如有报道[12]称,胰岛素增敏剂可使 GDM产后发生 IGT向DM转变的风险下降63%。目前,美国GDM指南[12]推荐产后6~8周进行OGTT,以后每3年进行复诊。对于GDM产妇,北京妇产医院仍继续更远期的产后随访。
以上研究结果提示,诊断GDM的孕周愈早、有DM家族史、孕期应用胰岛素控制血糖、产后高BMI、高脂血症均为产后糖代谢恢复的影响因素。
[1]Victor Hugo GonzAlez-Quintero,Niki B,Istwan,Debbie J.Rhea,et al.The impact of glycemic control on neonatal outcome in singleton pregnancies complicated by gestational diabetes[J].Diabetes Care,2007,30(3):467-470.
[2]Dana Dabelea,Janet K.Snell-Bergeon,Cynthia L.Hartsfield,et al.Increasing prevalence of gestational diabetes mellitus(GDM)over time and by birth cohort[J].Diabetes Care,2005,28(8):579-584.
[3]Erica P.Gunderson,Charles P.Quesenberry,Jr,David R.Jacobs,et al.Longitudinal study of prepregnancy cardiometabolic risk factors and subsequent risk of gestational diabetes mellitus[J].Am J Epidemiology,2010,172(10):1131-1143.
[4]Jane Faith Kapustin.Postpartum management for gestational diabetes mellitus:Policy and practice implications[J].Journal of the American Academy of Nurse Practitioners,2008,20(11):547-554.
[5]中华医学会妇产科学分会产科学组,中华医学会围产医学会妊娠合并糖尿病协作组.妊娠合并糖尿病临床诊断与治疗推荐指南(草案)[J].中华妇产科杂志,2007,42(6):427.
[6]王吉耀.内科学[M].北京:人民卫生出版社,P972-984.
[7]吴连方,刘冬岩,黄醒华,等.妊娠期糖尿病孕妇分娩后血糖异常的相关因素分析[J].中华妇产科杂志,2003,38(3):140-142.
[8]孙伟杰,吴红花,杨慧霞,等.妊娠期高血糖患者产后糖代谢和脂代谢转归及其影响因素[J].中华围产医学杂志,2011,4,14(4):204-209.
[9]Louie J C,Brand-Miller J C,Markovic T P,et al.Glycemic index and pregnancy:A systematic literature review[J].J Nutr Metab,2010,282464.Epub 2011 Jan 2.
[10]Hillier T A,Pedula K L,Schmidt M M,et al,Childhood obesity and metabolic imprinting:the ongoing effects of maternal hyperglycemia[J].Diabetes Care,2007,30(9):2287-2292.
[11]Albareda M,Caballero A,Badell G,et al.Diabetes and Abnormal Glucose Tolerance in Women With Previous Gestational Diabetes[J].Diabetes Care,2003,26(4):1199-1205.
[12]Buchanan T A,Xiang A H,Peters R K,et al.Preservation of pancreatic beta-cell function and prevention of type 2 diabetes by pharmacological treatment of insulin resistance in high-risk hispanic women[J].Diabetes,2002,51(9):2796-2803.

