急性颅脑损伤患者血糖水平与预后的关系探讨
贺礼进
湖南永州市中心医院神经外科 永州 425000
颅脑损伤是神经外科的常见病和多发病,其中以重型及特重型颅脑损伤多见,病死率较高,为5%~15%[1]。颅脑损伤后机体会发生一系列应激变化,特别是交感神经兴奋导致肾上腺髓质的分泌增加而使患者的血糖水平应激性增高,研究表明,高血糖能加重机体缺血缺氧时脑损伤的严重程度[2]。脑损伤的预后和归转的评估目前以GCS评分法为主要依据,但GCS评分法仅仅能反映患者的意识状态,无法全面对病人的预后进行评估[3]。为进一步对脑损伤病人的预后作出准确的评估,本文通过检测118例颅脑损伤病人血糖水平,探讨颅脑损伤病人的血糖水平与预后及治疗之间的关系。
1 资料与方法
1.1 一般资料 选择2008-01-2010-12我院收治重型颅脑损伤病人118例,男65例,女53例;平均年龄(35.3±6.1)岁。所有病例均符合下述条件:(1)伤后6h内入院;(2)年龄>16周岁;(3)无其他部位严重损伤或并发症;(4)无重要脏器的急慢性疾病;(5)无糖尿病史;(6)伤后至入院未输入葡萄糖液。主要损伤类型:硬膜下血肿26例,硬膜外血肿34例,脑实质内出血23例,颅底粉碎性骨折并脑挫裂伤22例,弥漫性轴索损伤13例。
按病人入院时格拉斯哥昏迷评分分为4组:轻型损伤组(GCS评分13~15分)36例,中型损伤组(GCS评分9~12分)34例,重型损伤组(GCS评分6~8分)29例,特重型损伤组(GCS评分3~5分)19例。按病人伤后1个月的格拉斯哥预后评分分为3组,恢复良好组(包括恢复良好和中度残疾)63例,恢复不良组(包括重度残疾和植物生存)47例,死亡组8例。
1.2 标本的采集及标本的测定方法 病人入院时行空腹抽取静脉血2mL进行实验室检查(参考正常值3.6~6.4 mmol/L),并于第1周内隔天检测血糖,2~4周每周检测血糖1次,取入院当时和1个月时血糖水平(其中8例死亡患者为死亡前最后1次血糖检测)用于统计分析。
1.3 统计学方法 采用SPSS统计软件对患者的预后进行生存分析,并对预后、GCS评分和血糖之间的关系进行相关性分析,P<0.05为差异有统计学意义。
2 结果
2.1 GCS评分与预后的关系 GCS评分与预后存在相关性,恢复良好组的GCS评分分值较高,主要集中在13~15分,而恢复不良组的GCS评分分值中等,主要集中6~12分,死亡组GCS评分分值最低,主要集中于3~5分。说明GCS评分与预后存在相关性(表1)。
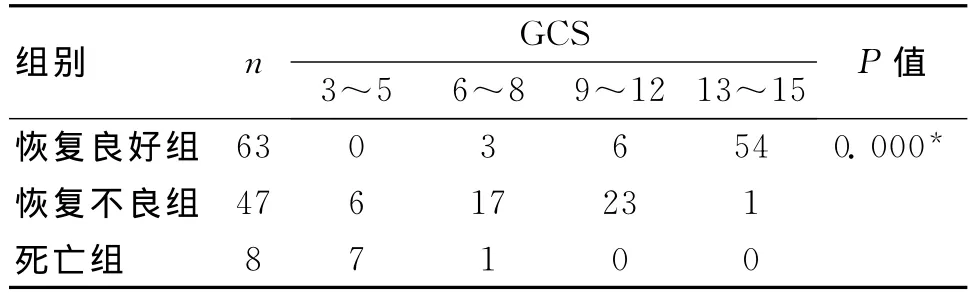
表1 GCS评分与预后关系
2.2 入院时血糖水平与GCS的关系 入院时不同血糖水平患者的GCS评分差异有统计学意义,正常血糖组(3.6~6.4mmol/L)GCS评分较高,主要集中于13~15分;较高血糖水平组(>6.4~11.0mmol/L)GCS评分较低,与正常血糖组比较,差异有统计学意义(P<0.05);高血糖水平组(>11.0mmol/L)GCS评分最低,与较高血糖水平组比较,差异有统计学意义(P<0.05)。说明血糖水平与GCS评分呈负相关。见表2。
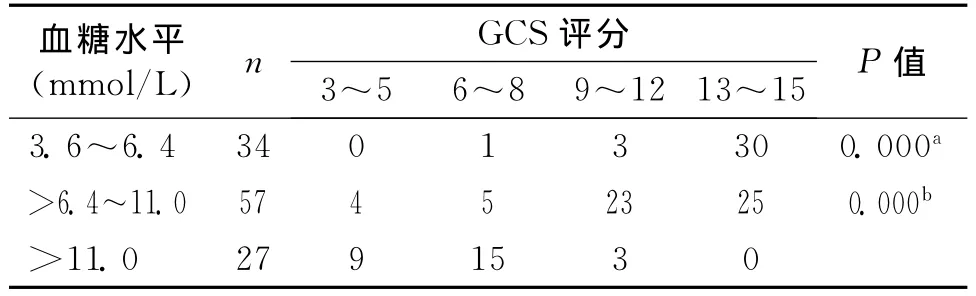
表2 入院时血糖水平与GCS评分的关系
2.3 入院时血糖水平与预后的关系 正常血糖组(3.6~6.4mmol/L)病死率为0(0/34);较高血糖水平组(>6.4~11.0mmol/L)病死率3.5%(2/57),与正常血糖组比较,差异有统计学意义(P<0.05);高血糖水平组(>11.0mmol/L)病死率最高,为22.2%(6/27),与较高血糖水平组比较,差异有统计学意义(P<0.05)。说明血糖水平与预后相关,血糖水平越高,病死率越高。见表3。
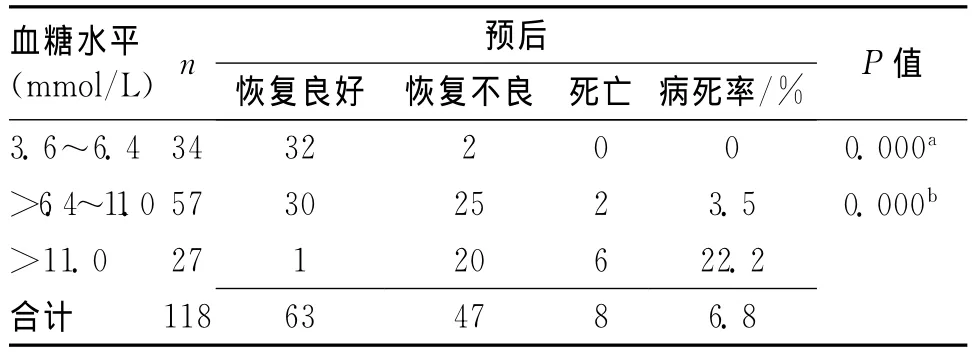
表3 入院时血糖水平与预后的关系
2.4 患者1个月后后血糖水平与预后的关系 经过控制血糖1个月后,大部分血糖水平均下降,正常血糖组(3.6~6.4 mmol/L)病死率0(0/80);较高血糖水平组(>6.4~11.0 mmol/L)病死率13.0%(3/23),与正常血糖组比较,差异有统计学意义(P<0.05);高血糖水平组(>11.0mmol/L)病死率最高,为33.3%(5/15),与较高血糖水平组比较,差异有统计学意义(P<0.05)。1个月后血糖水平较高者预后较差,病死率较高。见表4。

表4 患者1个月后(或死亡时)后血糖水平与预后的关系
3 讨论
急性颅脑损伤后易发生高血糖,尤其是重型颅脑损伤后更加明显,血糖在受伤后即开始升高,12~24h达到高峰,持续数小时或数天后逐渐降至正常范围,也有持续性增高者。其分子机制主要是[4-6]:(1)创伤性应激反应,颅内压升高可刺激大脑血糖中枢致血糖升高;(2)下丘脑-垂体系统及其传导系统遭到损伤,脑水肿对下丘脑及垂体的刺激或损伤导致胰高血糖素释放因子增加,以及生长素释放增加,从而产生高血糖;(3)患者存在胰岛素抵抗;(4)内源性神经兴奋作用,如交感神经兴奋等;(5)某些激素的影响:如糖皮质激素可促进肝中糖异生增强,抑制肌肉及脂肪组织摄取葡萄胎,糖利用减少;儿茶酚胺和胰高血糖素分泌增高导致胰高血糖素与胰岛素比值增加,血糖升高。此外,研究还发现,血糖水平的升高与脑组织损伤及损伤的程度有关,大多数学者认为血糖水平还与预后关系密切[7]。
本研究发现,入院时不同血糖水平患者的GCS评分之间存在差异,正常血糖组GCS评分较高,较高血糖水平组GCS评分较低,高血糖水平组GCS评分最低,三者之间比较,差异有统计学意义。血糖水平越高,GCS评分越低,血糖水平与GCS评分呈负相关。我们还发现,入院时血糖水平与预后有关,高血糖水平组病死率最高为22.2%,较高血糖水平组病死率3.5%,正常血糖组病死率0,说明血糖水平越高,病死率越高,患者的预后与血糖水平负相关。
高血糖对大脑神经系统有着严重的损害[8]。血糖增高后,由于缺氧,通过无氧酵解产生大量乳酸,造成细胞内酸中毒;同时,组胺、缓激肽等炎性介质含量增高可增加脑微血管的通透性,加重脑水肿;血糖升高还可使血黏度增高,进一步影响脑组织血流灌注,造成脑细胞不可逆损害;早期血糖升高虽可抑制酮体生成,但乳酸生成的增加加重了继发性脑损害[9-10]。因此,急性颅脑损伤后血糖水平的升高对患者的预后有着重要的影响[11]。本研究表明,脑损伤的严重程度与入院时血糖呈正相关,由此可见,测定入院时血糖值并结合GCS评分可较准确反映颅脑损伤的严重程度,能够为临床治疗和预后提供重要参考依据。
在治疗过程中,我们发现1个月后难以用药物控制的高血糖组患者,病死率高达33.3%,明显高于血糖控制组,提示高血糖对预后构成严重威胁,与以前报道一致。血糖增高控制效果不理想持续时间越长,病人预后越差。血糖>11.0 mmol/L病人意识障碍严重,预后最差,病死率明显增高,血糖>14.0mmol/L是病人濒死征兆。其机制可能为血糖越高,血浆渗透压越高,易并发酮症酸中毒;同时脑组织无氧酵解增加造成乳酸堆积,长期的刺激可加重脑水肿引起死亡[12]。因此,对重型颅脑损伤患者应入院开始即监测血糖,同时在治疗过程中通过常规使用胰岛素降低血糖水平,减少并发症,减轻神经系统的损害,有利于改善病人的病情及预后。
综上所述,颅脑损伤病人高血糖程度与预后及病情严重程度有显著相关性,是影响病人预后较为可靠的危险因素之一,急性颅脑损伤病人在住院治疗过程中应注意血糖的变化,采取有效措施控制血糖水平,有望达到降低颅脑损伤的病死率,提高病人的生存质量。
[1]Lok J,Leung W,Murphy S,et al.Intracranial hemorrhage:mechanisms of secondary brain injury [J].Acta Neurochir Suppl,2011,111:63-69.
[2]Shukla D,Devi BI,Agrawal A.Outcome measures for traumatic brain injury[J].Clin Neurol Neurosurg,2011,113(6):435-441.
[3]Grote S,Backer W,Mutschler W,et al.Diagnostic value of the Glasgow Coma Scale for traumatic brain injury in 18,002 patients with severe multiple injuries [J].J Neurotrauma,2011,28(4):527-534.
[4]Stocchetti N,Conte V,Ghisoni L,et al.Traumatic brain injury in pediatric patients[J].Minerva Anestesiol,2010,76(12):1052-1059.
[5]Kloek CE,Andreoli MT,Andreoli CM.Characteristics of traumatic cataract wound dehiscence[J].Am J Ophthalmol,2011,152(2):229-233.
[6]Dutton RP,Prior K,Cohen R,et al.Diagnosing mild traumatic brain injury:where are we now [J].J Trauma,2011,70(3):554-559.
[7]成伟,张俊义,王建军 .颅脑损伤急性期血糖水平与预后的相关性分析 [J].内蒙古民族大学学报,2009,15(5):143-145.
[8]Philip S,Udomphorn Y,Kirkham FJ,et al.Cerebrovascular pathophysiology in pediatric traumatic brain injury [J].J Trauma,2009,67(Suppl 2):S128-134.
[9]Orban JC,Ichai C.Hierarchical strategy for treating elevated intracranial pressure in severe traumatic brain injury[J].Ann Fr Anesth Reanim,2007,26(5):440-444.
[10]Clapham L,Thomas S,Allen D,et al.Facial muscle contraction in response to mechanical stretch after severe facial nerve injury:Clapham's sign[J].J Laryngol Otol,2011,125(7):732-737.
[11]赵卓,黄涛 .重型颅脑损伤后血糖变化对预后的影响及治疗[J].辽宁医学院学报,2008,29(2):141-142.
[12]苏亦明,孙亚邓,李龙,等 .重型颅脑损伤急性期高血糖、伤情和预后的临床分析 [J].中国实用神经疾病杂志,2007,10(5):44-46.

