第22例:临床表现胸闷憋气、全身水肿
林雪 方理刚 严晓伟 方全
患者女性,67岁。主因“胸闷憋气、全身水肿4个月余”于2009年8月14日入院。患者4个多月前出现胸闷憋气、全身水肿,并逐渐出现声音嘶哑、双下肢无力,外院CT提示双侧胸腔积液,超声心动图提示左心室后壁及室间隔增厚,左心室射血分数(LVEF)87%,大量心包积液。先后共行3次心包穿刺引流。入院时每天引流淡黄色清亮心包积液约100 ml,检查心包积液性质为漏出液与渗出液之间;血常规正常;血生化:丙氨酸转氨酶、白蛋白、胆红素正常,血肌酐96 μmol/L,血钾 3.2 mmol/L,血钠 137 mmol/L。血沉 55 mm/第1 h,结核菌素试验(PPD)+++。病程中患者无发热、盗汗、咳嗽等,夜间可平卧。否认关节疼痛、外阴溃疡、脱发、口眼干燥等。
患者10余年前因“甲状腺功能亢进”行甲状腺切除手术,术后规律服用甲状腺素片替代治疗,但一直畏寒,至入院前半年,患者乏力明显、畏寒、精神食欲差、便秘。入院前4个月患者停服甲状腺素片。10余年前患者开始间断出现活动后胸闷。吸烟40余年,10支/d,无明确高血压史。40余岁绝经。1弟患有冠心病。
查体:血压135/78 mm Hg,颈静脉无怒张,全身皮肤干燥、脱屑,舌体略肥厚,双肺未闻及啰音,下肺呼吸音稍减低。心率43~80次/min,心律不齐,可闻期前收缩,未闻及心脏杂音,腹软,膨隆。双下肢无水肿。
分析 患者主要表现为多浆膜腔积液、左心室明显肥厚。未治疗或控制的长期高血压伴严重肾功能不全患者可出现多浆膜腔积液和左心室肥厚,但患者无高血压,肾功能正常。结核是引起多浆膜腔积液的常见原因,患者虽血沉增快,PPD(+++),但反复心包积液却无发热、盗汗等结核中毒症状,大量心包积液而无心脏压塞的征象,不符合结核性心包炎的特点,心肌明显肥厚亦不能以结核病解释。结缔组织病如系统性红斑狼疮可引起多浆膜腔积液,还可引起心肌损害,但一般多见左心室扩大、收缩功能减低,心肌不呈现明显肥厚。心肌淀粉样变尤其是轻链型(AL)可以表现为心肌肥厚,多浆膜腔积液,但多为病程的晚期伴明显的心力衰竭,LVEF常降低,心电图常表现为肢导低电压、伪心肌梗死样改变,超声心动图上表现为心肌呈毛玻璃样或颗粒样改变。而本患者虽然心包积液量多,但无明显左心衰竭表现,LVEF增高,不符合心肌淀粉样变的常见表现。家族遗传性肥厚型心肌病为常染色体显性遗传,最常见为非对称性肥厚,心肌收缩常增强,但罕见明显心包积液尤其多浆膜腔积液。患者既往甲状腺切除手术,尽管术后规律服用甲状腺素片替代治疗,但患者甲状腺切术后一直存在怕冷,此后存在明显乏力、精神食欲差、便秘、全身皮肤干燥、脱屑等表现,需高度怀疑甲状腺功能减低,心包积液是本病的常见表现。
实验室检查:TC 17.15 mmol/L,TG 10.64 mmol/L,HDL-C 0.83 mmol/L,LDL-C 9.15 mmol/L。血清蛋白电泳未见M蛋白;免疫固定电泳未见单克隆蛋白。类风湿因子、抗核抗体、抗双链DNA抗体、抗中性粒细胞胞质抗体、抗可提取性抗原抗体均阴性。补体、免疫球蛋白无明显升高。三碘甲状腺原氨酸(T3)0.26 nmol/L,游离型T3(FT3)0.5 pmol/L,甲状腺素(T4)0.14 nmol/L,游离型甲状腺素(FT4)0.48 pmol/L。促甲状腺激素(TSH)>150 mU/L,抗甲状腺过氧化物酶(TPO抗体)升高,为153 IU/ml,抗甲状腺球蛋白抗体(TgAb)升高,为1083 IU/ml。影像学检查:心电图:V5、V6导联T波轻度倒置,ST段轻度压低,室性期前收缩呈三联律。腹部和盆腔B超:肝脏弥漫性病变,肝大,盆、腹腔积液。血管彩超提示双侧颈动脉粥样斑块形成,右侧颈内动脉起始处狭窄大于60%。经胸超声心动图:左心房内径45 mm,左心室舒张末期内径32 mm,室间隔厚度20 mm,左心室后壁厚度19 mm,LVEF 71%。胸腹盆CT平扫+增强:双肺索条影,心包积液,冠状动脉钙化、心影增大伴左心室壁增厚;双侧胸腔少量积液、盆腹腔积液。心脏磁共振成像:左心室壁普遍增厚,以室间隔为重;室间隔可疑灌注减低区,双侧胸腔积液(图1)。心肌活检:心肌排列紊乱,部分心肌肥大,细胞核增大,可见心肌内空泡变性,未见明确心肌梗死。刚果红染色阴性。
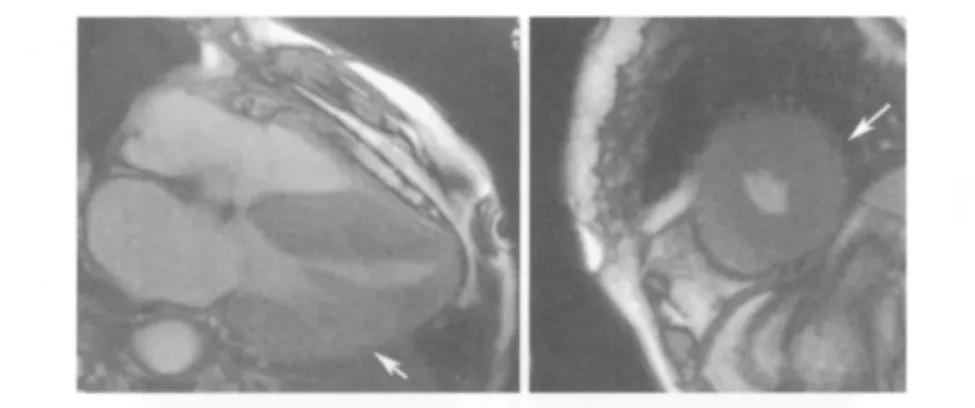
图1 心脏磁共振成像:左心室壁普遍增厚(箭头所示)
分析 血清蛋白电泳未见M蛋白,免疫固定电泳未见单克隆蛋白,心内膜心肌活检刚果红染色阴性,因此除外淀粉样变。本患者无结缔组织病常见的症状,且多种抗核抗体阴性,因此结缔组织病无依据。甲状腺功能异常和患者的症状提示患者存在明确的甲状腺功能减低。TSH>20 mIU/L伴随T4减低,患者为重度甲状腺功能减低。因TPO抗体和TgAb升高,提示患者曾患慢性甲状腺炎。
予阿托伐他汀20 mg/d及烟酸缓释片0.5 g/d降脂治疗,血脂异常明显改善。左甲状腺素钠片开始应用12.5 μg/d,渐加量,每2~4周加12.5 ~25 μg/d,8 d后复查超声心动图示心包积液量减少,再5 d后出院时复查超声为极少量心包积液。
分析 患者有心包积液、心肌肥厚、心电图异常,无高血压及其他心肌疾病证据,应用甲状腺素后,心包积液明显减少,因此考虑为甲状腺功能减低性心脏病。临床上如符合以下情况需考虑此诊断,包括(1)有甲状腺功能减低的临床表现及实验室证据;(2)有心脏异常表现;(3)排除其他心脏病;(4)甲状腺素替代治疗有效。甲状腺功能减低性心脏病主要病理改变是心包积液和心肌病变。心包积液生成系全身性水钠潴留,心包毛细血管粘多糖沉积导致通透性增强,血浆蛋白漏至腔隙及淋巴引流不畅所致。甲状腺功能减低合并浆膜腔积液可累及心包腔、胸膜腔、腹腔和盆腔,以心包积液最常见,可单独出现,也可合并出现。如传导系统周围间质水肿及传导组织供血减少,可导致不同程度传导阻滞等。当甲状腺功能减低严重,病史较长时,由于心肌细胞间质粘蛋白沉积和心肌腺苷环化酶减少,使心肌细胞产生黏液性水肿,心肌纤维肿胀,变性坏死,从而引起心脏扩大或心肌假性肥大,收缩无力,出现各种心律失常,但甲状腺功能减低性心脏病致心脏收缩及舒张功能降低较轻,临床上甲低引起的心肌病变形态上可表现为扩张型心肌病或肥厚型心肌病样改变,后者可为向心性肥厚或室间隔肥厚为主的非对称性肥厚[1-2]。部分老年患者心脏症状出现早于甲状腺功能减低症状,易造成诊断困难。凡心脏扩大或肥厚,同时伴有下列征象者,应怀疑甲状腺功能减低性心脏病:心率缓慢,静脉压不高,心力衰竭症状不明显;中大量心包积液但无明显压塞症状;对利尿剂及洋地黄反应不佳;伴贫血、畏寒、脸面水肿、皮肤干燥等。患者甲状腺切除术后虽一直口服甲状腺素片,但明显的甲状腺功能减低症状表明患者一直处于甲状腺功能低下状态,以致出现相关的心脏异常表现。
甲状腺功能减低时增加心血管疾病风险。此时脂质代谢异常,易发生动脉粥样硬化,特别是冠状动脉粥样硬化。患者为老年女性,曾有活动后胸闷,有大量吸烟史、明显的血脂异常、早期绝经、早发冠心病家族史、CT示冠状动脉钙化、冠心病等危症颈动脉狭窄,因此临床上应考虑冠心病、稳定性心绞痛的诊断,给予冠心病的二级预防。
诊断明确的甲状腺功能减低需要治疗。但甲状腺功能减低患者补充甲状腺素前应评估心脏病风险,以避免加重心绞痛、室性心律失常或心力衰竭,或诱发心绞痛、心肌梗死。甲状腺功能减低性心脏病患者甲状腺素起始剂量宜小,剂量逐渐增加。甲状腺功能减低性心脏病患者对β受体阻滞剂、洋地黄、硝酸酯类耐受性较差,使用应谨慎,须小剂量试用。本例患者严重甲状腺功能减低引起血脂明显异常,为混合型血脂异常,需要联合降脂治疗,故合用阿托伐他汀和烟酸缓释片。
本例提示临床上对心肌肥厚伴心包积液的患者应行甲状腺功能检查,除外甲状腺功能减低性心脏病。对甲状腺素替代治疗的患者应定期随诊甲状腺功能,必要时调整甲状腺素剂量。
[1]Santos AD,Miller RP,Mathew PK,et al.Echocardiographic characterization of the reversible cardiomyopathy of hypothyroidism.Am J Med,1980,68:675-682.
[2]Badano L,Carratino L, CalisiP, etal. Concentric left ventricular wall thickening in a patient with primary hypothyroidism.Response to gradual thyroxine replacement.G Ital Cardiol,1991,21:553-556.

