2型糖尿病胰岛素强化治疗时不同方案比较
潘伟,沈飞霞,葛胜洁,邓慧慧
(温州医学院附属第一医院 内分泌科,浙江 温州 325000)
2型糖尿病相当部分患者需要使用胰岛素来控制血糖,而强化降糖治疗往往是重要的治疗措施[1]。目前常用的胰岛素强化治疗方案有模拟生理性胰岛素分泌的胰岛素泵方案、多次皮下注射胰岛素方案及一天两次注射的预混胰岛素方案。本研究旨在比较这3种方案在控制血糖时所需要的胰岛素剂量、血糖达标所需要的时间及期间血糖波动情况,同时还比较了从胰岛素泵改成多次皮下注射胰岛素方案前后达到目标血糖水平所需的时间与胰岛素用量,为临床上治疗方案的选择提供参考。
1 资料和方法
1.1 一般资料 随机选取2009年6月至2011年6月在我院内分泌科住院治疗的2型糖尿病患者68例。所有病例均符合1999年WHO诊断标准。入院时HbA1c>8.5%,空腹血糖均>10 mmol·L-1。治疗前均无糖尿病急性并发症及严重的器官功能不全。
1.2 方法
1.2.1 分组及胰岛素剂量的调整:将患者随机分成3组:Mix组21例,采用一天2次注射的预混胰岛素+二甲双胍片或阿卡波糖片方案;MDI组21例,实行三短一长多次皮下注射胰岛素方案;CSII组26例,接受胰岛素泵方案,待血糖平稳后胰岛素泵方案组改为3+1方案。
设定的目标为血糖空腹4~7mmol·L-1,餐后2 h血糖5~10 mmol·L-1。初始胰岛素总量按0.6~0.8 U·kg-1·d-1计算,具体根据患者年龄、近期血糖水平及体质量等因素适当增减。Mix组采用预混的门冬胰岛素Mix 30,起始早晚餐前各占50%以后将全天胰岛素量的40%~45%作为基础量,55%~60%作为餐前量。MDI组餐前用门冬胰岛素、基础用甘精胰岛素。CSII组采用胰岛素泵皮下注射门冬胰岛素。根据血糖谱水平调整胰岛素剂量。
1.2.2 血糖谱的测定:隔天测定一天8个点的血糖谱,时间分别为早中晚三餐前、三餐后2 h、睡前22:00、夜里2:00。采用美国强生稳步血糖仪测定末梢血糖。
1.2.3 观测指标:主要是观测各组患者血糖控制时所需要的胰岛素剂量、时间、血糖波动幅度及低血糖发生情况,血糖<3.9 mmol·L-1定为低血糖。同时还比较了胰岛素泵改成多次皮下注射胰岛素方案后达到目标血糖水平所需的胰岛素剂量、时间和血糖波动情况。
1.3 统计学处理方法 使用SPSS11.5统计软件,计量资料以±s表示,多组间差异采用单因素方差分析;计数资料用率表示,组间比较采用卡方检验。
2 结果
2.1 临床资料比较 3组患者性别、年龄、病程、BMI及治疗前糖化血红蛋白水平经检验差异无统计学意义(P>0.05),具有可比性,见表1。
表1 3组临床资料比较(n=68±s)
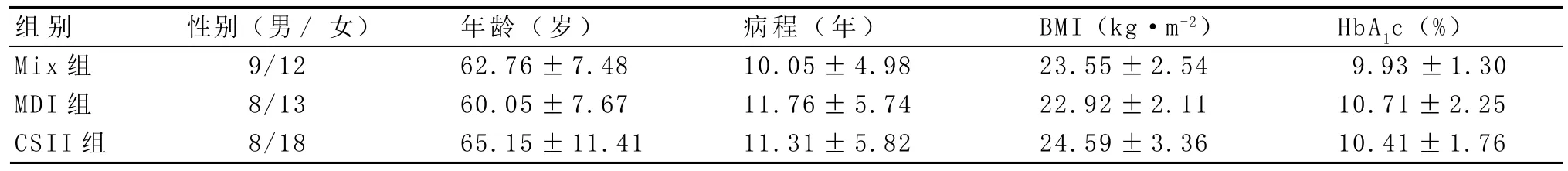
表1 3组临床资料比较(n=68±s)
组别Mix组MDI组CSII组性别(男/女)9/12 8/13 8/18年龄(岁)62.76±7.48 60.05±7.67 65.15±11.41病程(年)10.05±4.98 11.76±5.74 11.31±5.82 BMI(kg·m-2)23.55±2.54 22.92±2.11 24.59±3.36 HbA1c(%)9.93±1.30 10.71±2.25 10.41±1.76
2.2 3组达到目标血糖水平相对稳定时所需的胰岛素用量及时间的比较 CSII、MDI组血糖达标时间明显比Mix组短(P<0.01或P<0.05)。胰岛素用量以两次预混胰岛素+口服药最少(P<0.01),而CSII组与MDI组在这两方面相比差异无统计学意义,见表2。
表2 3组达到目标血糖水平相对稳定时胰岛素用量及时间的比较(n=68±s)

表2 3组达到目标血糖水平相对稳定时胰岛素用量及时间的比较(n=68±s)
与Mix组比:aP<0.05,bP<0.01
组别Mix组MDI组CSII组胰岛素用量(U)46.90±13.04 53.14±12.05 58.75±17.30b时间(d)7.81±4.07 5.38±3.15a 3.92±1.72b
2.3 3组患者治疗期间全天平均血糖水平及波动程度 治疗过程中比较3种不同的胰岛素强化治疗方案在第2天、第4天及第7天全天8个点的血糖谱平均值,差异无统计学意义。在血糖波动幅度方面第2天3组差异无统计学意义;第4天血糖波动幅度Mix组大于MDI组及CSII组(P<0.01),而MDI组又大于CSII组(P<0.05);第7天时Mix组仍然大于其他2组(P<0.05或P<0.01),而MDI组则与CSII组相比血糖波动幅度相似,见表3。
2.4 3组在治疗过程中各时间点的血糖变化 治疗早期第2天时3种治疗方案8个时间点的血糖差异无统计学意义。到第4天时Mix组早餐后、中餐后血糖明显高于MDI组及CSII组(P<0.01),空腹及晚餐前血糖则比CSII组高(P<0.05),而MDI组与CSII组相比除空腹血糖水平有所不同之外其余各时间点差异无统计学意义。住院第7天时MDI组与CSII组相比各时间点差异无统计学意义;而Mix组中餐后血糖明显高于MDI组与CSII组(P<0.01),睡前及夜间2时血糖则明显低于MDI组(P<0.01或P<0.05),见表4-6。
表3 各组患者治疗过程中全天不同时间段血糖平均值及波动程度(n=68,±s,mmol·L-1)

表3 各组患者治疗过程中全天不同时间段血糖平均值及波动程度(n=68,±s,mmol·L-1)
与Mix组比:aP<0.05,bP<0.01;与CSII组比:cP<0.05
组别Mix组MDI组CSII组第2天11.40±1.96 11.27±1.97 11.05±1.88 8点平均血糖第4天9.57±1.75 8.54±2.08 8.37±1.58第7天8.30±1.38 7.81±1.47 7.50±0.92第2天9.05±2.73 11.18±4.52 11.44±5.17波动幅度第4天9.28±2.87 7.35±2.36bc 5.92±1.45b第7天8.50±3.09 6.42±2.41a 6.20±2.38b
表4 3组第2天8个时间点血糖水平比较(n=68±s,mmol·L-1)
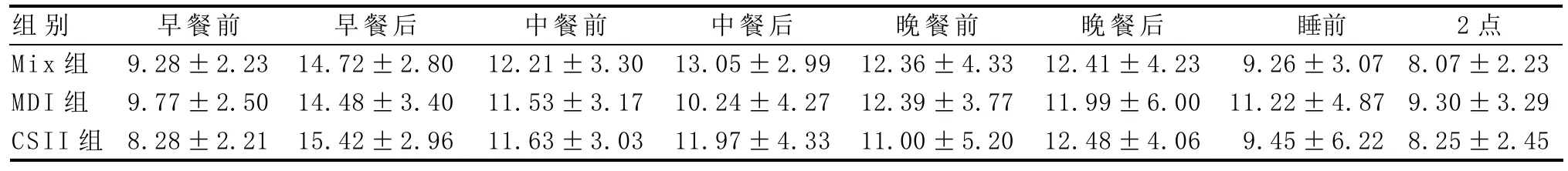
表4 3组第2天8个时间点血糖水平比较(n=68±s,mmol·L-1)
2点8.07±2.23 9.30±3.29 8.25±2.45组别Mix组MDI组CSII组早餐前9.28±2.23 9.77±2.50 8.28±2.21早餐后14.72±2.80 14.48±3.40 15.42±2.96中餐前12.21±3.30 11.53±3.17 11.63±3.03中餐后13.05±2.99 10.24±4.27 11.97±4.33晚餐前12.36±4.33 12.39±3.77 11.00±5.20晚餐后12.41±4.23 11.99±6.00 12.48±4.06睡前9.26±3.07 11.22±4.87 9.45±6.22
表5 3组第4天8个时间点血糖水平比较(n=68±s,mmol·L-1)
与Mix组比:aP<0.05,bP<0.01;与CSII组比:cP<0.05
2点6.86±2.07 7.40±2.83 7.50±1.98组别Mix组MDI组CSII组早餐前7.29±1.78 7.34±2.48c 6.15±1.20a早餐后12.39±2.70 9.58±3.23b 9.82±1.79b中餐前10.51±3.26 8.08±3.86 8.74±3.12中餐后12.39±2.70 7.51±3.49b 8.86±2.45b晚餐前10.84±3.62 9.06±3.22 8.51±1.79a晚餐后9.15±2.88 9.61±3.60 9.83±2.28睡前7.34±3.28 9.61±3.21 7.97±2.75
表6 3组第7天8个时间点血糖水平比较(n=68±s,mmol·L-1)

表6 3组第7天8个时间点血糖水平比较(n=68±s,mmol·L-1)
与Mix组比:aP<0.05,bP<0.01
2点5.87±1.05 7.15±2.23a 6.12±1.89a组别Mix组MDI组CSII组早餐前5.93±1.28 6.25±1.75 6.01±0.93早餐后9.62±3.17 8.39±2.31 8.39±2.66中餐前8.65±2.96 8.03±3.28 7.55±1.57中餐后12.01±3.24 7.13±2.55b 8.53±1.96b晚餐前10.03±3.40 8.99±3.50 7.95±2.03晚餐后8.22±2.50 8.26±2.63 9.10±3.03睡前6.15±1.51 7.98±1.92b 6.92±2.11
2.5 CSII组由胰岛素泵改为MDI方案后胰岛素用量及血糖波动幅度 从胰岛素泵改成多次皮下注射胰岛素方案后达到目标血糖水平所需要的时间平均为(3.09±2.12)d,胰岛素用量为(55.36±17.69)U,平均血糖波动幅度为(6.57±2.48)mmol·L-1,各项指标与CSII治疗时相比差异无统计学意义。2.6 治疗中低血糖发生情况 Mix组21人有12人次低血糖,MDI组21人中有10人次低血糖,CSII组26人中有6人次低血糖。3组相比差异有统计学意义(P<0.05)。
3 讨论
胰岛素强化治疗可以迅速控制高血糖状态[2-4],解除胰岛β细胞毒性及减少相关代谢紊乱。同时也是大多数晚期2型糖尿病患者最终获得血糖控制的主要措施。目前临床上常用的胰岛素强化治疗方案有胰岛素泵方案、多次皮下注射胰岛素方案及一天两次注射的预混胰岛素方案。胰岛素泵治疗模拟生理性胰岛素分泌模式,提供持续的24 h输注量及餐前给予输注大剂量(追加释放量),可使血糖获得快速理想控制,从而逆转高血糖的毒性作用[5],但长时间佩戴费用较高,且泵体需24 h随身携带,还容易造成局部皮肤瘙痒,甚至引起感染,使得依从性降低。三短一长方案通过睡前注射长效及餐前注射短效胰岛素实现BR/blous模式,但需更换胰岛素种类并且一天4次的胰岛素频繁注射使得患者依从性下降,难以长期坚持。而2次预混是指每日早、晚2次餐前注射,避免了一日多次注射胰岛素给患者带来的不便,易被广大患者接受,在临床上得以广泛应用。不足之处是该方案往往对午餐后血糖控制不太理想,需要在午餐前加用口服降糖药;同时晚餐前注射的的中效胰岛素作用不足以覆盖整个夜间,以致出现空腹高血糖,患者的黎明现象难以控制,而增加的中效胰岛素用量又会导致夜间发生低血糖。
本研究结果显示,在基本条件相似的情况下,经过大约1周时间3种方法均可使血糖达到预期目标。胰岛素泵治疗和三短一长方案在更短的时间内达到靶值,且降糖效果更显优越。但治疗7d后3种方案在空腹、早餐后血糖水平及全天血糖谱的均值方面无明显差异,由此可见3种治疗方案均能通过补充外源性胰岛素弥补高糖毒性对胰岛β细胞功能的抑制所造成的内源性胰岛素分泌不足,而且胰岛素泵和三短一长方案能够更快的使血糖得到有效控制。
血糖达标不仅要求空腹血糖和餐后血糖的达标,因此就有学者提出血糖控制需同时关注“空腹血糖、餐后血糖、糖化血红蛋白、血糖波动”这四个方面[6],所以减少血糖波动也是其中的一个重要方面。本研究的结果显示,预混胰岛素组尽管已联用了口服药,但全天的血糖波动幅度明显要大于胰岛素泵和三短一长方案组,而且中餐后血糖控制不理想,夜间血糖容易偏低,所以其低血糖的发生率相对较高。Cryer等[7]提出,一次严重的医源性低血糖或由此诱发的心血管事件可能会抵消一生维持血糖在正常范围所带来的益处。由此可见在强化胰岛素治疗时应尽量避免低血糖的发生。胰岛素泵治疗注射部位固定,吸收准确平稳,几乎不会形成胰岛素皮下“储存池”,也缩短了胰岛素从注射部位吸收入血的“起效延迟时间”,避免了运动后加速胰岛素吸收的危险,从而降低了低血糖事件的发生率。与多项研究[5,8]结果一样,在本研究中同样观察到在良好控制血糖的同时,用泵治疗组低血糖发生事件显著下降,证实了胰岛素泵治疗的有效性及安全性。
本研究显示在达稳态胰岛素用量方面,胰岛素泵组与三短一长多次皮下注射胰岛素组相比差异无统计学意义,但泵组剂量多于预混胰岛素联合药物组,这与既往研究认为胰岛素泵治疗可以节省胰岛素的结果不一致。究其原因可能为:①联合使用降糖药物抵消了一部分胰岛素用量;②胰岛素泵组和三短一长多次皮下注射组餐前追加胰岛素均采用速效胰岛素类似物,皮下注射吸收后起效更快,故用量也可能相应减少。同时我们也观察到在胰岛素泵转化为MDI方案治疗后血糖到达理想水平时两者的胰岛素用量和波动幅度相当,提示采用胰岛素类似物治疗时MDI可以获得与CSII相当的效果,但在低血糖的发生方面还是CSII方案最低。综上所述,泵治疗和三短一长治疗方案尽管在降糖过程中有区别,但不论是同一观察水平还是治疗先后的比较,达稳态时间和胰岛素用量等结果相近,故可认为2种方案在控制血糖上有类似的效果。而每日2次预混结合药物治疗使用上更方便、顺应性好、胰岛素用量减少,虽然达稳态时间相应延长,但治疗1周后空腹及早餐后血糖也能达标,但血糖波动幅度较大、中餐后血糖控制欠理想、低血糖发生率较高,为其不足之处。
[1] Holman RR, Paul SK, Bethel MA, et al. 10-year follow-up of intensive glucose control in type 2 diabetes[J]. N Engl J Med,2008,359(15):1577-1589.
[2] Nyenwe EA, Jerkins TW, Umpierrez GE, et al. Management of type 2 diabetes: evolving strategies for the treatment of patients with type 2 diabetes[J]. Metabolism, 2011,60(1):1-23.
[3] 郎江明, 王甫能, 陈发胜, 等. 短期胰岛素泵治疗初诊2型糖尿病患者的随访研究 [J]. 中华内分泌代谢杂志,2008,24(2):133-135.
[4] 李光伟, 宁光, 周智广. 2型糖尿病早期胰岛素强化治疗改善胰岛β细胞功能——是现实还是梦想?[J]. 中华内分泌代谢杂志, 2006, 22(4):309-312.
[5] Weissberg-Benchell J, Antisdel-Lomaglio J, Seshadri R. Insulin pump therapy[J]. Diabetes Care,2003,26(4):1079-1087.
[6] Monnier L, Colette C, Owens DR. Integrating glycaemic variability in the glycaemic disorders of type 2 diabetes:a move towards a unified glucose tetrad concept [J]. Diabetes Metab Res Rev,2009,25(5):393-402.
[7] Cryer PE, Davis SN, Shamoon H. Hypoglycemia in diabetes[J]. Diabetes Care,2003,26(6):1902-1912.
[8] Bode BW, Sabbah HT, Gross TM, et al. Diabetes management in the new millennium using insulin pump therapy[J].Diabetes Metab Res Rev,18(S1):14-20.
——中餐繁荣基地简介

