如何用行政手段控制医疗费用过快增长?
——福建省经验的分析
□和经纬 [新加坡国立大学 新加坡]
如何用行政手段控制医疗费用过快增长?
——福建省经验的分析
□和经纬 [新加坡国立大学 新加坡]
医疗费用的持续过快增长是世界性难题。“看病贵”和“看病难”是长期困扰中国医疗服务的痼疾。卫生政策研究和卫生经济学一般认为,有效控制医疗费用需要用经济手段调整供方的激励机制结合一定的需方控制来实现。而福建省则提供了另外一种可能。该省自2005年开始,由卫生厅领导,展开了一场通过行政手段控制医药费用过快增长的政策行动。通过有针对性的政策设计和不懈的政策调整,在很大程度上遏制住了医药费用超常规增长的趋势。本文通过对福建经验的分析指出,要通过行政手段控制医疗费用过快增长,一是需要政府的政治支持和卫生部门的政策决心,二是通过对各种政策工具的充分发动和合理配置。国家卫生部已将全面控费作为2011年的重点工作,对福建经验加以深入研究,具有重要的理论和实践意义。
行政手段; 福建; 医疗费用; 医改; 医疗卫生政策

图1 中国卫生总费用、政府卫生总费用变化趋势,1990-2009
二、文献回顾与研究方法
要控制医疗费用增长,主要有需方控制与供方控制两种途径。前者可以通过费用共付(copayment)、起付线(deductible)来实现,目的在于抑制需方寻求不必要服务的道德风险(moral hazard)。但是需方控制往往需要完善的医疗保障制度为前提,以使经济杠杆发挥调节作用。与需方控制相比,供方控制因为可以直接作用于医疗服务提供者的激励体系、抑制诱导消费动机而被认为是更为优越的费用控制方法[6,7]。供方控制的主要“抓手”是费用支付方式。如表1所示,包括按项目付费(fee-for- service)、按人头付费(capitation)、按病种付费(case- mix)、工资制(salary)、总额预付制(global budget)、按日付费(per diem)在内的支付方式各有优劣,主要问题是难于同时兼顾费用控制、服务递送质量和行政管理等三大目标。因此,无论在理论上还是实践中,都不存在完美的费用支付方式[8,9]。

表1 医疗费用主要支付方式比较
尽管如此,被公认最不利于费用控制的按项目付费制却正是中国医疗服务费用支付的主导方式[10]。在2010年人力资源和社会保障部、卫生部等部门主导临床路径和单病种付费试点之前,在中国一些地区进行了支付方式的改革,如总额预付制、单病种结算、人头费支付等等,改革的效果都极为显著,充分体现出科学的支付方式对控制费用的强大效力[11~13]。但是,通过支付方式来控制供方行为,亦需要以完善的医疗保障制度为基础,在很长的一个时期内,这个基本条件在中国却并不具备。
导致中国医疗费用持续攀高的原因有很多,如不合理的服务和药品定价政策以及由此带来的滥用大型仪器设备和“以药养医”问题,如双向转诊制度的缺失导致的医疗资源配置的巨大浪费,如一度盛行的“目标管理责任制”以及医生奖金与“创收”挂钩所激发起的医务人员提供过度治疗的动机,等等。因此,“看病贵”和“看病难”是一系列体制性问题的综合表现,其解决也需要跨系统、跨专业、整合性的改革[5]。但是正如很多学者指出的那样,中国的医疗卫生事务的决策权分散在若干部门,涉及的不仅仅是卫生系统,还包括发改、财政、劳动社会保障、民政、物价等等。这种事权的分割造成了所谓的政策僵局(policy gridlock),使政策协调和协同行动变得愈发困难,遑论医疗费用的增长涉及医务人员、医院、制药产业等多方的既得利益[14~17]。虽然医疗卫生行业的种种问题绝不应该由卫生行政部门一家负责,但是面对广泛的批评和不满,卫生部门却又每每成为矛头所指,使得其采取政策行动势在必行。
由于中国的卫生部门在整个政府序列中处于相对弱势的地位,通过强有力的预算和经济杠杆调节医疗机构行为的权力和资源均在财政、劳动等部门手中[18]。在协同应对费用持续上涨、根治“看病贵”的条件不具备时,如何通过行政手段控制医疗费用的过快增长,这是本文研究的问题。本文的研究对象是中国福建省。2005年以来,为了应对超常规增长的医疗费用,福建省卫生厅举全系统之力,开展了一项以行政手段控制医疗费用过快增长的政策干预。虽然类似的政策在中国其他地区亦有出现,但是以一省的公立医疗机构为对象、并将“控费”作为全省卫生行政部门中心工作的案例,在全国范围内尚无第二例。“福建经验”改变了人们对卫生部门“弱势”的印象,在短期内控制住了医疗费用上涨的势头。更为重要的是,它为卫生经济学和医疗政策研究提供了一个非常重要、鲜活的案例,对于研究用行政手段控制医疗费用增长的作用和缺陷具有重要意义。
本文的研究在2009年展开,除了对文献和公开资料的研究,笔者分别于2009年5月至6月及9月两次在福建进行深度访谈,并收集数据。访谈对象包括福建省政府、省卫生厅、省人力资源和社会保障厅,福州市和厦门市的卫生局及劳动和社会保障局,以及若干家公立医院的院长、科室主任和医务工作者近30人。对政府官员的非结构性访谈着重了解决策过程与政策执行情况,而在公立医院进行的结构性访谈则着重于理解医疗机构在面对行政性“控费”政策时的应对策略及其影响。
值得强调的是,在2011年1月举行的全国卫生工作会议上,卫生部部长陈竺指出,医改开展两年多来,从医药费用的变化趋势和各方的反映来看,费用持续快速上涨的趋势仍未得到根本缓解,“看病贵”问题仍较为突出。在推进临床路径试点和支付方式改革的同时,卫生部将把行政手段控费作为2011年的重要工作,要求各级卫生行政部门科学合理制定公立医院的费用增长指标,遏制费用持续上涨,让人民群众切实感受到医改带来的实惠。在即将铺开的全国范围的“控费”行动中,能清晰看到“福建经验”的影子。因此,对福建省用行政手段控制医疗费用过快增长的研究,对于全国范围内公立医院“控费”工作,具有宝贵的参考价值。
三、政策制定与政策调整
福建省经济发展水平居于全国前列,但是由于多种原因,其医疗体系的容量、基础设施、技术和发展水平在同等经济发展水平的省市中却相对落后。例如,每千人拥有的医院床位数和医务人员数是国际通行的判断医疗系统人力和基础设施条件的指标。在这两个指标上,福建远远落后其他经济发达省市,甚至被许多中西部地区甩在后面。有限的容量和群众不断增长的医疗需求形成的矛盾造成该省病床使用率、病床周转次数、日均诊治门诊数和住院天数均处于全国前列,分别位于第二位、第三位、第四位和第三位。相比起其他经济发达地区,福建省的医疗机构长期承受很大的工作负荷。
与“看病难”同时存在的是“看病贵”。和全国其他省市相似,福建2000年以前医疗费用的增长与GDP和居民收入的涨幅基本一致,因此费用的上涨大体可以被不断增长的居民支付能力所吸收。但是自2001年开始,该省的平均医疗费用直线上涨,超出全国平均水平。2001年至2004年,福建省县及县以上医院出院患者平均医药费用年增长速度为11.5%,而这一时期城镇居民可支配收入的年平均增幅为10.7%,农民人均纯收入增幅仅为6%(见图2)。2004年,该省城镇居民人均可支配的收入为1.11万元,而同期省级医院出院患者平均费用为1.103万元,有的患者一年住一次院,基本上要花掉全年的收入①。而且,这一时期医疗保障制度还很不完善,新型农村合作医疗尚在试点阶段,城镇居民基本医疗保险一直到2008年才开始试点,因此在费用上涨最快的几年里,全省只有约10%的人口被城镇职工基本医疗保险所覆盖。绝大多数的福建省居民因为没有任何医疗保险,造成了医药费用极高的自付比例,换句话说,快速上涨的医药费用基本都要居民个人承担,引发社会不满。
在中国要从根源上控制医疗费用过快增长,需要全面系统地解决公立医疗机构财政补助方式、医疗费用支付方式、药品和医疗服务定价标准、医务人员薪酬激励机制、药品产供销等一系列问题。可以说,一直到2009年全面医改,进行这样大规模医药体制改革的条件并不具备。因此作为公立医疗机构的管理者,卫生行政部门必须面对这样艰难的政策环境。为了应对日益攀高的医疗费用,福建省卫生厅在2004年决定通过强力的行政手段遏制不断上涨的费用,这一行动得到了省政府的大力支持。这次改革的主要特点在于,它不涉及医疗保障体系和费用支付方式,也未触及价格政策和“以药养医”问题,而是以卫生行政部门自身的力量、依靠其与公立医疗机构之间的行政领导和业务指导关系,通过设定费用增长指标来实现对医药费用的控制。
习近平总书记在党的十九大报告中指出,“就业是最大的民生”。这充分说明了就业问题的重要性。在中国目前面临的各种就业问题中,失地农民的再就业问题最为突出,对就业管理与服务部门而言,其解决也最具挑战性。
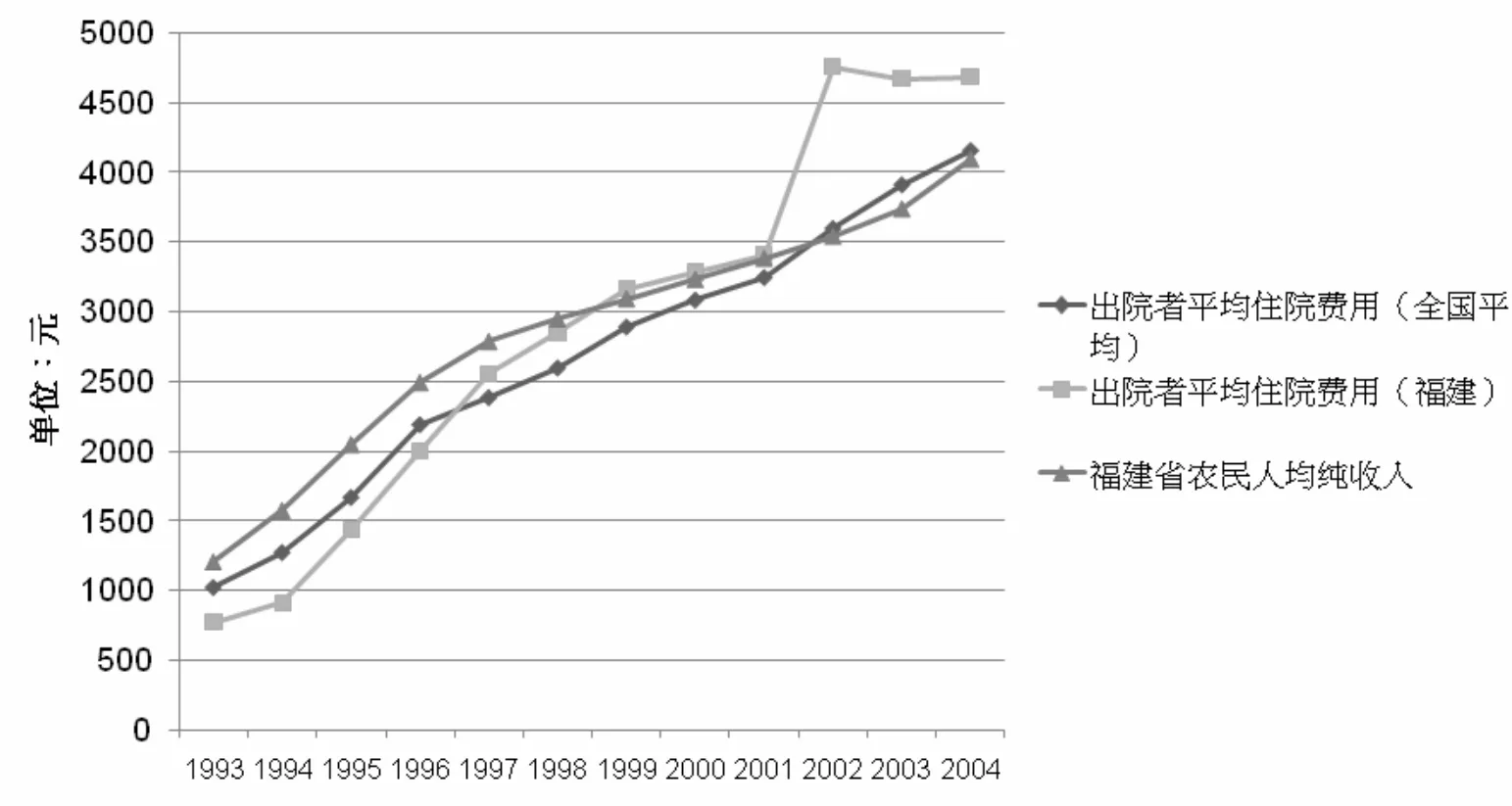
图2:出院者平均住院费用比较(全国平均与福建省)及农民人均纯收入,1993~2004
以2005年《福建省卫生厅关于进一步开展医疗机构控制医药费用增长工作的意见》为标志,福建的“控费”行动正式开始。这项政策背后的根本认知在于医疗机构中大量存在的诱导消费问题,决策者认为,医疗费用的快速增长与普遍的不必要检查、不必要治疗有直接关系。要实现费用控制,可以在不严重影响医院生存能力(financial viability)的前提下,通过强制压缩过度检查、过度治疗来实现。在政策实施前,省卫生厅组织调查组对主要省属医院的过往费用资料进行调查分析,并发现其中至少20%的费用可以被认为是不合理的“诱导消费”。即在不影响治疗效果的基础上,至少有20%的检查和“治疗”是可以省略的。
福建的“控费”政策是一个不断调整完善的过程。2005年的政策设计主要围绕着指标管理展开。五项控制指标为每门诊人次收费水平,出院者平均医药费用,合理用药抽查合格率,大型仪器检查的阳性率,医疗服务价格项目收费抽查准确率。其中,前两项费用指标是政策方案的核心。为了给2001年以来持续增长的费用“踩刹车”,政策制定者规定,2005年和2006年的两项费用不得高于2004年水平,2007年以后实行“控制增长”。对于何谓合理的医疗费用增长,其实一直都没有明确的界定,福建省规定,省内各医疗机构人均医药费用的增长幅度不得高于当地城镇居民人均可支配收入和农民人均纯收入的增长幅度,旨在保证费用的增长可以被居民承受。为了全面规范从检查、诊断、处方、治疗到收费的全过程,政策制定者还为其他三项指标设定了明确的控制目标(见表2)。

表2 福建省控制医疗费用过快增长工作主要控制指标
2005年政策实施之初,卫生厅规定:把控制医药费用的各项指标纳入医疗机构管理评价体系,做好医疗机构的管理评价工作。没有完成控费指标的医疗机构,卫生行政部门要对其进行通报批评;要求各级医疗机构把合理检查、合理用药的执行情况与医务人员的晋升、聘任工作挂钩,对不合理检查、不合理用药的医务人员,情节严重的,该年度考核定为不合格;对弄虚作假,搞“上有政策、下有对策”的医疗机构的领导和有关责任人,同级卫生行政部门按照干部管理权限追究或建议有关部门追究其责任;对于医疗机构超过控制标准获得的收入,必须全部上缴同级卫生行政部门。
为了保证持续的政策压力,每年卫生厅都对省属医疗机构的控费工作进行检查,并要求地市卫生局组织对辖内医疗机构的检查。鉴于信息透明的重要性,卫生厅还建立了医疗服务信息公示系统,要求省属和地市属公立医疗机构每月向社会公布包括平均费用、药占比、病床使用率等指标在内的主要服务和费用信息,以及阑尾炎、剖宫产、正常产等常见病的平均费用和住院天数。该年,卫生厅还重启了冻结多年的医院等级评审。对于三级乙等和二级医院来说,这是对医院发展具有战略意义的头等大事,也是卫生厅手中若干“政策工具”中让公立医院最为“在意”的一个。虽然医院等级评审标准绝不仅仅是控费那么简单,但是重启评审对于强调卫生行政部门对于公立医院的专业指导和行业监管角色仍然具有重要的象征意义。
福建“控费”政策的调整形象体现了公共政策决策的渐进性。2005年以来,几乎每年都会出台新的政策内容。其中,在强化行业监管方面,2010年开始福建省卫生厅规定,对于控费指标未达标的医院,暂缓审批乙类大型医用设备,暂停向卫生部转报甲类大型医用设备配置申请。根据卫生部、国家发改委和财政部2004年联合颁布的《大型医用设备配置与使用管理办法》规定,医疗机构购买甲类大型设备(如伽玛刀、电子回旋加速治疗系统等价值五百万元以上的设备)必须获得省级卫生行政部门的批准并由其转报卫生部审批,而乙类设备(如CT、核磁共振成像仪器等设备)购置的审批权则完全在卫生厅。由于在医院之间的竞争中,先进设备的购置占有非常重要的位置,而且对于医院的盈利能力具有显著影响,因此这项规定无疑为公立医疗机构又施加了一道约束。
在2005年最初的政策设计中,“超控上缴”是最具力度的一项规定。政策制定者的设想是,如果公立医院超出控制指标获得的收入都要上缴给卫生部门,那么通过“过度治疗”盈利的动机自然会得到极大限制。如果切实执行,一家“超控”医院因此而失去的收入可能几百万甚至数千万元。然而,这项政策的实施遇到了很大阻力。对于公立医院而言,来自政府的财政补助本来就少得可怜,医院90%以上的收入要靠服务收费和药品加成收入②,政府如今还要“没收”一笔不菲的收入,自然遭到了公立医院的强烈反对。由于卫生部门手中并无强制性手段确保“超控上缴”的落实,因此在政策发布后的几年,卫生部门仍在一直强调要“落实奖惩”、“兑现承诺”。
在“控费”政策开始实施后不久,政策制定者就发现许多地方政府执行政策力度不够。在GDP指挥棒仍然支配中国地方政府行为的背景下,包括医疗卫生在内的社会福利问题处于相对边缘位置,亦是自然。2009年,适逢福建省委、省政府制定新的“地方党政领班子和领导干部考核评价办法”,在省领导的大力支持下,控制医疗费用过快增长被纳入考核的指标体系,以期进一步鼓励县市政府为控费工作提供支持。
四、政策分析与评估
中国的卫生部门之所以长期以来被认为较为“弱势”,很大程度上源于其手中缺乏实质的预算工具和经济杠杆,对于医疗机构的种种逐利行为,只能依靠道德劝服(moral persuasion),而缺乏强有力的规制手段,进而有国际机构和国外学者认为,针对公立医疗机构的逐利和低效率行为,中国的卫生部门实际上采取了默认甚至放任的态度[17~21]。然而福建省由卫生厅主导的控费政策,逐步发动起卫生部门手中几乎所有的政策工具(policy instrument),编织成一张互相连接的网络,使得公立医院处于多重约束之下。
图3归纳了福建省“控费”政策的制度环境和政策工具图谱。其中,省政府与地级市政府以及卫生厅与下级卫生局之间均是依靠官僚制的层级节制保证政策意图的贯彻。但是正如许多西方学者对中国中央与地方关系研究所说的那样,当今中国是一个事实上的财政联邦主义(fiscal federalism)体制,上级政府在要求下级政府朝向某一政策目标推进时,已经很难单单依靠命令或指示,而需要诉诸于更加实质性的官员升迁激励和转移支付[22]。这一点从福建省将控制医疗费用纳入地方政府领导考核评价系统即可看出端倪。当执政党和中央政府已经将改善民生纳入重要的政策议程,通过调整官员考核体系来引导地方政府行为,在中国的政治体制下无疑是非常有效的方法。
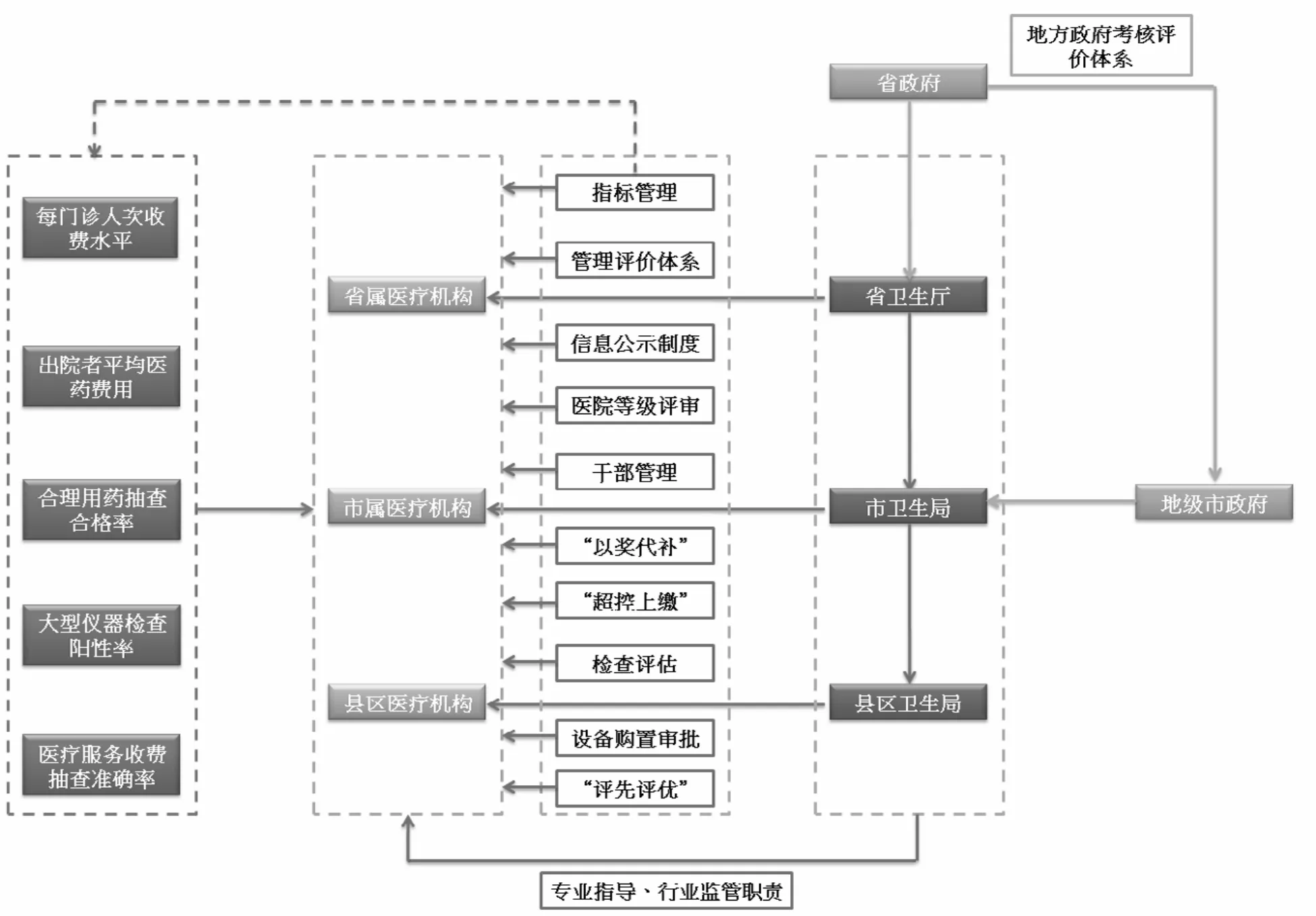
图3 福建省“控费”政策的政策工具图谱
市场化改革以来,随着政府对医疗卫生系统投入的减少,卫生行政部门对于公立医疗机构的控制力不可避免地在削弱,这是不争的事实[4,23]。在很多地方,大医院院长所拥有的资源和能量甚至远远高于同级的卫生局长。但是,卫生部门对公立医院控制力的削弱却不能改变它作为医疗卫生行业主管机关这一根本角色。以往外界对中国卫生部门“弱势”印象的产生有多种原因。但是从福建的“控费”改革可以看出,一旦得到来自政府的政治支持,只要卫生行政部门有坚定的政策决心,以其现有资源,完全有能力进行大规模的政策干预。支撑这种政策干预的根本,即是政府对公立医疗机构的产权,以及卫生行政部门作为这种产权实际行使者的功能。
虽然目前卫生部门尚缺乏有力的经济杠杆调控公立医院行为,但是以其现有的政策工具,仍然可以进行有效的政策干预,调整医院的激励机制。图3中所显示的指标管理、医疗机构管理评价体系、医疗服务信息公示制度、医院等级评审、干部管理、“以奖代补”、“超控上缴”、检查评估监测、医用设备购置审批以及荣誉性的“评先评优”排名等等,皆是卫生部门可以发动利用的工具。将这些工具全部围绕着“控费”进行合理配置,就有能力使单个看似孤立薄弱的政策工具产生加乘的效应,对医疗机构的行为产生强化的约束。
强制性设定“零增长”的目标在2005年和2006年确实产生了立竿见影的效果。根据福建省卫生厅提供的数据,2005年,32家三级医院中有8家未能实现门诊费用的控制指标,有12家的住院费用超标。但是到了2006年,分别只有3家和2家未能达标。全省范围内的平均门诊和住院费用也都出现下降趋势,使得2000年以来一路攀升的医药费用开始下降。为了核实这种下降并非是全国范围内的趋势所致,笔者比较了1999年至2009年福建省和全国的平均费用数据。图4和图5分别为这十年间福建省和全国省级和市级医院的平均门诊费用及平均住院费用。从中可以看出,2005年之前福建和全国的医疗费用上涨趋势相当接近,但是随着政策干预发挥效果,2005年至2007年之间福建省医疗费用的增长速度明显放缓。这一趋势在门诊部分尤为明显,全国范围内省级医院的平均门诊费用从1999年到122.74元一路攀升到2009年的240元,而福建省的费用增长在2005年后增速明显放缓,2005年至2007年间增长不到2元,与全国趋势形成强烈反差。
在住院费用部分,改革前福建省级医院出院者平均住院费用以每年37%的速度高速增长,而随着政策干预发挥效应,平均费用从2004年的11274.46元迅速下降到2006年的10683.60元,而与此同时,全国范围内省级医院的平均住院费用则从8925.40元上涨到9686.00元。同样的反差在市级医院级别亦非常明显。为了进一步进行印证,笔者还分别从东、中、西部分别选取江苏、广东、山西和陕西作为对照组进行比较,结论亦与此一致。受篇幅所限,本文不予详述。

图4 省级、市级医院平均门诊费用比较(全国平均与福建省),1999-2009

图5 省级、市级医院平均住院费用比较(全国平均与福建省),1999-2009
值得注意的是,当2007年卫生厅开始允许医疗费用的“合理增长”后,福建省的医疗费用又开始持续增长,但是增长速度相比全国平均水平和2005年之前的速度,已经明显放缓。表3和表4分别比较了福建和全国范围内省级医院和市级医院门诊及住院费用的增长速度。以市级医院为例,在1999年和2004年间,福建省的市级医院医疗费用增长迅速,甚至高出全国平均增幅。而随着2005年开始的控费政策,其门诊费用涨幅从10.00%骤降至2.46%,同期的住院费用涨幅也从8.65%降低至3.43%。相比之下,虽然全国平均水平亦有所降低,但幅度明显低于福建省的水平。同样的对比也出现在省级医院层面,福建的省级医院在控费政策实施以来门诊和住院费用的增长速度也明显放缓(5.22%至2.63%;6.61%至2.42%)。自2007年开始允许“合理增长”后,虽然年均费用增长速度未能保持在承诺的4%和3.5%以内,但是相比起全国范围内的持续上涨,福建的控费政策仍然使公立医疗机构的费用增长速度维持在低于全国平均的水平。
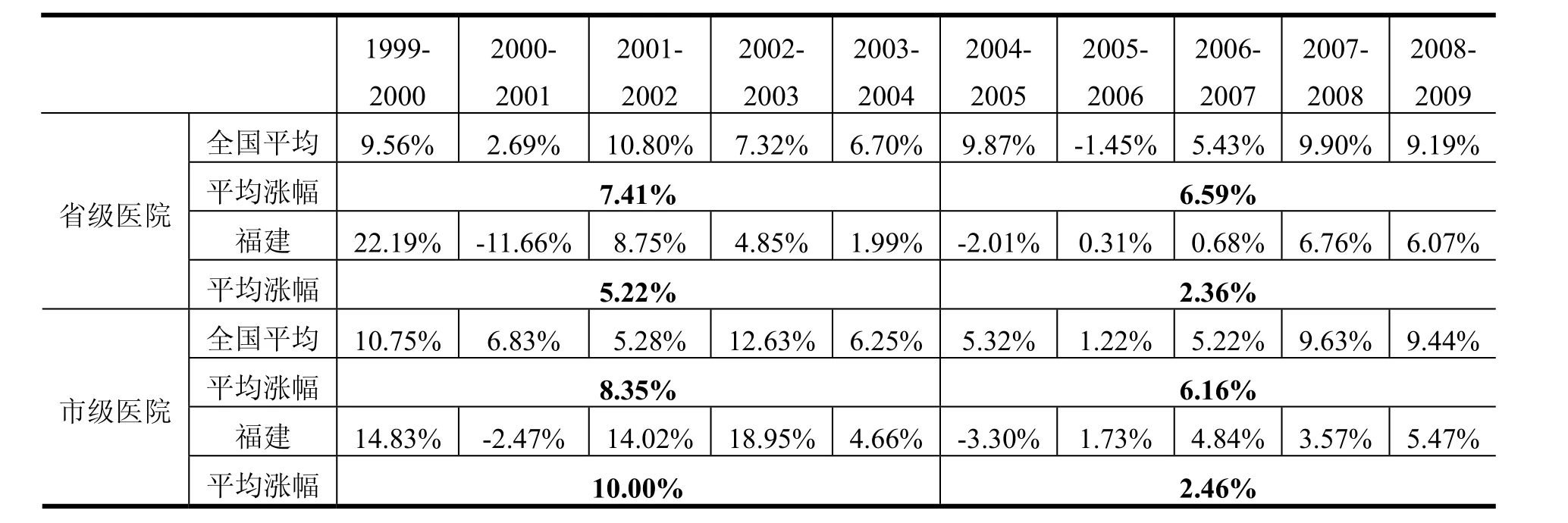
表3 省级、市级医院平均门诊费用涨幅比较(全国平均与福建省),1999-2009
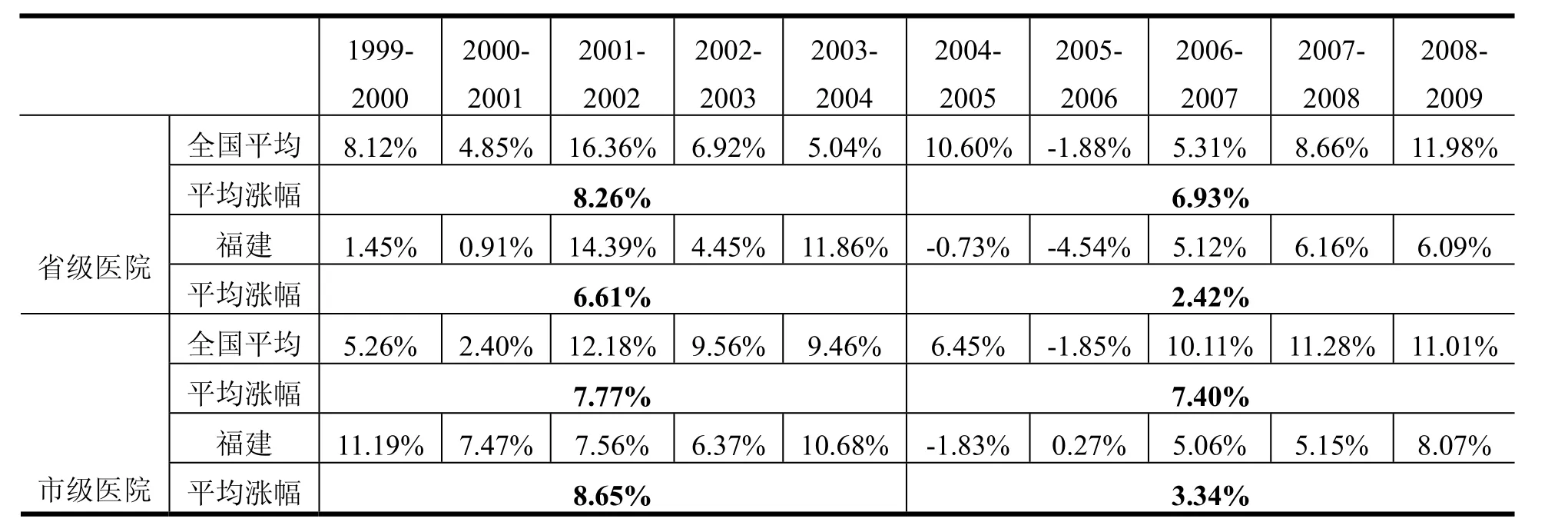
表4 省级、市级医院平均住院费用涨幅比较(全国平均与福建省),1999-2009
五、结论
应该认识到的是,存在严重信息不对称和机会主义行为(opportunistic behaviors)盛行的医疗领域,历来是“上有政策、下有对策”。用行政手段强制控费直接影响到了公立医院的收入,虽然公立医院需要对政策要求做出回应,但仍有很大的空间进行规避。笔者的深度访谈和个案研究就发现了很多类似的行动策略,以求一方面力争满足卫生部门的控费要求,另一方面保护医院的利润不受影响。因此要用行政手段控制医疗费用增长,政策制定者就需要对医疗机构可能的应对策略有充分的认识,将负面效应降至最低。受篇幅所限,将另文探讨。
福建省通过行政手段控制医疗费用过快增长,是在医疗保障体系尚不健全、全面医改尚未开始而医药费用飞涨问题已经相当迫切的情况下进行的一种尝试。通过本文的分析可以看出,由卫生行政部门独立领导开展的控费工作可以在一定程度上遏制医疗费用过快增长的趋势,而且卫生部门运用现有的行政资源和政策工具即可在很大程度上实现预定的政策目标。其中的关键,一是有政府的政治支持和卫生部门的政策决心,二是对各种政策工具的充分发动和合理配置。而隐含在其后的意义是,医疗是一个经常性市场失灵的领域,政府干预不可或缺。而且对于亚洲发展中国家的比较研究也发现,对医疗领域进行有效的监管,是控制医疗费用不可或缺的必要条件[24,25]。因此,科学设计、有针对性的政府干预不但不是破坏市场竞争,而是引导有规制的竞争(regulated competition)的基础。
2009年正式展开的新一轮医药卫生体制改革(“新医改”)已经使宏观的政策环境发生很大变化,随着国家基本药物制度的实施、临床路径试点的展开和单病种付费的推广,进行医药费用控制将面临更为有利的条件。正如卫生部部长陈竺在2011年全国卫生工作会议上所指出的,控制医疗费用要综合运用法律、经济和行政多种手段综合治理。作为“新医改”前以一省卫生系统为单位通过行政手段控费的唯一案例,对福建经验加以更深入的研究,对于即将推开的卫生部领导的全国范围内公立医院控制医药费用过快增长工作具有非常重要的价值,对于卫生政策和卫生经济学的理论研究也提供了非常鲜活的素材。
作者感谢以下人士在实地调查中给予的宝贵协助:福建省政府办公厅陈敬德先生,福建省卫生厅厅长杨平先生、副厅长陈秋立先生,医政处黄昱女士,计财处王伟琴女士、肖玉青女士,福建省人力资源和社会保障厅罗晓忠先生,福州市卫生局局长关瑞祺先生,福州市劳动和社会保障局副局长袁苏欣女士,厦门市卫生局副局长孙卫先生,厦门市劳动和社会保障局医保处洪薇女士、潘夏蓉女士,以及多家公立医院负责人、科室主任及医务工作者。
注释
①参见“零增长是如何实现的——福建控制医药费用过快增长纪实”,《健康报》,2007年5月15日。
②按照《中国卫生统计年鉴》的数据,以公立医疗机构收入中政府补助所占的比例而论,福建省居于全国倒数第六位。省属三甲医院每年获得的常规性财政补助也仅在一千五百万元左右,只占医院总收入的3%上下,其余90%的收入都要依靠服务收费和药品加成。
[1]BLOOM G. China in Transition: Challenges to Urban Health Services[C]// In Health Care Transition in Urban China,by Gerald Bloom and Shenglan Tang, 1-16. Burlington: Ashgate Publishing, 2004.
[2]BODENHEIMER T. High and Rising Health Care Costs.Part 1: Seeking an Explanation[J]. Annuals of Internal Medicine 2005, 142, (11): 847-854.
[3]HENDERSON J W. Health Economics & Policy[M].4th. Mason: South-Western College Publishing, 2008.
[4]BLUMENTHAL D, HSIAO W C. Privatization and its Discontents: the Evolving Chinese Health Care System[J]. The New England Journal of Medicine 2005, 353, (11):1165-1170.
[5]HE A J. China's Ongoing Healthcare Reform: Reversing the Perverse Incentive Scheme[J]. East Asian Policy , 2010,2,( 3).
[6]ELLIS R P, MCGUIRE T G. Supply-side and Demand-side Cost Sharing in Health Care[J]. Journal of Economic Perspectives, 1993, 7, ( 4): 135-151.
[7]DAVIS K. Health Care Cost Containment[M].Baltimore: John Hopkins University Press, 1990.
[8]MCPAKE B, NORMAND C. Health Economics[M].2nd. Abington: Routledge, 2008.
[9] NORMAND C, WEBER A. Social Health Insurance: A Guidebook for Planning[M]. Geneva: World Health Organization, 1994.
[10]HU Shan-lian, TANG Sheng-lan, LIU Yuan-li, et al.Reform of How Health Care is Paid for in China: Challenges and Opportunities[J]. The Lancet, 2008,372,November( 22):1846-1853.
[11]YIP W, EGGLESTON K. Addressing Government and Market Failures with Payment Incentives: Hospital Reimbursement Reform in Hainan, China[J]. Social Science and Medicine, 2004,58: 267-277.
[12] YIP W, EGGLESTON K . Provider Payment Reform in China: The Case of Hospital Reimbursement in Hainan Province[J]. Health Economics ,2001,10(4): 325-339.
[13]EGGLESTON K, HSIEH Chee-ruey. Health Care Payment Incentives: A Comprative Analysis of Reforms in Taiwan, Korea and China[C]// Working paper series:Department of Economics, Medford: Tufts University, 2004.
[14]BLOOM G, FANG J. China's Rural Health System in a Chaning Institutional Context[C]// Working paper, Brighton,England: Institute of Development Studies, 2003.
[15]DUCKETT J. Bureaucratic Interests and Institutionsin the Making of China's Social Policy[J]. Public Administration Quarterly, 2003, Summer: 210-237.
[16]HUANG Yan-zhong. An Institutional Analysis of China's Failed Healthcare Reform[C]// In Socialist China,Capitalist China: Social Tension and Political Adaptation under Economic Globalization, by Guoguang Wu and Helen Lansdowne. New York: Routledge, 2009:75-86
[17]HSIAO W C. The Political Economy of Chinese Health Reform[J]. 2007,(2): 241-249.
[18]AITCHISON L. Bureaucratic Reform in a Transitional Economy: the Role of the Urban Chinese Health Care[D]. PhD Dissertation: Harvard Univeristy, 1997.
[19]HSIAO W C. The Chinese Health Care System:Lessons for Other Nations[J]. Social Science & Medicine,1995,(8): 1047-1055.
[20]WORLD Bank. Financing Health care: Issues and Options for China[C]. Washington DC: World Bank, 1997.
[21] YIP W, HSIAO W C. The Chinese Health System at a Crossroads[J]. Health Affairs 2008,27(2): 460-468.
[22]ZHENG Yong-nian. De Facto Federalism in China:Reforms and Dynamics of Central-Local Relations[M].Singapore: World Scientific, 2006.
[23]LIN V, ZHAO Hong-wen, YANG Hui,et al. History of Health Policy in China[C]// In Health Policy in and for China,by Vivian Lin, Yan Guo, David Legge and Qunhong Wu,.Beijing: Peking University Medical Press, 2009: 294-317.
[24]RAMESH M, WU Xun. Health Policy Reform in China: Lessons from Asia[J]. Social Science & Medicine, 2009,68 (2): 2256-2262.
[25] RAMESH M, WU Xun. Realigning Public-Private Mix in Healthcare: Comparative Health Policies in Southeast Asia[J].Pacific Review 2008, 21, (2): 171-187.
编辑 范华丽
Containing Healthcare Cost Inflation by Administrative Measures:the Fujian Experience
HE Jing-wei
(National University of Singapore)
The healthcare cost rapid inflation has become one of worldwide difficulties. “The medical treatment is hard to access and hard to afford” has long been a chronic illness for Chinese healthcare services.Hygienic policy research and hygienic economics generally consider that effective control of healthcare cost needs can be realized by combining providers stimulation mechanism adjustment with demanders control using economic means. However, Fujian Province provided another possibility that the government used an administrative means to control the healthcare cost rapid inflation since 2005, which controlled the abnormal trend of healthcare cost inflation. By analyzing the experience of Fujian Province, this paper pointed out that the government’s political support, the hygienic department’s policy decision, and the utmost use and rational allocation of various policy tools are important for the control. Deep research into the Fujian experience has theoretical and practical significance.
administrative means; Fujian; healthcare cost; healthcare reform; hygienic policy
D523
A
1008-8105(2011)01-0001-10
一、研究背景
医疗费用的持续过快增长是一个世界性难题,长期困扰着各国政府和卫生当局。当今世界主要的医疗卫生改革绝大多数都肇始于费用攀升带来的财政压力以及可支付性(affordability)下降引发的公众不满,这从世界上最大的发展中国家和最大的发达国家:中国和美国几乎同时于2009年展开最为雄心勃勃的“医改”即可见一斑。众所周知,以2003年春的“非典”危机为导火索,长期隐藏在中国经济奇迹背后的医疗卫生问题开始引发密集关注。“看病贵、看病难”与住房和教育一起成为当代中国影响民生改善的“三座大山”。问题的根源除了医疗保障体系尚不健全,更为重要的原因乃是医疗费用的疯狂上涨已经远远超出民众的承受能力。2009年开始的中国有史以来规模最大的医药卫生体制改革的核心目标,即是为13亿中国人提供“付得起”的医疗卫生服务。
从卫生经济学原理和国际经验来看,医疗费用上涨是正常现象,它与先进科技和设备的应用、民众不断提高的服务需求、人口老龄化、流行病谱的变化乃至整体物价的波动都有关系[1,2]。但是之所以费用增长常常被认为“不合理”或者“超常规”,是源于医疗服务中供方与需方之间天然的信息不对称以及由此产生的诱导消费(induced demand),使得供方可以利用信息和专业优势向需方提供超出实际需要的服务,导致费用的不合理增长和资源配置的无效率[3]。20多年来中国大陆卫生总费用持续攀升,增长速度已经超过GDP增幅,消耗了超过5%的GDP总量(见图1)。这个规模相比起西方发达国家虽然并不算高,但是如果考虑中国公民的平均家庭收入以及医疗保障的覆盖水平,那么持续的费用上涨无疑给居民生活带来了沉重负担,于是才有了“小病扛、大病拖”的现象。造成这些问题的原因是多方面的,但不可否认的是,医疗机构的逐利动机以及由此产生的“大处方”、“大检查”、“过度治疗”则绝对难辞其咎[4,5]。这不仅严重影响着医疗服务行业的社会声誉,更为居民医疗支出造成沉重负担。
2011 - 02 - 25
2006年度国家自然科学基金重点项目(70633001).
和经纬(1981- )男,新加坡国立大学李光耀公共政策学院的博士候选人,亚洲制度分析学会秘书长.

