肾病综合征型妊娠期高血压疾病 23例临床特征分析
唐 荣,周巧玲,敖 翔,彭卫生
肾病综合征型妊娠期高血压疾病(nephrotic syndrome with pregnancy induced hypertension,NSP)是产科严重的并发症之一,是妊娠期高血压疾病发展到一定阶段的特殊类型[1],其在临床上除有妊娠期高血压疾病的特征外,还具有肾病综合征的 “三高一低”的特点。文献报道,NSP发生率为 0.02%~0.31%,可导致孕产妇及围生儿的不良结局[2]。国内文献报道,NSP占分娩总数的 0.37%,占重度妊娠高血压综合征的 18.0%,围生儿死亡率可高达 54.5%[3]。近年来其发病率、孕产妇及围生儿的病死率均有所增加。因此,提高对 NSP的认识,了解其临床特点,掌握其处理策略,防治其并发症的发生,对降低孕产妇及围生儿的死亡具有重要意义。
1 资料与方法
1.1 一般资料 2004—2008年在我院住院分娩的 4 152例产妇中重度子痫前期患者 91例,其中 23例为 NSP(NSP组),其余 68例重度子痫前期患者为对照组。两组产妇既往无原发性高血压及其他内科疾病。
1.2 妊娠期高血压疾病及 NSP的诊断标准 妊娠期高血压疾病的诊断及分类依据乐杰主编的第 7版 《妇产科学》[4],NSP的诊断标准参考文献[5],具有妊娠期高血压疾病的表现和肾病综合征的 “三高一低”的特征,即:(1)尿蛋白 >3.5 g/d; (2)高胆固醇 (胆固醇 >7.77 mmol/L);(3)高度水肿;(4)低蛋白血症 (血浆清蛋白 <30 g/L)。
1.3 方法 回顾性分析两组产妇的临床资料,总结 NSP的临床特征及对母婴的影响。
1.4 统计学方法 采用 SPSS 13.0软件进行分析,计量资料用 (x±s)表示,采用 t检验,计数资料用 χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 发病情况 2004—2008年在我院住院分娩的孕妇共 4 152例,其中 NSP 23例,占分娩总数的 0.55%(23/4 152),占重度子痫前期患者的 20.18%(23/91);重度子痫前期患者91例,占分娩总数的 2.75%(91/4 152)。除 NSP之外的其余重度子痫前期患者 68例为对照组。
2.2 一般情况 两组产妇的平均孕产次分别为 1.3次和1.2次,平均病程分别为(5.16±0.26)周和 (5.31±0.12)周,孕次及病程间差异均无统计学意义 (t值分别为 0.612和 0.582,P>0.05)。NSP组产妇的平均发病年龄 26.1岁,发病孕周为 (30±4)周,终止妊娠时的孕周为(32±3)周;对照组依次为 27.8岁,(34±1)周和 (36±2)周,NSP组的发病年龄、发病孕周以及终止妊娠时的孕周均较对照组早,差异均有统计学意义 (t值分别为 2.841、2.925和 3.214,P<0.01)。
2.3 临床表现及实验室检查 两组产妇入院时的平均收缩压和舒张压:NSP组分别为 (160±16)mm Hg和 (100±9)mm Hg;对照组分别为 (154±13)mm Hg和 (96±11)mm Hg,两组收缩压、舒张压间差异均无统计学意义 (t收=0.621,t舒=0.587,P>0.05)。 NSP组重度水肿的发生率高于对照组,差异有统计学意义 (65.22%和 44.12%,χ2=6.79,P<0.01)。NSP组平均血浆总蛋白、平均血浆清蛋白低于对照组 (P<0.05),而血胆固醇、24 h尿蛋白定量、血尿素氮和血肌酐高于对照组 (P<0.05,见表 1)。NSP组产妇腹腔积液、子痫、胎盘早剥、产后出血、视网膜脱离、脑水肿的发生率高于对照组,差异均有统计学意义 (P<0.01,见表 2)。
2.4 分娩方式 23例 NSP患者计划生育引产 5例,剖宫产 16例,经阴道分娩 2例,其中 1例给予人工剥膜,静滴小剂量催产素引产,经阴道手术助娩1例。剖宫产率为 69.57%,而我院同期剖宫产率为40.68%,差异有统计学意义 (χ2=7.03,P<0.01)。
2.5 NSP对围生儿的影响 NSP组早产儿、低体质量儿、新生儿宫内窘迫及生长迟缓的发生率均高于对照组,差异有统计学意义 (P<0.01);NSP组围生儿死亡率显著高于对照组,差异有统计学意义(P<0.01,见表 3)。NSP组有 1例发生缺氧缺血性脑病。
2.6 随访 经系统的治疗及终止妊娠后,两组产妇大多预后良好。随访 10个月,NSP组有 2例 (8.7%)患者遗留蛋白尿或高血压,3例有轻中度血尿素氮及血肌酐升高,终止妊娠转内科治疗 1~2个月后逐渐恢复正常,对照组无肾功能损害者。对照组产妇血压大多在产后 7~10 d降至正常,尿蛋白及水肿在产后 7~14 d消退;而 NSP组血压及腹腔积液在产后 1~2个月降至正常,血浆清蛋白及胆固醇于产后 1~3个月逐渐恢复正常,尿蛋白持续时间长,大多需 3个月至半年才转阴。
3 讨论
3.1 发病机制 妊娠期高血压疾病时,胎盘上母体和胎儿连接处发生异常变态反应,由于胎盘与肾脏有相同的抗原,滋养层细胞抗体与肾脏交叉反应导致免疫复合物沉淀于肾小球、子宫及胎盘毛细血管壁上,从而引起体内一系列改变[5-8]。NSP在妊娠期高血压疾病的病理基础上,以肾小球毛细血管滤过膜损伤为主,滤过膜电荷屏障或孔径异常造成大量蛋白质丢失,故肾损害比一般妊娠期高血压疾病明显[9]。大量蛋白从尿中丢失,患者本身肝脏受损,肝细胞缺血生成清蛋白能力低下,因而引起严重的低蛋白血症,组织水肿,严重者有胸、腹腔积液[10]。本资料中 NSP组腹腔积液发生率为 73.91%,明显高于对照组的 32.35%。NSP产妇的平均血胆固醇水平明显高于对照者。
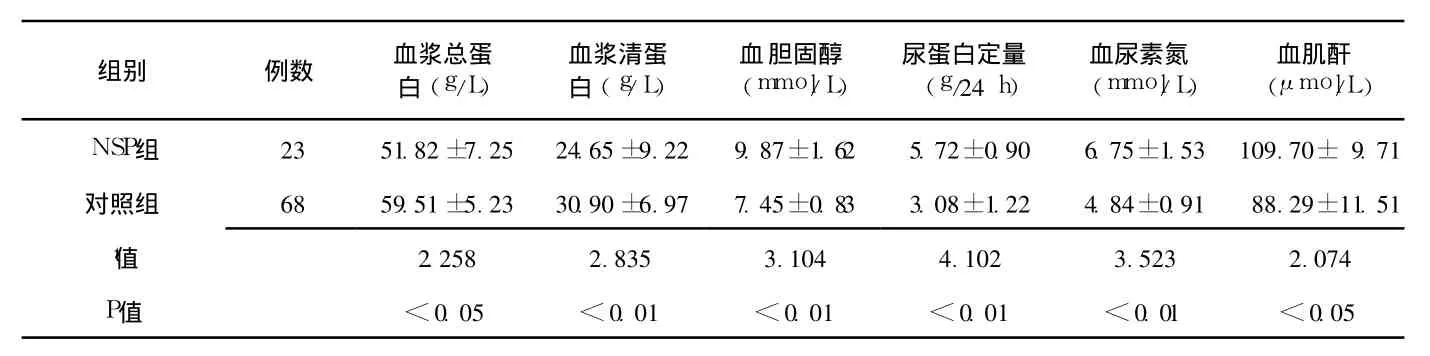
表 1 两组产妇实验室检查结果的比较 (x±s)Table 1 Comparison of the laboratory results between two groups
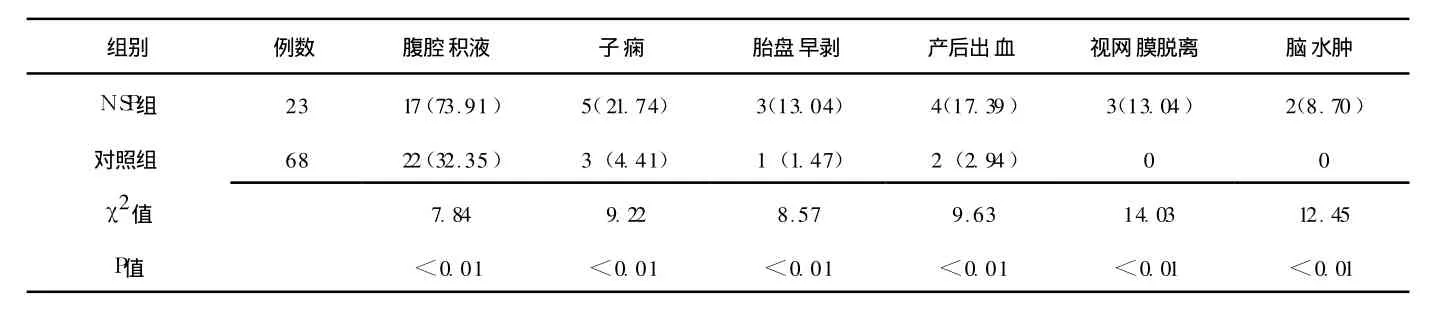
表 2 两组产妇并发症发生情况比较 〔n(%)〕Table 2 Comparison of the complications between two groups
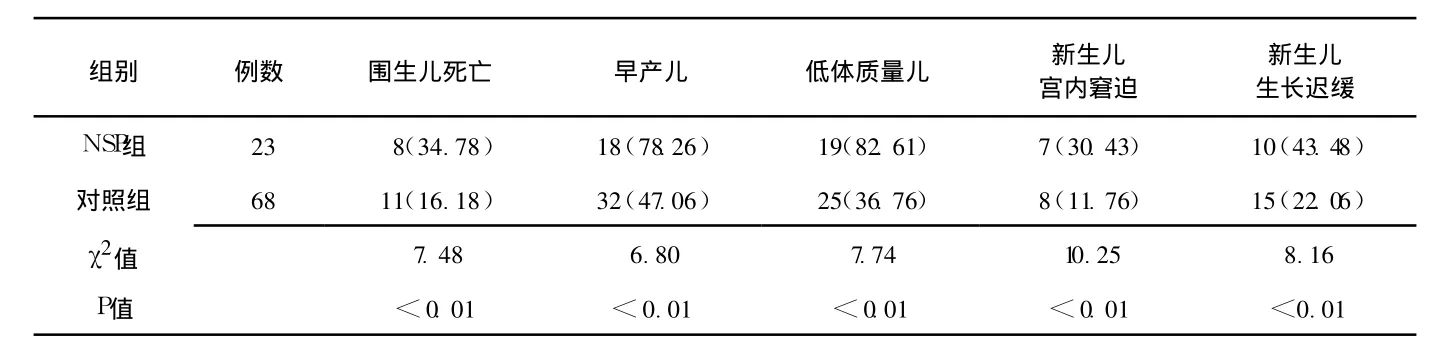
表 3 两组新生儿预后情况比较 〔n(%)〕Table 3 Comparison of the neonatal prognosis between two groups
3.2 NSP对产妇的影响 NSP产妇发病孕周早、疗效差,且终止妊娠的孕周相应提前。本资料表明 NSP发病孕周为 (30±4)周,终止妊娠时的孕周为 (32±3)周,与国内报道相似[11],血压增高,但与对照组比较无明显差别。NSP产妇有肾功能损害,可出现明显的组织水肿和低蛋白血症,产后尿蛋白转阴时间明显延长。由于组织水肿,NSP产妇易发生视网膜脱离。本组 NSP产妇有 4例出现产后出血,3例发生视网膜脱离,均较对照组严重。一旦出现腹腔积液,往往较严重,病情在妊娠终止前常不可逆,且对胎儿宫内发育极为不利[12]。患者还易合并胎盘早剥[13],23例患者中有3例发生胎盘早剥,其中 1例为双侧剥离。
3.3 NSP对围生儿的影响 妊娠期高血压疾病时动脉痉挛使子宫胎盘局部血流灌注不足,而 NSP时高脂血症可致胎盘血管急性粥样硬化,使血流进一步减少。此外,大量蛋白漏出引起低蛋白血症,液体渗出到组织间隙,使血容量减少,低蛋白血症、高凝状态和供血不足可影响胎儿宫内发育,导致胎儿宫内窘迫、早产和新生儿窒息等,甚至围生儿死亡[14]。新生儿还可发生高胆红素血症、缺氧缺血性脑病、脑室内出血等并发症。本组资料显示,NSP组早产儿、低体质量儿、新生儿宫内窘迫及生长迟缓的发生率均较对照组高,与上述观点相符合。NSP组有 1例患儿发生缺氧缺血性脑病,围生儿死亡率高达 34.78%。因此,NSP时围生儿的预后较其他妊娠期高血压疾病差。
3.4 NSP的防治 NSP严重威胁孕产妇及围生儿的健康及生命,应积极防治妊娠期高血压疾病,宣传和健全孕期检查制度,重视 NSP的早期识别。对有高危因素者如身体矮胖、体质指数≥24 kg/m2、高龄初产、不良孕产史、贫血或有高血压家族史的孕妇均应于 20~28周时做妊娠期高血压疾病预测。本组中有 10例患者从未进行产前检查,入院时5例病情已较重,3例为死胎。对 NSP患者应以综合治疗为主,在治疗妊娠期高血压疾病的同时治疗肾病综合征[15]。具体治疗措施:(1)肾上腺皮质激素:抑制免疫,减轻水肿及蛋白尿,稳定细胞膜,减少渗出,但在孕早期应慎用。但有学者认为此类患者不宜使用激素[16]。本组中只有少数患者应用了泼尼松,其余仅在妊娠晚期用地塞米松促胎肺成熟。 (2)补充人血浆清蛋白:需严格掌握适应证,严重的低蛋白血症及水肿,合并胎儿发育迟缓,使用利尿剂后出现血容量不足者可使用。输入清蛋白可改善低蛋白血症,提高血浆胶体渗透压,扩充血容量,增加组织及胎儿 -胎盘灌注量,配合利尿剂可明显减轻水肿。 (3)利尿剂:应当在解痉、扩容等基础上,并在监测血细胞比容和电解质的前提下,使用微量泵匀速静脉输入。(4)肝素:NSP患者的血液存在高凝状态,而类固醇制剂和利尿剂等的使用更容易诱发血栓形成,可并发肾静脉血栓。为防血栓形成可使用低分子肝素 4 000 U,1次/12 h皮下注射。(5)免疫球蛋白:可抑制免疫反应,减轻肾小球滤过膜损伤,同时可补充血浆总蛋白含量,但其疗效仍有待观察。(6)终止妊娠:是目前治疗 NSP的有效方法。根据病情综合判断,抓住最佳时机,尽可能减少妊娠期并发症及围生儿并发症和死亡率。终止妊娠时机参考以下情况:发病孕周早、病程长,治疗效果差;腹腔积液增加迅速;脐血流监测提示脐动脉舒张末期血流消失;妊娠达 34周,胎儿成熟度提示胎儿成熟;孕妇伴严重并发症,如高血压危象、大量蛋白尿无改善、心肾功能衰竭、胎盘早剥及严重的溶血、肝酶升高和血小板减少综合征 (HELLP综合征)等。
综上所述,NSP对母婴的影响极大,应予及时诊断和治疗,以降低妊娠期并发症及围生儿患病率及病死率。
1 Tianyi Y,Huifen Y,Huanrong W.Diagnosis and treatment of nephrotic syndrome during pregnancy[J].Clin Med Journal,1996,109:471-473.
2 Magriples U,Laifer S,Haysltt JP.Dilutional hyponat remia in preeclampsia with and without nephrotic syndrome[J].Am J Obstet Gynecol,2001,184:231-232.
3 张新洋,黄醒华 .妊娠肾病综合征 11例临床分析 [J].中华妇产科杂志,2000,35(6):360.
4 乐杰 .妇产科学 [M].7版 .北京:人民卫生出版社,2008:92.
5 李小毛,刘穗玲 .特殊类型妊娠期高血压疾病的诊断与治疗 [J].中国实用妇科与产科杂志,2004,20(10):594-596.
6 林其德 .妊高征病因学研究的进展 [J].中华妇产科杂志,1997,32(1):3.
7 蔡卫平,朱蕴秋,闫丰,等 .妊娠期肾病综合征的临床与病理特点 [J].中华肾脏病杂志,2002,18(5):368.
8 王悦 .妊娠期高血压疾病 20例胎盘病理学改变分析 [J].中国误诊学杂志,2007,7(8):1833.
9 Trevisan G,Ramos JG,Martins-Costa S,et al.Pregnancy in patients with chronic renal insufficiency at Hospital de Clinicas of Porto Alegre,Brazil[J].Ren Fail,2004,26(1):29-34.
10 韩静,黄丽萍,陈春秀,等 .肾病综合征型妊娠期高血压疾病的诊断与治疗综述[J].临床和实验医学杂志,2008,7(1):142-143.
11 吴媛媛,乔福元 .肾病综合征型妊娠期高血压疾病临床分析 [J].中国优生与遗传杂志,2006,14(3):61-63.
12 姜杰.重度妊高征与低蛋白血症 [J].中国实用妇科与产科杂志,1998,14(1):45-46.
13 王德智,罗焕兆,张丹 .中国妇产科专家经验文集 [M].沈阳:辽宁科学技术出版社,2001:278.
14 唐卉,江莉,黄燕.妊娠期肾病综合征对母儿预后的影响 [J].中国优生与遗传杂志,2002,10(4):66.
15 胡继芬,关桂珠,郑秀 .妊娠期肾病综合征的临床分析 [J].中国误诊学杂志,2003,7(3):347-349.
16 陈灏珠 .实用内科学 [M].12版 .北京:人民卫生出版社,2005:2157-2162.

