支气管哮喘的规范化治疗方案
哮喘是一种对患者及其家庭和社会都有明显影响的慢性疾病。气道炎症几乎是所有类型哮喘的共同特征,也是临床症状和气道高反应性的基础。气道炎症存在于哮喘的所有时段。虽然哮喘目前尚不能根治,但以抑制炎症为主的规范治疗能够控制哮喘临床症状。国际一项研究表明,经氟替卡松/沙美特罗固定剂量升级和维持治疗,哮喘控制率接近80%。尽管从患者和社会的角度来看,控制哮喘的花费似乎很高,而不正确的治疗哮喘代价会更高。
长期治疗方案的确定
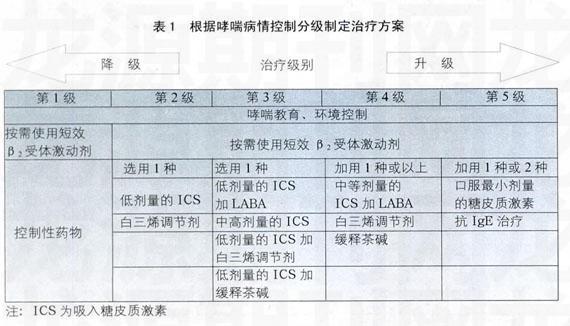
哮喘的治疗应以患者的病情严重程度为基础,根据其控制水平类别选择适当的治疗方案。哮喘药物的选择既要考虑药物的疗效及其安全性,也要考虑患者的实际状况,如经济收入和当地的医疗资源等。要为每个初诊患者制订哮喘防治计划,定期随访、监测。改善患者的依从性,并根据患者病情变化及时修订治疗方案。哮喘患者长期治疗方案分为5级,见表1。
对以往未经规范治疗的初诊哮喘患者可选择第2级治疗方案;哮喘患者症状明显,应直接选择第3级治疗方案。从第2级到第5级的治疗方案中都有不同的哮喘控制药物可供选择。而在每一级中都应按需使用缓解药物,以迅速缓解哮喘症状。如果使用含有福莫特罗和布地奈德单一吸入装置进行联合治疗时,可作为控制和缓解药物应用。
如果使用该分级治疗方案不能够使哮喘得到控制,治疗方案应该升级,直至达到哮喘控制为止。当哮喘控制并维持至少3个月后,治疗方案可考虑降级。建议减量方案:①单独使用中、高剂量吸入激素的患者,将吸入激素剂量减少50%:②单独使用低剂量激素的患者,可改为每日1次用药;⑨联合吸入激素和长效吸入型β2受体激动剂(LABA)的患者,将吸入激素剂量减少约50%,仍继续使用LABA联合治疗。当达到低剂量联合治疗时,可选择改为每日1次联合用药或停用LABA,单用吸入激素治疗。若患者使用最低剂量控制药物达到哮喘控制1年,并且哮喘症状不再发作,可考虑停用药物治疗。上述减量方案尚待进一步验证。通常情况下,患者在初诊后2-4周回访,以后每1-3个月随访1次。出现哮喘发作时应及时就诊,哮喘发作后0.5-1个月内进行回访。
对于我国贫困地区或低经济收入的哮喘患者,视其病情严重度不同。长期控制哮喘的药物推荐使用:①吸入低剂量激素:②口服缓释茶碱;③吸入激素联合口服缓释茶碱;④口服激素和缓释茶碱。这些治疗方案的疗效与安全性需要进一步临床研究,尤其要监测长期口服激素可能引起的全身不良反应。
急性发作的处理
哮喘急性发作的治疗取决于发作的严重程度以及对治疗的反应。治疗的目的在于尽快缓解症状、解除气流受限和低氧血症,同时还需要制定长期治疗方案以预防再次急性发作。
对于具有哮喘相关死亡高危因素的患者,需要给予高度重视,这些患者应当尽早到医疗机构就诊。高危患者包括:①曾有气管插管和机械通气的濒于致死性哮喘的病史;②在过去1年中因为哮喘而住院或看急诊;③正在使用或最近刚刚停用口服激素:④目前未使用吸入激素;⑤过分依赖速效β2受体激动剂,特别是每月使用沙丁胺醇(或等效药物)超过1支的患者;⑥有心理疾病或社会心理问题,包括使用镇静剂;⑦有对哮喘治疗计划不依从的历史。
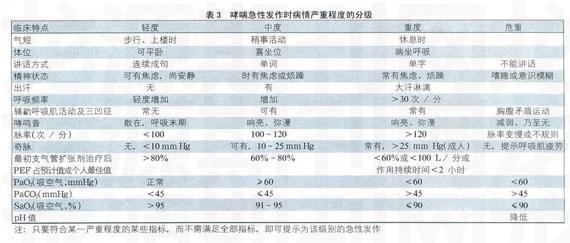
轻度和部分中度急性发作可以在家中或社区中治疗。家庭或社区中的治疗措施主要为重复吸入速效B2受体激动剂,在第1小时内每20分钟吸入2-4喷。随后根据治疗反应,轻度急性发作可调整为每3-4小时2-4喷,中度急性发作每1-2小时6-10喷。如果对吸入性β2受体激动剂反应良好(呼吸困难显著缓解,PEF占预计值>80%或个人最佳值,且疗效维持3-4小时),通常不需要使用其他的药物。如果治疗反应不完全,尤其是在控制性治疗的基础上发生的急性发作,应尽早口服激素(泼尼松龙O.5-1mg/kg或等效剂量的其他激素),必要时到医院就诊。
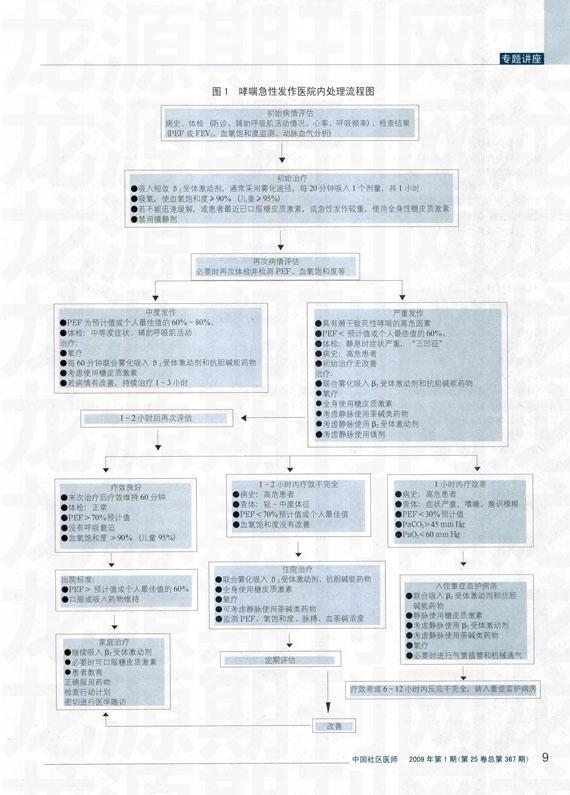
部分中度和所有重度急性发作均应到急诊室或医院治疗。除氧疗外,应重复使用速效β2受体激动剂,可通过压力定量气雾剂的储雾器给药,也可通过射流雾化装置给药。推荐在初始治疗时连续雾化给药,随后根据需要间断给药(每4小时1次)。目前尚无证据支持常规静脉使用β2受体激动剂。联合使用β2受体激动剂和抗胆碱能制荆(如异丙托溴铵)能够取得更好的支气管舒张作用。茶碱的支气管舒张作用弱于LABA,不良反应较大,应谨慎使用。对规则服用茶碱缓释制剂的患者,静脉使用茶碱应尽可能监测茶碱血药浓度。中重度哮喘急性发作应尽早使用全身激素,特别是对速效β2受体激动剂初始治疗反应不完全或疗效不能维持,以及在口服激素基础上仍然出现急性发作的患者。口服激素与静脉给药疗效相当,不良反应小。推荐用法:泼尼松龙30-50 mg或等效的其他激素,每日单次给药。严重的急性发作或口服激素不能耐受时,可采用静脉注射或滴注,如甲基泼尼松龙80-160 mg或氢化可的松400-1000 mg分次给药。地塞米松因半衰期较长。对肾上腺皮质功能抑制作用较强,一般不推荐使用。静脉给药和口服给药的序贯疗法有可能减少激素用量和不良反应,如静脉使用激素2-3天,继之以口服激素3-5天。不推荐常规使用镁制剂,可用于重度急性发作(FEV125%-30%)或对初始治疗反应不良者。哮喘急性发作的医院内治疗流程,见图1。
重度和危重哮喘急性发作经过上述药物治疗,临床症状和肺功能无改善甚至继续恶化,应及时给予机械通气治疗,其指征主要包括:意识改变、呼吸肌疲劳、PaCO2≥45mm Hg,等。可先采用经鼻(面)罩无创机械通气,若无效应及早行气管插管机械通气。哮喘急性发作机械通气需要较高的吸气压,可使用适当水平的呼气末正压(PEEP)治疗。如果需要过高的气道峰压和平台压才能维持正常通气容积,可试用允许性高碳酸血症通气策略以减少呼吸机相关肺损伤。
初始治疗症状显著改善,PEF或FEV2占预计值百分比恢复或个人最佳值>60%者可回家继续治疗,PEF或FEV2为40%-60%者应在监护下回到家庭或社区继续治疗。治疗前PEF或FEV2<25%或治疗后<40%者应入院治疗。在出院时或近期的随访时,应当为患者制订一个详细的行动计划,审核患者是否正确使用药物、吸入装置和峰流速仪,找到急性发作的诱因并制定避免接触的措施,调整控制性治疗方案。严重的哮喘急性发作意味着哮喘管理的失败,这些患者应给予密切监护、长期随访,并进行长期哮喘教育。
大多数哮喘急性发作并非由细菌感染引起,应严格控制抗菌药物的使用指征。

