活体器官捐献者生命质量测评工具研究进展
范亚茹 吴夏鑫 李霁月 施月仙
Research progress of quality of life assessment tools for living donors
FAN Yaru, WU Xiaxin, LI Jiyue, SHI Yuexian
Peking University, School of Nursing, Beijing 100000 China
Corresponding Author SHI Yuexian, E?mail: yuexian2020@bjmu.edu.cn
Keywords living solid organ transplantation; donors; quality of life; assessment tools; review
摘要 對活体器官捐献者生命质量测评工具进行综述,整合工具的基本特征、开发过程、测量学属性、主要内容和应用现状,为后续活体器官捐献者生命质量评价选择恰当的评估工具提供参考。
关键词 活体实体器官移植;捐献者;生命质量;评估工具;综述
doi:10.12102/j.issn.1009-6493.2024.10.010
器官移植(organ transplantation)是终末期器官衰竭病人最有效的治疗方法[1?3]。根据供体来源可分为死亡供体器官移植与活体供体器官移植,但由于目前可用的公民逝世后捐献的器官数量有限,导致登记在移植等候名单上的病人需等待时间较长,病人等待期间病情不断恶化甚至可能死亡[4?6]。近年来,随着医学技术的进步,活体实体器官移植(living solid organ transplantation)数量逐年增多,成为解决器官供体不足的有效方式[7?9]。活体器官移植主要包括活体肝脏、肾脏和肺叶移植,其中活体肝移植和肾移植较多。全球捐献和移植观察组织(Global Observatory on Donation and Transplantation,GODT)报告显示,2020年全球共进行129 681例器官移植,其中32.0%的肾脏、20.0%的肝脏、不足0.1%的肺叶来自活体捐献者(living donors,LD)。活体器官捐献行为本身对捐献者总体而言具有安全性,但术后并发症的发生会影响捐献者的健康及生命质量。已有研究结果显示,活体肾移植捐献者(living?donor kidney transplantation,LDKT)术后死亡率<0.03%[10],术后第1年手术并发症发生率为8%~25%,常见的早期并发症主要为出血、肺不张等[11?12],远期并发症主要为高血压、蛋白尿及肾结石等[13]。活体肝移植捐献者(living?donor liver transplantation,LDLT)术后死亡率为0.1%~1.0%[14],术后第1年手术并发症发生率为38%~47%,常见的早期并发症主要为切口感染、胆漏、胆道狭窄等[14?16],远期并发症主要为切口瘢痕、切口疝、机械性肠梗阻等[17]。因为活体肺叶移植发展相对较晚,2000年以来全球进行的活体肺叶移植数量仅185例,活体肺叶捐献者(living?donor lobar lung transplantation,LDLLT)术后死亡率及术后并发症发生率数据缺乏,但有文献报道,其术后会经历1秒平均用力呼气量、用力肺活量、总肺活量下降,尽管下降之后肺功能仍然保持在正常范围,但捐献者报告了主观运动耐受力下降的问题[18]。此外,活体器官捐献对捐献者心理健康也可产生一定影响,4.7%~9.6%的活体器官捐献者会在移植后出现焦虑、抑郁等心理问题[19?25]。以上身心健康相关问题均会对活体器官捐献者的生命质量产生一定影响,因此,活体器官捐献者生命质量的研究备受关注。国内外学者已通过使用普适性生命质量评估工具或开发针对性的器官捐献者生命质量测评工具对活体器官捐献者的生命质量进行量化评价。现通过对相关测评工具进行综述,整合工具的基本特征、开发过程、测量学属性、主要内容和应用现状,旨在为活体器官捐献者生命质量评价的临床实践和研究提供参考。
1 生命质量的概念
生命质量是一个多维概念[26],受个体生活所处的文化和价值体系影响。生命质量的概念在不同文化和人群中有所不同,目前尚未统一[27?28],世界卫生组织(WHO)将其定义为:不同文化和价值体系中的个体对与他们的生活目标、期望、标准以及所关心事情有关的生活状态的体验[29]。
2 常用的活体器官捐献者生命质量测评工具
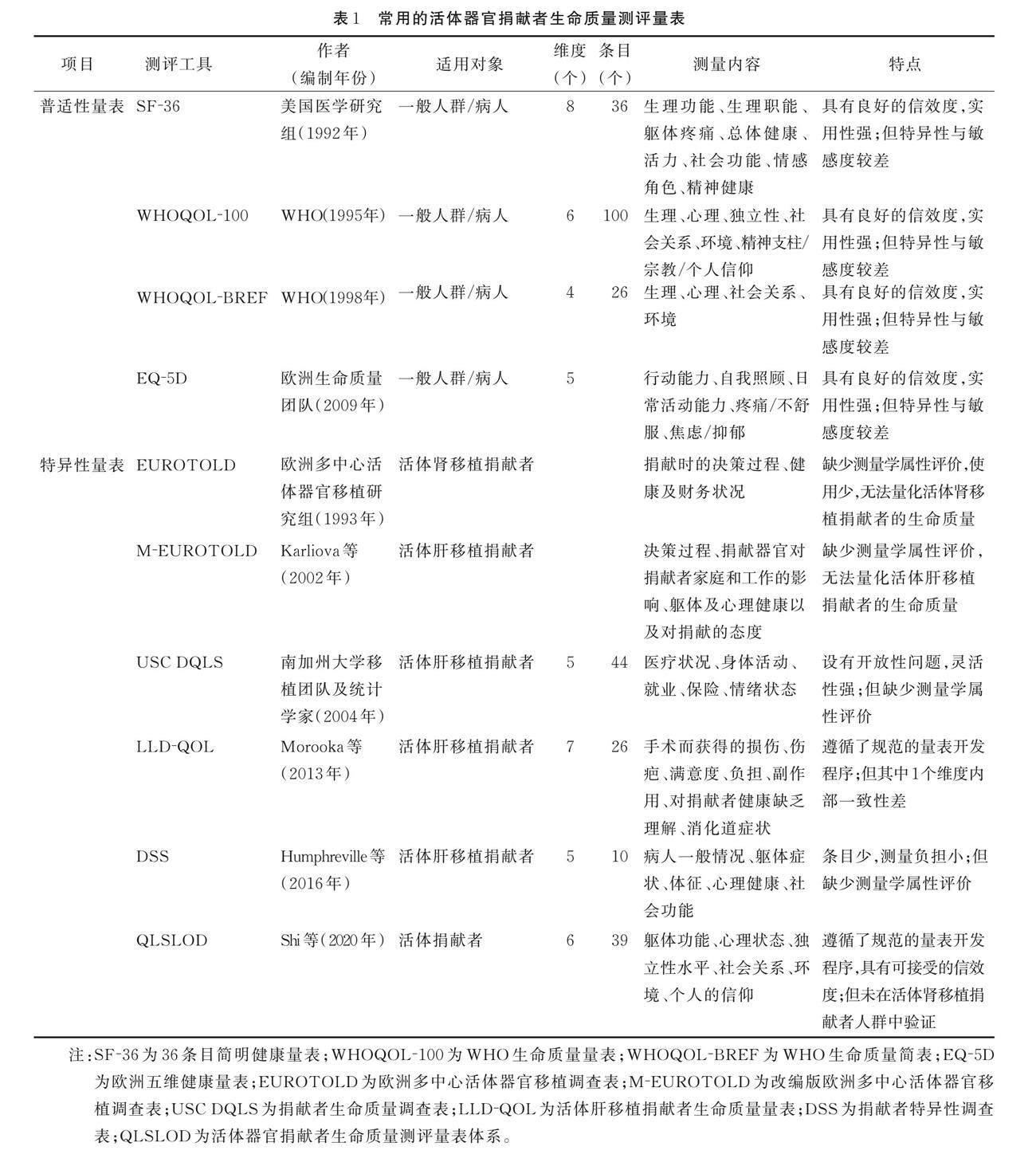
目前,生命质量评价主要借助具有较好信度、效度的量表对被测者的生命质量进行多维的综合测评。研究者按照一定的计分规则将选项转化成直观的分数以了解和评价研究对象的生命质量及变化情况。对活体器官捐献者生命质量的评价工具可分为普适性量表和特异性量表,常用的活体器官捐献者生命质量测评量表见表1。
2.1 普适性量表
普适性量表适用于所有人群的生命质量评估,可综合评估研究人群的整体生命质量,并与不同疾病或健康对照进行比较,目前活体器官捐献者生命质量常用的普适性量表有SF?36[30?31]、WHOQOL?100及其简表[32]以及EQ?5D[33?34],其中以SF?36应用最多。
2.1.1 活体肝脏捐献者生命质量的研究
SF?36是活体肝脏捐献者生命质量研究中使用最多的量表,Shi等[35]系统检索了PubMed、EMbase、CINHAL以及ProQuest数据库中截至2018年12月的活体肝脏捐献者生命质量相关性研究,共纳入13项前瞻性研究,其中9项研究使用了SF?36,3项研究使用了WHOQOL?BREF。多项研究结果显示,活体肝脏捐献者捐献术后的SF?36躯体功能维度评分低于捐献前,其他维度与捐献前相比变化不明显[7, 36?38],且研究结果显示,单独使用SF?36测量生命质量时,不论是短期还是长期生命质量,肝脏捐献者在捐献术后的SF?36总体均分高于一般人群。但Dew等[21]将SF?36与其他测评工具联合使用,结果显示,术后活体肝脏捐献者疲劳水平高于一般人群。此外,Dew等[21]的研究结果还表明,活体肝脏捐献者捐献术后焦虑和乙醇使用障碍发病率高于一般人群,且移植后住院时间较长、女性、体质指数较高、存在移植影响自身健康的担忧以及承担移植相关的巨大财务成本的活体肝脏捐献者更易发生不良健康结局。
2.1.2 活体肾脏捐献者生命质量的研究
SF?36也是活体肾脏捐献者生命质量研究中使用最多的量表。Ku[39]对使用SF?36调查活体肾脏捐献者生命质量的研究进行综述,总结了美国、瑞典等多个国家及地区的活体肾脏捐献者生命质量评价结果,结果显示,活体肾脏捐献者生命质量与普通人群相同甚至更高,与Clemens等[40?44]研究结果相似。但加拿大12个移植中心建立的活体肾脏捐献者前瞻性队列研究在SF?36基础上联合使用了Beck抑郁量表、Beck焦虑量表,研究表明,承担与移植相关的医疗费用与活体肾脏捐献者发生负面心理问题相关[45],承担较高医疗费用的活体肾脏捐献者在捐献术后3个月具有较明显的焦虑和抑郁倾向;围术期发生并发症与捐献术后3个月较低的心理健康相关生命质量、较高的抑郁症状相关[46]。
2.1.3 活体肺叶捐献者生命质量的相关研究
活体肺叶捐献者生命质量的相关研究较少,研究者主要使用SF?36测评捐献者的生命质量,并结合使用其他量表对相应症状进行测量,如采用改良版医学研究委员会呼吸困难量表评估呼吸困难、采用医院焦虑抑郁量表对捐献者的心理状况进行评估,采用匹兹堡睡眠质量指数问卷测量捐献者术后睡眠质量。Chen等[47]调查了活体肺叶捐献者在捐献术前及术后1年的生命质量、呼吸困难程度、心理状态、睡眠质量以及肺功能,结果显示,所有捐献者在捐献术后1年均存活,日常生活活动无任何限制;尽管术后捐献者的肺功能得以保留,但其生命质量和呼吸情况在术后变差。Fujii等[48]使用SF?36调查了术后平均12.1年的活体肺叶捐献者長期健康相关生命质量,结果显示,该人群的SF?36均分高于全国平均水平;但部分捐献者术后也会出现较差的身体、心理和社会健康状况。
以上研究结果均表明,普适性生命质量测评量表可以测评某些对器官捐献者生命质量有影响的问题,但许多与捐献有关的生理、心理和社会问题不能单独通过普适性量表进行有效测评(如经济影响、社会支持、对个人健康的担忧、工作稳定性、与捐献有关的慢性疼痛与躯体不适等),单独使用普适性量表不能全面反映这一特殊人群的生命质量[49],存在高估或低估活体器官捐献者生命质量的可能性。
2.2 特异性量表
特异性量表关注健康状况的特定方面,能够反映被试对象中较小但有重要意义的变化,可用于评估捐献相关问题对捐献者生命质量的影响,具有较高的特异性和敏感性[50?51]。因此,部分研究者积极开发了活体器官捐献者健康相关生命质量的特异性测评工具,以进一步探索活体器官捐献者生命质量状况。
2.2.1 EUROTOLD
EUROTOLD由欧洲多中心活体器官移植研究组于1993年开发[51],用于了解活体肾脏捐献者在器官捐献时的决策过程、健康及财务状况,包含人口统计学数据(年龄、性别、婚姻状况、职业、与受者的关系)及医疗数据(住院时间、手术/捐献导致的躯体和精神问题)等相关信息。Karliova等[52]于2002年将EUROTOLD修订为M?EUROTOLD,用于活体肝脏捐献者,M?EUROTOLD包括决策过程、捐献器官对捐献者家庭和工作的影响、躯体及心理健康以及对捐献的态度,但研究未对M?EUROTOLD进行测量学属性评价。M?EUROTOLD除关注躯体及心理健康对捐献者健康相关生命质量的影响外,还特别关注了捐献者在捐献时的决策过程,如“在做决定的过程中是否有过疑惑或家庭矛盾”,以此确定捐献者在决定捐献器官时是否存在家庭胁迫以及是否存在矛盾态度。M?EUROTOLD也特别调查了经济压力对捐献者术后生命质量的影响,如“捐赠过程是否存在经济问题,是否有任何形式的补偿”。Karliova等[52]采用M?EUROTOLD调查了22例活体右肝叶移植捐献者,结果显示,捐献者对待活体器官捐献的态度非常积极,对大多数捐献者而言,做出捐献的决定很容易,且为自发捐献;虽然捐献术后生命质量没有改变,但捐献者报告的身体康复期较长,41%的捐献者经历了经济困难。目前,在我国及欧美等许多国家,捐献器官的手术相关费用并未被纳入医疗保险,相关损失给捐献者造成了经济负担;捐献者在手术及术后恢复期间的休假也会影响其收入。Dimartini等[53]采用M?EUROTOLD进行调查,结果显示,75%的捐献者报告了他们自付了医疗和非医疗费用,44%的捐献者认为经济问题给他们自身带来了负担;且收入越低的捐献者认为捐赠费用给他们带来的负担越大。Gill等[54]研究表明,家庭经济压力可能影响捐献决定。活体器官捐献对捐献者经济收入的影响及其程度仍需进一步确定,捐献者的经济状态需要得到社会的持续关注。
2.2.2 USC DQLS
USC DQLS由南加州大学的移植团队和生物统计学家于2004年开发[55],专门用于评价活体肝脏捐献者的生命质量。量表由44个问题组成,其中包含20个开放性问题,用于评估捐献者报告的结果,它为捐献者的回答提供了很大的灵活性,可以表达任何所有与肝脏捐献过程有关的感受,从而有利于对捐献者的全面自我评估进行分析。尽管USC DQLS是在有经验的移植专业人员指导下开发的,但该量表缺乏标准化生命质量评估工具的信效度及反应度等数据。USC DQLS不仅关注了捐献者的医疗状况、身体活动及情绪状态,还关注了就业以及保险对捐献者术后健康相关生命质量的影响,如“捐献是否对捐献者的就业/学业产生影响”以及“是否因为肝移植手术而在购买保险时面临难题”。Raza等[55]设计的单中心、小样本研究使用USC DQLS对68例活体肝脏捐献者进行了调查,该研究对活体肝脏捐献者的最长术后随访时间为20年,结果显示,97.1%的活体肝脏捐献者没有后悔捐献器官且大多数捐献者表示移植对学业或工作表现没有影响,移植也没有影响健康保险的可投保性。捐献手术对捐献者工作(劳动或学习)能力或稳定性可能有影响。Dimartini等[53]研究表明,40%的捐献者在捐献器官前表示存在旷工的担忧,21%的捐献者预计会离职3个月以上。器官捐献对捐献者工作(学习或劳动)能力及稳定性的影响也应纳入捐献者生命质量评估。
2.2.3 LLD?QOL
LLD?QOL由Morooka等[56]于2013年开发,用于评价活体肝脏捐献者生命质量。量表包括26个条目,分为7个维度,这7个维度是基于20例活体肝脏捐献者半结构化访谈结果以及研究团队前期研究的生命质量概念框架得出,其在活体器官捐献者特异性健康相关生命质量量表开发过程中首次使用质性访谈的研究方法,结合肝脏捐献者对生命质量的理解,使维度的生成更有说服力。量表各条目评分为1~5分,满分为130分,得分越高表示生命質量越好。除“消化症状”维度的内部一致性得分较低(Cronbach's α系数为0.431)外,其他维度内部一致性得分均在可接受范围(Cronbach's α系数为0.670~0.868);量表各维度的重测信度为0.749~0.918[56]。研究者使用SF?36作为校标评价量表效度,结果显示,LLD?QOL各维度与SF?36存在显著相关性。量表特别关注了肝移植手术伤疤、消化系统症状、周围人对捐献者健康缺乏理解等方面对捐献者健康相关生命质量的影响[56]。2019年,Morooka等[57]使用LLD?QOL与SF?36调查了日本5个移植中心的374例活体肝脏捐献者,结果显示,使用捐献者特异性量表能够弥补SF?36等普适性量表缺乏与活体器官移植有关的特异性问题的缺点,如受者为儿童的捐献者与受者为成年人的捐献者相比,LLD?QOL的“满意度”得分更高;有并发症的捐献者在LLD?QOL“瘢痕”和“负担”方面的生命质量较低,但在SF?36中差异不明显。
2.2.4 DSS
DSS由Humphreville等[58]于2016年开发,专门用于评价活体肝脏捐献者术后生命质量。量表包含10个问题,涉及捐献者一般情况、躯体症状、体征、心理健康及社会功能等多个方面。DSS与SF?36等普适性量表相比,增设了残余肝增生不适、捐献评分、捐献术后自尊心变化等问题,更强调与捐献肝脏后相关的临床表现与并发症等内容,对于捐献者术后生命质量评估更具特异性。作者对DSS的表面效度进行了审查,采用了多特质?多方法矩阵进行结构效度评估,但未提供相关数据。DSS条目数量较少,可减少捐献者的测量负担。残余肝增生不适是肝脏捐献术后的特异性问题,目前除DSS外的其他特异性测评工具均未关注到该问题,但由于DSS的信效度未经验证,故DSS的使用受到限制。2017年,沈丛欢等[37]使用DSS调查了复旦大学附属华山医院18例活体肝脏捐献者术后生命质量,结果显示,所有捐献者对捐献经历较为满意并愿意再次捐献;捐献者术后出现较多的并发症为胃肠胀气与切口不适,无捐献者报告残余肝不适症状;其中2例捐献者在捐献术后报告自己自尊心状态较捐献前变好,可能与其认为捐肝救人这件事情具有积极意义有关,但也有1例捐献者报告在捐献术后自己的自尊心状态变差。沈丛欢等[37]在研究中并未讨论捐献者术后自尊心变差的原因,也未评估捐献者自尊心变差对捐献者感知的生命质量产生的影响,在未来研究中应关注捐献者术后自尊心的变化及其对生命质量的影响。
2.2.5 QLSLOD
QLSLOD由Shi等[59]于2020年开发,用于评价活体器官捐献者的生命质量。鉴于独立开发针对活体肾脏、肝脏、肺脏捐献者的测定量表不仅会浪费大量的时间、精力,还会导致开发出的量表缺乏系统性、连贯性,且无法反映活体器官捐献者之间共同的生命质量变化[26],故在QLSLOD开发过程中研究者采用了共性模块与特异性模块相结合的方法,即将量表分为适用于所有类型活体器官捐献者生命质量评价的共性模块以及分别适用于活体肝移植捐献者、肾移植捐献者生命质量评价的特异性模块,共性模块包括39个条目,分为6个维度;肝脏捐献者特异性模块包括5个条目,肾脏捐献者特异性模块包括6个条目,其中部分条目是通过对活体器官移植者一对一半结构化访谈结果生成[60]。QLSLOD在开发过程中遵循规范的开发流程,对捐献者生命质量测量较为全面,不仅包括躯体、心理健康对捐献者生命质量的影响,还包括社会关系、经济问题及个人信仰等对捐献者生命质量的影响。通过对403例活体肝脏捐献者调查,采用经典测量理论对量表的测量学属性进行评价,探索性因子分析结果显示,12个公因子贡献的总方差为61.03%,信度检测结果显示,该量表各维度的Cronbach's α系数为0.65~0.83,各条目与其所属领域的相关系数均有统计学意义,各维度重测信度为0.76~0.92,具有可接受的信效度[59]。但该量表在前期测量学属性评价时,样本均来自于活体肝脏捐献者,未在活体肾脏捐献者人群中验证。后续研究需要继续优化量表,使其最终形成条目数少、内容全面、预测精度佳的活体器官捐献者生命质量评价工具。
3 目前存在的問题
以往有关活体器官捐献者生命质量的测评工具主要为SF?36等普适性量表,其信度效度较高,但对活体器官捐献者缺乏针对性,不能充分关注捐献者的相关特征,很难全面反映活体器官捐献者的生命质量。而研究者通过文献回顾自行设计活体器官捐献者特异性量表时,开发过程中多未遵循规范的量表开发程序,且缺乏对特异性量表的信效度评价。目前开发的特异性活体器官捐献者生命质量测评工具中,仅有2项研究对所开发的测评工具进行了信效度评价。此外,不同特异性量表关注的生命质量维度各有侧重,其测量捐献者的生命质量不够全面。开发后的特异性量表传播范围较窄,未引起研究者广泛关注,导致其使用率较低。
4 展望
在未来研究中,应积极开发信效度较高的活体器官捐献者生命质量特异性量表,以便为活体器官捐献者进行多中心、大样本的纵向随访研究提供可信的评价工具,以探究活体器官捐献者长期的生命质量以及生命质量随时间变化的轨迹,深入探讨其生命质量的影响因素。应准确定义风险因素,为潜在的活体器官捐献者提供较准确的器官捐献利弊信息,指导相关干预措施的实施,进而尽可能降低器官捐献对活体器官捐献者的负面影响,促进活体器官移植领域的发展。
参考文献:
[1] 李建辉,徐骁,谢海洋,等.中国移植器官保护专家共识(2022版)[J].中华普通外科学文献(电子版),2022,16(4):241-254.
[2] BLACK C K,TERMANINI K M,AGUIRRE O,et al.Solid organ transplantation in the 21stcentury[J].Annals of Translational Medicine,2018,6(20):409.
[3] KALETA B.Osteopontin and transplantation:where are we now?[J].Arch Immunol Ther Exp,2021,69(1):15.
[4] CHILDRESS J F.Organ donor research:overcoming challenges,increasing opportunities[J].JAMA,2017,318(22):2177-2178.
[5] BERA K D,SHAH A,ENGLISH M R,et al.Optimisation of the organ donor and effects on transplanted organs:a narrative review on current practice and future directions[J].Anaesthesia,2020,75(9):1191-1204.
[6] HABERAL M,CANTAROVICH M,MULLER E,et al.Call for an end to unethical transplant practices:a concerted effort by the transplant community[J].Transplantation,2019,103(4):647.
[7] THULUVATH A J,PEIPERT J,BERKOWITZ R,et al.Donor quality of life after living donor liver transplantation:a review of the literature[J].Digestive Medicine Research,2021,4:49.
[8] HENDERSON M L,GROSS J A.Living organ donation and informed consent in the United States:strategies to improve the process[J].The Journal of Law,Medicine & Ethics,2017,45(1):66-76.
[9] SUWELACK B,W?RMANN V,BERGER K,et al.Investigation of the physical and psychosocial outcomes after living kidney donation--a multicenter cohort study(SoLKiD-Safety of Living Kidney Donors)[J].BMC Nephrology,2018,19(1):83.
[10] LENTINE K L,LAM N N,SEGEV D L.Risks of living kidney donation:current state of knowledge on outcomes important to donors[J].Clinical Journal of the American Society of Nephrology,2019,14(4):597-608.
[11] SOMMERER C,MORATH C,ANDRASSY J,et al.The long-term consequences of living-related or unrelated kidney donation[J].Nephrology,Dialysis,Transplantation,2004,19(Suppl 4):iv45-iv47.
[12] GARCIA-OCHOA C,FELDMAN L S,NGUAN C,et al.Perioperative complications during living donor nephrectomy:results from a multicenter cohort study[J].Canadian Journal of Kidney Health and Disease,2019,6:2054358119857718.
[13] KIM Y,YU M Y,YOO K D,et al.Long-term mortality risks among living kidney donors in Korea[J].American Journal of Kidney Diseases,2020,75(6):919-925.
[14] BRAUN H J,ASCHER N L,ROLL G R,et al.Biliary complications following living donor hepatectomy[J].Transplantation Reviews,2016,30(4):247-252.
[15] GHOBRIAL R M,FREISE C E,TROTTER J F,et al.Donor morbidity after living donation for liver transplantation[J].Gastroenterology,2008,135(2):468-476.
[16] BUTT Z,DIMARTINI A F,LIU Q,et al.Fatigue,pain,and other physical symptoms of living liver donors in the adult-to-adult living donor liver transplantation cohort study[J].Liver Transplantation,2018,24(9):1221-1232.
[17] TAKAGI K,UMEDA Y,YOSHIDA R,et al.Short-term and long-term outcomes in living donors for liver transplantation:cohort study[J].International Journal of Surgery,2020,84:147-153.
[18] PRAGER L M,WAIN J C,ROBERTS D H,et al.Medical and psychologic outcome of living lobar lung transplant donors[J].The Journal of Heart and Lung Transplantation,2006,25(10):1206-1212.
[19] BUTT Z,DEW M A,LIU Q,et al.Psychological outcomes of living liver donors from a multicenter prospective study:results from the adult-to-adult living donor liver transplantation cohort study 2(A2ALL-2)[J].American Journal of Transplantation,2017,17(5):1267-1277.
[20] ISPIR M,CUMHUR B,SAHIN T,et al.Psychosocial outcomes of donors whose recipients died after living donor liver transplantation[J].Journal of Gastrointestinal Cancer,2020,51(4):1200-1208.
[21] DEW M A,BUTT Z,LIU Q,et al.Prevalence and predictors of patient-reported long-term mental and physical health after donation in the adult-to-adult living-donor liver transplantation cohort study[J].Transplantation,2018,102(1):105-118.
[22] CHEN K H,YEH L C,HUANG H L,et al.Factors determining physical and mental quality of life of living kidney donors in Taiwan[J].Transplantation Proceedings,2016,48(3):745-748.
[23] OGUTEN E G,BARLAS I S,AKIN E B.Mental distress symptoms and life satisfaction among living kidney donors:frequency and association with subjective evaluations[J].Transplantation Proceedings,2019,51(7):2232-2236.
[24] HOLSCHER C M,LEANZA J,THOMAS A G,et al.Anxiety,depression,and regret of donation in living kidney donors[J].BMC Nephrology,2018,19(1):218.
[25] FAN Y,NASHAN B,WU X,et al. Prevalence and factors associated with depression and anxiety in living liver donors:a systematic review and meta-analysis[J].Journal of Psychosomatic Research,2023,173:111443.
[26] 万崇华,巫小玉,刘钰曦,等.慢性病患者生命质量测定量表体系第2版QLICD(V2.0)研究与应用现状[J].广东医科大学学报,2022,40(3):243-249.
[27] HARALDSTAD K,WAHL A,ANDEN?S R,et al.A systematic review of quality of life research in medicine and health sciences[J].Quality of Life Research,2019,28(10):2641-2650.
[28] MOONS P,BUDTS W,DE GEEST S.Critique on the conceptualisation of quality of life:a review and evaluation of different conceptual approaches[J].International Journal of Nursing Studies,2006,43(7):891-901.
[29] 方积乾,万崇华,郝元涛,等.与健康有关生存质量的研究与应用[J].统计与预测,2001(1):26-28.
[30] WARE J E, SHERBOURNE C D.The MOS 36-item short-form health survey(SF-36).I.Conceptual framework and item selection[J].Medical Care,1992,30(6):473-483.
[31] BRAZIER J E,HARPER R,JONES N M,et al.Validating the SF-36 health survey questionnaire:new outcome measure for primary care[J].BMJ,1992,305(6846):160-164.
[32] GROUP T W.Development of the World Health Organization WHOQOL-BREF quality of life assessment[J].Psychological medicine,1998,28(3):551-558.
[33] GROUP E.EuroQol--a new facility for the measurement of health-related quality of life[J].Health Policy,1990,16(3):199-208.
[34] HERDMAN M,GUDEX C,LLOYD A,et al.Development and preliminary testing of the new five-level version of EQ-5D(EQ-5D-5L)[J].Quality of Life Research,2011,20(10):1727-1736.
[35] SHI Y X,LIU C X,ZHANG H M,et al.Changes in the quality of life of living liver donors:a meta-analysis[J].International Journal of Nursing Studies,2020,109:103586.
[36] LADNER D P,DEW M A,FORNEY S,et al.Long-term quality of life after liver donation in the adult to adult living donor liver transplantation cohort study(A2ALL)[J].Journal of Hepatology,2015,62(2):346-353.
[37] 沈叢欢,陶一峰,李瑞东,等.儿童活体肝移植供体术后生活质量评估[J].肝胆外科杂志,2017,25(5):332-335.
[38] 何康,陈小松,李齐根,等.儿童活体肝移植中供者的生命质量和心理健康评估[J].中华消化外科杂志,2013,12(9):681-687.
[39] KU J H.Health-related quality of life of living kidney donors:review of the short form 36-health questionnaire survey[J].Transplant International,2005,18(12):1309-1317.
[40] CLEMENS K,BOUDVILLE N,DEW M A,et al.The long-term quality of life of living kidney donors:a multicenter cohort study[J].American Journal of Transplantation,2011,11(3):463-469.
[41] GROSS C R,MESSERSMITH E E,HONG B A,et al.Health-related quality of life in kidney donors from the last five decades:results from the RELIVE study[J].American Journal of Transplantation,2013,13(11):2924-2934.
[42] PAW?OWSKI M,FILA-WITECKA K,RYMASZEWSKA J E,et al.Quality of life,depression and anxiety in living donor kidney transplantation[J].Transplantation Reviews,2020,34(4):100572.
[43] 張磊,朱一辰,林俊,等.117例亲属肾移植供者术后生活质量调查及多因素分析[J].国际外科学杂志,2016,43(5):332-335.
[44] ZHENG X Y,HAN S,WANG L M,et al.Quality of life and psychology after living-related kidney transplantation from donors and recipients in China[J].Transplantation Proceedings,2014,46(10):3426-3430.
[45] BARNIEH L,ARNOLD J B,BOUDVILLE N,et al.Living kidney donors' financial expenses and mental health[J].Transplantation,2021,105(6):1356-1364.
[46] GARCIA-OCHOA C,FELDMAN L S,NGUAN C,et al.Impact of perioperative complications on living kidney donor health-related quality of life and mental health:results from a prospective cohort study[J].Canadian Journal of Kidney Health and Disease,2021,8:20543581211037429.
[47] CHEN F,OGA T,SAKAI H,et al.A prospective study analyzing one-year multidimensional outcomes in living lung transplant donors[J].American Journal of Transplantation,2013,13(11):3003-3009.
[48] FUJII K,TANAKA S,ISHIHARA M,et al.Donor's long-term quality of life following living-donor lobar lung transplantation[J].Clinical Transplantation,2023,37(4):e14927.
[49] JENNEY M E M,CAMPBELL S.Measuring quality of life[J].Arch Dis Child,1997,77(4):347-350.
[50] 闻德亮,王子薇,马晓丹,等.国内外慢性阻塞性肺疾病健康相关生命质量量表研究进展[J].中国医科大学学报,2013,42(3):281-285.
[51] 李雁楠,李镒冲,张梅,等.健康相关生命质量的研究进展[J].中华流行病学杂志,2016,37(9):1311-1317.
[52] KARLIOVA M,MALAGO M,VALENTIN-GAMAZO C,et al.Living-related liver transplantation from the view of the donor:a 1-year follow-up survey[J].Transplantation,2002,73(11):1799-1804.
[53] DIMARTINI A,DEW M A,LIU Q,et al.Social and financial outcomes of living liver donation:a prospective investigation within the adult-to-adult living donor liver transplantation cohort study 2(A2ALL-2)[J].American Journal of Transplantation,2017,17(4):1081-1096.
[54] GILL J,DONG J H,GILL J.Population income and longitudinal trends in living kidney donation in the United States[J].Journal of the American Society of Nephrology,2015,26(1):201-207.
[55] RAZA M H,KIM M H,DING L,et al.Long-term financial,psychosocial,and overall health-related quality of life after living liver donation[J].The Journal of Surgical Research,2020,253:41-52.
[56] MOROOKA Y,UMESHITA K,TAKETOMI A,et al.Reliability and validity of a new living liver donor quality of life scale[J].Surgery Today,2013,43(7):732-740.
[57] MOROOKA Y,UMESHITA K,TAKETOMI A,et al.Long-term donor quality of life after living donor liver transplantation in Japan[J].Clinical Transplantation,2019,33(6):e13584.
[58] HUMPHREVILLE V R,RADOSEVICH D M,HUMAR A,et al.Longterm health-related quality of life after living liver donation[J].Liver Transplantation,2016,22(1):53-62.
[59] SHI Y X,ZHANG H M,CHEN J,et al.Development and evaluation of psychometric properties of a common module for the quality of life scale of living organ donors(QLSLOD-CM V1.0)based on liver donors[J].Chinese Medical Journal,2020,133(12):1473-1475.
[60] 黃亚琪,施月仙,赵岳.小儿亲属活体肝移植供者生命质量影响因素的质性研究[J].中华器官移植杂志,2019,40(8):497-500.
(收稿日期:2023-04-01;修回日期:2024-04-25)
(本文编辑 陈琼)

