我国DRG支付方式改革对住院时间及费用影响的meta分析
伏 欣 ,张 华,谢亚坤,邱子怡,金 辉
1东南大学公共卫生学院流行病与卫生统计学系,东南大学公共卫生学院教育部环境医学工程重点实验室,江苏南京,210009;2东南大学公共卫生学院医疗保险系,江苏南京,210009
疾病诊断相关分组 (diagnosis related groups, DRG)是目前发达国家普遍采用的一种医保支付方式[1-4],根据疾病诊断、严重程度和并发症等因素将患者分组,使同组患者在医学和经济上可相互比较[5]。这种支付方式不再按实际费用支付,而是根据诊断分组支付[6]。美国、澳大利亚、德国等率先使用DRG,控制医疗成本或提高透明度、效率和质量。其他国家如中国、俄罗斯、泰国、韩国也开始探索本土化的DRG,重新分配资源以提供更有效的医疗服务并提升患者满意度[7]。研究表明,DRG实施可以有效提高医疗资源利用效率,对住院费用和住院时间产生影响[8-9]。2017年《国务院办公厅关于进一步深化基本医疗保险支付方式改革的指导意见》要求推进按疾病诊断相关分组(DRG)付费国家试点,建立DRG付费体系,鼓励地方政府积极尝试其他支付方式 (如DRG、按人头付费等) 来取代传统的按项目付费方式[10],利用DRG这一管理工具,达到后付制向预付制的转变。经过20余年发展,我国已形成多个DRG版本,如BJ-DRG、CN-DRG、CR-DRG和C-DRG等,各自应用于不同地区和领域[11]。2019年国家医保局整合了之前版本,推出CHS-DRG作为统一支付的DRG版本。按照“顶层设计、模拟运行、实际付费”的策略,在30个城市开始试点实施[12]。
经系统检索发现,DRG在国内外实施的影响效果成为医疗政策与实践领域的研究热点。国外研究表明,DRG的实施能够提高医院效率、促进资源合理配置,但在费用控制和医疗质量方面存在争议[13]。不足之处在于缺乏长期、多维度的评估,以及针对特定病种的深入研究[3]。在国内,相较于欧美发达国家,我国起步较晚,对DRG实施的影响效果逐渐引起关注,但大多数研究仍集中于单一医院,缺乏全面的国家级数据和长期跟踪研究。研究内容主要集中在DRG在医疗费用控制、医院管理、医保制度改革的重要性等方面[11]。但国内关于DRG实施前后效果评估的研究结论不一。例如,有些研究指出DRG在我国的推行对患者医疗费用产生一定程度的影响[14-15],但其对住院时间的影响尚未得到明确,有些研究结果则相反[16]。此外,一些最新的研究还探讨了DRG在不同地区、医院级别以及特定病种下的效果差异[17-18]。然而,这些研究仍需更多长期数据和更全面的指标来支持结论,并且需要更深入地关注医疗质量等方面的影响。因此,本研究通过系统性回顾和meta分析,结合国内外文献综合评价我国DRG支付方式改革对住院费用和时间的影响,探索影响这些效果的因素,总结医保支付方式改革经验与存在的困难,为未来的政策制定和实践提供更可靠的科学建议,并为其他发展中国家提供参考。
1 资料来源与方法
1.1 文献来源
根据系统综述和meta分析首选报告项目指南(preferred reporting items for systematic reviews and meta-analyses, PRISMA)进行研究[19]。在 Web of Science、PubMed、SCOUPS、中国知网和万方数据库中检索关于DRG支付方式改革对住院时间和费用影响效果的文献,对照组为FFS、全球预算、按日支付等任何其他支付方式,对DRG系统的类型或版本没有限制。中文检索以“疾病诊断相关分组OR DRG”“费用”和“住院时间”为主要检索词,以主题和摘要为检索策略进行交叉检索。外文文献检索采取主题词和自由词相结合的方式,选取“Diagnosis-Related Groups”“Prospective Payment System”“Cost”“Length of Stay”等作为主要检索词进行交叉检索。且结合同义词以及近义词等各种表达方式,限制研究类型及研究地区进行组合检索。文献检索起止时间为建库到2023年11月。
共对3008篇中英文文献进行筛选,最终对14篇文献进行meta分析,文献筛选流程见图1。

图1 文献筛选流程
1.2 文献纳入排除标准
文献纳入标准:①研究方法为随机对照试验(randomized controlled trial,RCT)、非随机对照试验 (non-randomized trial, non-RCT)、队列研究、有对照组的前后比较研究 (controlled before-after studies, CBA) 和无对照组的前后比较研究( uncontrolled before-after studies, BA);②研究类型为我国涉及DRG实施效果的实证研究;③研究对象为实施DRG支付方式改革的机构。
文献排除标准:①非中、英文文献;②文章为综述、评论或者报道类的描述性或定性文献;③缺乏相关数据信息和结局指标,无法提取所需数据;④无法获得全文。
1.3 数据提取和质量评价
由2名研究者依据纳入与排除标准进行数据提取和质量评价,并最终进行交叉核对,如遇分歧或争议,咨询第3位评价者,直到形成共识。对文献的第一作者、时间、研究对象、研究方法、结局指标、研究过程等信息进行提取,选用Newcastle-Ottawa Scale (NOS量表)对文献进行质量评价[20]。从研究人群选择(4分)、组间可比性(2分)和结果测量(3分)3方面进行评分,≥6分认为该文献质量可靠。
1.4 统计学方法
采用Revman 5.3和Stata 16.0进行meta分析,Hedges'g作为连续型变量的效应指标, 各效应量均提供其95%置信区间 (confidence interval, CI)。同时结合I2统计量判断异质性大小。若各研究结果间存在统计学异质性,则进一步分析异质性来源,在排除明显异质性的影响后,采用随机效应模型进行meta分析,检验水准设为α=0.05。此外,依据研究方法、根据经济水平区分的研究地区、研究时长、医院等级和疾病类型分组,进行亚组分析,进一步探讨影响DRG实施效果的因素。并采用漏斗图和Egger检验分析纳入文献的发表偏倚。
2 结果
2.1 纳入文献基本情况及质量
共纳入14篇文献,9篇中文文献和5篇英文文献[14-16,21-31], 提取住院费用和住院时间数据进行分析评估效应值。通过NOS量表,从选择、比较、结果3个方面评价文献方法学质量,所有研究的NOS得分均>6[32]。见表1。
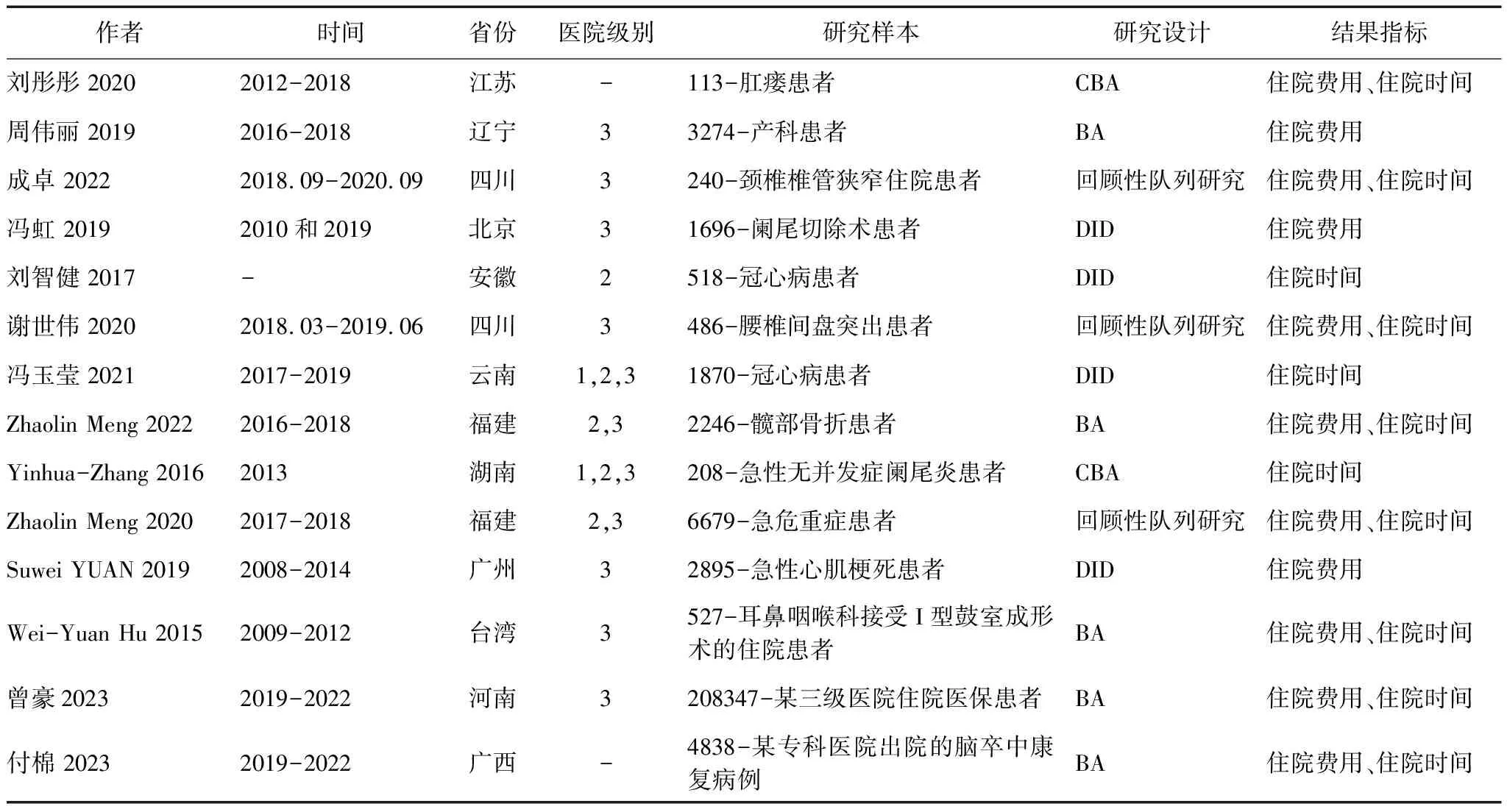
表1 纳入研究的基本特征
2.2 纳入文献的meta分析结果
2.2.1 DRG支付方式改革对住院费用的影响。共有12篇文献报告了患者的住院费用,共231921例患者,各组间不存在明显异质性(I2=22.79%)。结果显示两组间患者住院费用的差异无统计学意义 (Hedges'g=-0.00; 95%CI: -0.03, 0.02;P=0.85) 。见图2。

图2 实验组和对照组住院费用比较
2.2.2 DRG支付方式改革对住院时间的影响。共有12篇文献报告了患者的住院时间,共228877例患者, 组间存在明显的异质性(P<0.01,I2=98.32%)采用随机效应模型分析,meta分析结果显示两组间患者住院时间的差异具有统计学意义 (Hedges'g=-0.23, 95%CI: -0.39, -0.07,P=0.01)。见图3。
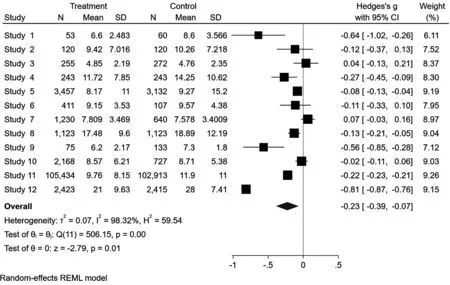
图3 实验组和对照组住院时间比较
2.2.3 亚组分析。对不同研究地区、医院级别、研究时长、研究方法和疾病类型进行亚组分析,结果表明,不同因素下的住院费用大多差异无统计学意义,但在中部地区,DRG支付方式改革对控费有积极作用(Hedges'g=-0.02;95%CI: -0.03, -0.01)。且对于4年及以上的研究显示,DRG的实施对住院费用有减少作用(Hedges'g=-0.02;95%CI: -0.13, -0.10)。对于住院时间来说,不同因素下大多研究产生下降的效果。研究地区医院级别、疾病类型和研究方法是住院时间变化的影响因素,如西部地区相较于东中发达地区的住院时间差异无统计学意义(西:Hedges'g=-0.29;95%CI: -0.67, 0.09),三级医院的住院时间下降作用具有统计学意义(Hedges'g=-0.12;95%CI: -0.24, -0.00),以及相比于内科疾病(Hedges'g=0.01;95%CI: -0.06, 0.07),DRG的实施减少了外科、急危重症和康复患者的住院时间,且差异具有统计学意义。见表2。
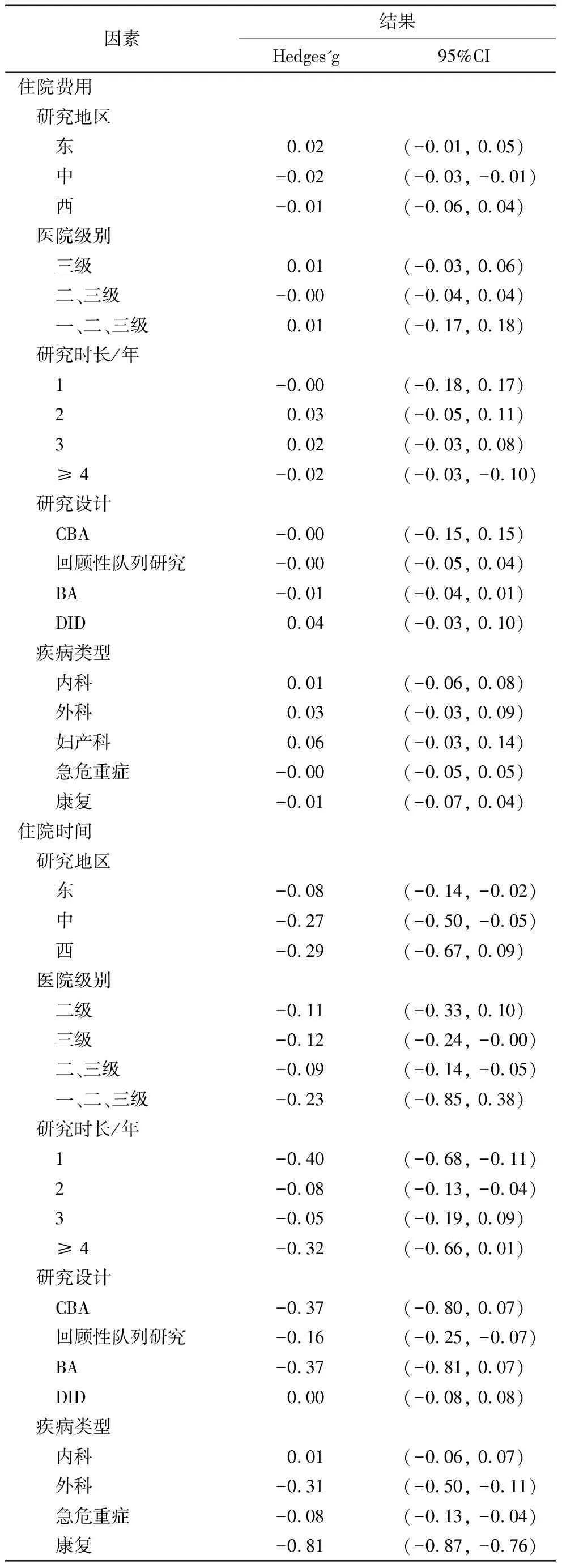
表2 DRG支付方式对住院时间及费用影响的亚组分析结果
2.3 敏感性分析和发表偏倚
采用剔除文献的方法进行敏感性分析以判断结果的稳健性。结果显示,两组间患者住院费用的差异无统计学意义(Hedges'g=0.02; 95%CI: -0.01, 0.05;P=0.26)。故该合并结果较稳健。
对异质性较高的结局指标(住院时间)采用逐一剔除文献的方法进行敏感性分析。在排除几篇研究后,住院时间分析结果的统计学异质性I2降为28.47%,采用随机效应分析。结果显示,实验组患者的住院时间仍低于对照组患者的住院时间,差异具有统计学意义。(Hedges'g=-0.10; 95%CI: -0.14, 0.06;P<0.01),因此,该合并结果较稳健。
绘制“住院费用”与“住院时间”的漏斗图及进行Egger检验以评价发表偏倚。结果显示,本次研究中并无明显的发表偏倚(P住院费用=0.034,P住院时间=0.402)。见图4。
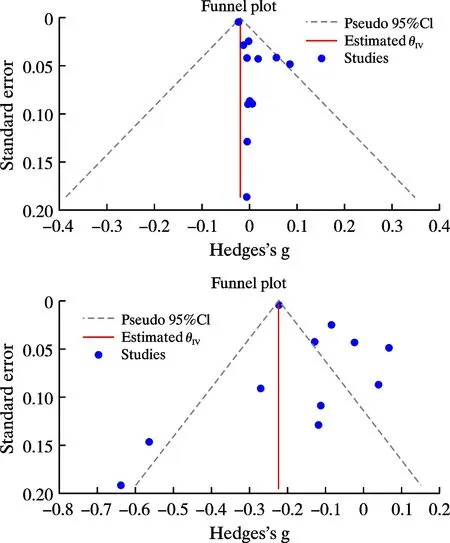
图4 住院费用(上图)、住院时间(下图)
3 讨论
3.1 DRG支付方式改革对住院费用未产生明显影响
根据meta分析的综合结果,DRG在降低住院费用方面影响不显著。这一结果可能源自多种影响因素的复杂交互作用。①DRG的实施可能受到制度环境和医疗费用结构的影响。由于政策的实施细节和地区性的差异,不同DRG版本在不同试点城市的目的和侧重点也不同[33]。各地执行能力与实施细节也存在差异,所产生的成效也不尽相同,所以对费用的影响不是迅速且显著的。亚组分析中显示,DRG的实施对中部地区的住院费用有减少作用,可见DRG模式未能完全适应这种多样性,导致其在控制费用方面的效果有限。②医院内部管理和运营机制的不同也可能影响改革实际效果,使其无法充分发挥DRG的潜在优势。且DRG对于医院系统技术要求较高,涉及多个部门和工作。医保经办管理机构也需要具备较强的组织和管理能力来适应和掌握新支付模式。一些医院在实施DRG时可能未能有效调整内部流程和资源分配方式,化被动为主动完成精细化管理[34],做到有效及时的执行和监管,所以不一定会对成本产生明显的控制作用。③患者群体的异质性也是影响DRG效果的重要因素。不同病种、患者病情的复杂性、主治医生不同以及治疗方案的多样性可能导致不同的费用[35],某些疾病可能更容易受到DRG的有效管理,而对于其他疾病,DRG的效果可能相对有限,这使得DRG难以准确评估和控制相关费用。此外,患者对医疗服务的需求也会影响到DRG的应用效果。随着医疗技术各方面的发展、人们健康意识的增强,患者对医疗服务价格的敏感性降低,开始倾向于更高质量的医疗服务[36],对于手术的需求也有所增加[37]。④DRG在我国的实施可能还受到医保体系和政策框架的影响。医保政策对于DRG的奖励机制和费用结构有重要影响,而不同地区医保政策的差异性可能影响了DRG在费用控制方面的实际效果。以及配套政策的完善程度也会影响DRG的实施效果,如有了药品集采等配套政策的辅助,使得药耗费用合理化,可以引导医生更多使用集采的药耗产品,缓解价格扭曲这一问题。⑤我国的DRG支付模式实施仍处于起步阶段,而政策实施存在滞后性,需要更多的研究来进一步评估其实施的长期及短期效果。亚组分析结果也显示长期的研究其控费作用较为明显。
3.2 DRG支付方式改革对缩短住院时间有积极作用
与国际经验相似[7],以上结果显示DRG的实施缩短了住院时间,这一结果来源于多方面因素的作用。①DRG的实施一定程度上改变了医疗服务的激励机制,激励医院更加关注提高效率和优化资源利用。促使医院更加注重有效管理和优化病例的治疗流程,避免不必要的医疗操作。这包括更精准的治疗方案、更合理的床位利用和更有效的手术安排,有助于缩短患者的住院时间[38],以降低成本并提高利润[39]。同时由于DRG支付方式改革的价值导向,医院更有动力关注患者康复和出院后的医疗需求,这可能会导致更多的康复和出院计划的制定,从而减少住院时间。②DRG的实施可能引入了更科学和规范的医疗服务评估机制[40]。平均住院日作为医疗服务效率和资源消耗的重要指标,反映了医院的综合能力。医院为了达到更高的收益,可能更加注重对治疗效果和住院时间的管理和评估,从而优化流程,提高效率。这一结果反映了DRG改革的一些成效,但同时也可能导致一系列意想不到的后果[41]。
一项回顾性队列研究发现[42],DRG系统下的主要诊断类别与患者再入院风险显著相关。患者在医疗中停留的时间越长,病床周转率越低[43],将相应地导致更高的成本,所以为了追求住院时间的降低,可能存在诊疗不足和提前出院的情况[44],从而影响患者的康复效果和治疗质量。所以在取得积极成效的同时,也要关注患者的医疗需求,确保他们获得充分的治疗和关怀,避免因过度追求效率而损害患者利益。这提示未来有必要提升监管能力[45],加大监管力度[46],完善配套的政策法规和组织管理模式。确保成本数据的质量与完整,做好专业人才队伍建设,如培养专职编码员和DRG相关人员、加强培训和监管医师的病案书写能力、重视疾病编码工作和加强各部门的交流学习等。进一步检查诊断类别的合理性,减少类似于医疗不足、低码高编、推诿重症等不合理诊疗行为的发生[47-48]。
总体而言,尽管DRG的实施未明显降低住院费用,对缩短住院时间有效果,但由于研究所包含的文献及各地实施政策的质量、疾病覆盖范围、支付政策,以及其他实施细节存在部分差异。且我国DRG的实施处于探索的早期阶段,对DRG实施效果的评估不是非常全面。DRG政策的实施存在一定的滞后性,数据中的一些变化和问题无法在短时间内观察到。需要进一步研究以持续评估其实施的有效性,从而更精确地为我国和其他发展中国家的医保支付改革的发展提供参考。

